適應證
 氣管內插管術
氣管內插管術1.呼吸功能不全或呼吸衰竭,需加壓給氧和輔助呼吸者。
2.全身麻醉時便於呼吸道管理和氣管內給藥。
3.心跳呼吸驟停行心肺腦復甦者。
4.呼吸道分泌物不能自行咳出,需氣管內吸引者。
5.胃內容物反流誤吸入肺內,需氣管內吸引者。
6.嬰幼兒氣管切開前需氣管內插管定位者[1]。
禁忌症
1.絕對禁忌證
喉水腫、急性喉炎、喉頭黏膜下血腫、插管創傷可引起嚴重出血,除非患者急救,否則以上情況下禁忌氣管內插管。
2.相對禁忌證
(1)呼吸道不全梗阻者有插管適應證,但禁忌快速誘導插管。
(2)並存出血性血液病(如血友病、血小板減少性紫癜症等)者,插管創傷易導致喉頭、聲門或氣管黏膜下出血或血腫,繼發呼吸道急性梗阻。
(3)主動脈瘤壓迫氣管者,插管可能導致動脈瘤破裂,為相對禁忌證。如果需要施行氣管插管,動作需熟練、輕巧,避免意外創傷。
(4)鼻道不通暢鼻咽部纖維血管瘤、鼻息肉或有反覆鼻出血史者,禁忌經鼻氣管內插管。
(5)操作者對插管基本知識未掌握、插管技術不熟練或插管設備不完善者,應列為相對禁忌證[2]。
檢查與評估
氣管內插管前應常規實施有關檢查(鼻腔,牙齒,張口度,頸部活動度,咽喉部情況),並對下列問題作出決定:①選用何種插管途徑(經口或經鼻)和麻醉方法(全麻或清醒);②是否存在插管困難問題,需採取何種插管方法解決[3]。
實施方法
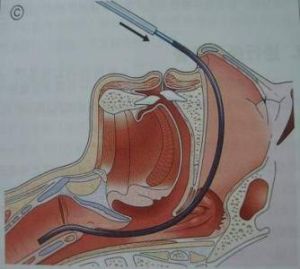
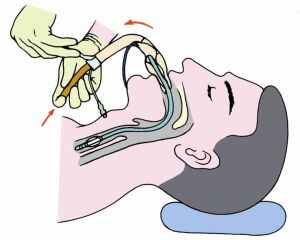
1.經口明視插管術
藉助喉鏡在直視下暴露聲門後,將導管經口腔插入氣管內。
(1)先將患者頭後仰,若患者口未張開,可用右手拇指對著下牙列,示指對著上齒列,以鏇轉力量啟開口腔。
(2)左手持喉鏡自右口角放入口腔,將舌推向左方,徐徐向前推進,顯露齶垂(懸雍垂),再略向前深入,使彎形喉鏡窺視片前端進入舌根與會厭角內,然後依靠左臂力量將喉鏡向上、向前提起,增加舌骨會厭韌帶的張力即可顯露聲門。如系直型喉鏡,其前端應挑起會厭軟骨,顯露聲門。
(3)當聲門暴露清楚後,以右手拇指、示指及中指如持筆式持住導管的中、上段,使其前端自右口角進入口腔,直到導管接近喉頭時再將管端移至喉鏡片處,同時雙目經過鏡片與管壁間的狹窄間隙監視導管前進方向,準確輕巧地將導管尖端插入聲門。藉助管芯插管時,當導管尖端入聲門後,應拔出管芯後再將導管插入氣管內。導管插入氣管內的深度成人為4~5cm,導管尖端至門齒的距離18~22cm。安置牙墊,退出喉鏡。
2.經鼻明視插管術
本法基本上與經口明視插管法相同,但有下列幾點不同之處。
(1)插管前先滴液體石蠟入鼻腔,導管前端外塗以滑潤劑。清醒插管者需作鼻腔內表面麻醉。
(2)掌握導管沿下鼻道推進的操作要領,即必須將導管與面部作垂直的方向插入鼻孔,沿鼻底部出鼻後孔至咽腔,切忌將導管向頭頂方向推進,否則極易引起嚴重出血。
(3)鼻翼至耳垂的距離相當於鼻孔至咽後腔的距離。當導管推進至上述距離後,用左手持喉鏡顯露聲門。右手繼續推進導管入聲門,如有困難,可用插管鉗夾持導管前端送入聲門。
(4)經鼻導管容易在鼻後孔位置出現屈折,處理困難。為此,對導管的質地應事先檢查,選用堅韌而有彈性、不易折屈和壓扁的導管。
3.經鼻盲探插管術
將氣管導管經鼻腔在非明視條件下,插入氣管內。
(1)應首先檢查鼻腔通暢無異常,插管時必須保留較大通氣量的自主呼吸,可根據呼出氣流的強弱來判斷導管前進的方向。
(2)以1%丁卡因作鼻腔內表面麻醉,並滴入3%麻黃素使鼻腔黏膜的血管收縮,以增加鼻腔容積,並可減少出血。
(3)選用合適管徑的氣管導管,在導管外部塗上石蠟油或局麻藥膏,右手持管,將導管自鼻孔緩慢送入。需依靠導管內的呼吸氣流聲強弱或有無,來判斷導管斜口端與聲門之間的位置和距離;導管口越正對聲門,氣流聲音越響;反之,越偏離聲門,聲音越輕或全無。此時術者一邊用左手調整頭位,並觸診頸前區的皮膚以了解導管前端的位置;一邊用右手調整導管前端的位置,同時用耳傾聽氣流聲響。當調整至聲響最強的部位時,緩緩推進導管入聲門。
(4)在聲門張開時將導管迅速推進。導管進入聲門感到推進阻力減小,呼出氣流明顯,有時患者有咳嗽反射,接麻醉機可見呼吸囊隨患者呼吸而伸縮,表明導管插入氣管內。
(5)如導管推進後呼出氣流消失,為插入食管的表現。應將導管退至鼻咽部,將頭部稍仰使導管尖端向上翹起,可對準聲門利於插入。
4.清醒氣管內插管術
利用1%丁卡因噴霧咽喉、氣管施行黏膜表面麻醉,在患者神志清醒的狀態下進行氣管內插管,稱“清醒氣管內插管”,簡稱“清醒插管”。當患者在全身麻醉下插管不夠安全時,可選用清醒插管。
(1)表面麻醉清醒插管前要求對上呼吸道必須有完善的黏膜表面麻醉,包括咽喉黏膜表面麻醉和氣管黏膜表面麻醉。
(2)鎮靜施行經口或經鼻清醒插管,要求患者充分鎮靜,全身肌肉鬆弛,這樣不僅有助於插管的施行,也可基本避免術後不愉快的回憶。
(3)患者的準備①對患者必須做好適當的解釋,重點說明配合的事項,如放鬆全身肌肉特別是頸、肩、背部肌肉,不使勁,不亂動;保持深慢呼吸,不屏氣,不噁心等,儘量爭取患者全面合作;②使用適當的麻醉前用藥,可使患者分泌物減少和鎮靜咽喉反射減弱,以利於施行清醒插管。
(4)插管咽喉氣管黏膜表麻完成後1~2分鐘,即可按經口明視氣管內插管方法施行清醒氣管插管。
確認導管位置正確
無論採取何種氣管內插管方法,插管完成後,均需確認導管已進入氣管內再固定。判斷方法有:
1.壓胸部時,導管口有氣流。
2.人工呼吸時,可見雙側胸廓對稱起伏,並可聽到清晰的呼吸音。
3.如用透明導管時,吸氣時管壁清亮,呼氣時可見明顯的“白霧”樣變化。
4.患者如有自主呼吸,接麻醉機後可見呼吸囊隨呼吸而張縮。
5.如能監測呼氣末二氧化碳(PETCO2)則更易判斷,PETCO2圖形有顯示則可確認無誤。
併發症
1.呼吸道損傷
喉鏡是金屬器械,氣管內導管屬異物,插管時可致牙脫落,或損傷口、鼻腔和咽喉部黏膜,引起出血和喉頭水腫。導管長時間留置甚至會出現喉頭肉芽腫。
2.過度應激
在麻醉和手術過程中,氣管內插管對患者是最強的刺激,淺麻醉下進行氣管內插管,可引起劇烈嗆咳、憋氣或支氣管痙攣,有時由於自主神經系統過度興奮而產生心動過緩、心律失常,甚至心跳驟停或心動過速、血壓升高、室性早搏、心室纖顫。因此,行氣管內插管前應達到足夠的麻醉深度,可套用肌鬆弛藥,使咽喉部肌完全鬆弛,減少導管通過聲門時對咽喉部的刺激,或行喉頭和氣管表面麻醉,減少插管的應激反應,這些措施對於高血壓和心臟病患者尤為重要。
3.呼吸道梗阻或肺不張
導管因壓迫、扭折而使導管堵塞,會增加呼吸阻力;呼吸道分泌物較多,未能及時吸出,時間稍長後,分泌物在導管內積聚、變乾,使導管內徑變窄,甚至堵塞導管,影響患者正常通氣,導致二氧化碳瀦留。氣管內導管插管過深,誤入支氣管內,一側肺不通氣,引起通氣不足、缺氧或術後肺不張。
插管後護理
1.觀察患者有無鼻扇、呼吸淺促、唇甲發紺、心率加快等缺氧及呼吸困難的臨床表現。2.床旁備氣管切開包。嚴重喉頭水腫者,霧化吸入20分鐘或靜滴地塞米松仍無緩解者,則立即行氣管切開。1.氣管導管的固定
質地柔軟的氣管插管要與硬牙墊一起固定,可用膠布、寸帶雙固定,防止移位或脫出。寸帶固定不宜過緊,以防管腔變形,定時測量氣管插管與在門齒前的刻度,並記錄。同時用約束帶束縛雙手,防止患者初醒或並發精神症狀時自行拔管而損傷咽喉部。每日更換牙墊及膠布,並行口腔護理。
2.保持氣管導管通暢
及時吸出口腔及氣管內分泌物,吸痰時注意無菌操作,口腔、氣管吸痰管要嚴格分開。吸痰管與吸氧管不宜超過氣管導管內徑的1/2,以免堵塞氣道。每次吸痰做到一次一管一手套,吸痰管在氣道內停留少於15秒。
3.保持氣道內濕潤
吸氧濃度不可過大,一般以1~2L/min為宜,吸氧針頭插入氣管導管內一半。痰液黏稠時,每4小時霧化吸入一次,或向氣管內滴入濕化液,每次2~5ml,24小時不超過250ml。
4.隨時了解氣管導管的位置
可通過聽診雙肺呼吸音或X線片了解導管位置和深度,若發現一側呼吸音消失,可能是氣管插入一側肺,需及時調整。
5.氣囊鬆緊適宜
每4小時放氣一次5~10分鐘,放氣前吸盡口咽部及氣管內分泌物。氣管導管保留72小時後應考慮氣管切開,防止氣囊長時間壓迫氣管黏膜,引起黏膜缺血、壞死。
拔管操作
1.拔管指征:患者神志清楚,生命體徵平穩,嗆咳反射恢復,咳痰有力,肌張力好即可考慮拔出氣管導管。
2.拔管前向患者做好解釋工作,備好吸氧面罩或鼻導管。
3.吸出口腔分泌物,氣管內充分吸痰,並用呼吸囊加壓給氧1分鐘。
4.解除固定氣管導管的寸帶與膠布,置吸痰管於氣管導管最深處,邊拔管邊吸痰,拔管後立即面罩給氧。