概述
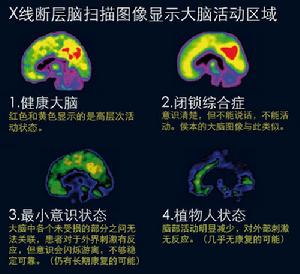
木僵(stupor)是指病人缺乏反應,只有通過強烈的,反覆的刺激能使其有短暫的醒轉.昏迷(coma)是指無法將病人喚醒的反應缺失狀態,對反覆強烈的刺激至多只能出現一些原始的躲避反射;在深昏迷中,所有腦幹反射與肌伸張反射全部消失.
 植物人狀態
植物人狀態當這些功能發生障礙時,正常的覺醒狀態發生阻礙,症狀持續的時間可短暫或持久,程度可輕可重.木僵和昏迷都是極端的形式.在暈厥時,可出現短暫的意識不清.當發生抽搐性癲癇發作時,意識不清持續更為持久;當輕度腦震盪時,昏迷可長達1小時.完全性昏迷持續超過數小時者通常都是由嚴重的顱內疾病或代謝性疾病所引起.較輕的損傷能造成淡漠,注意力喪失以及睡眠過度(睡眠過長或過深,只能通過用力的刺激才能將病人弄醒).譫妄也是覺醒和注意受到阻礙的一種狀態;痴呆則是嚴重的認知功能障礙,通常不伴有覺醒的障礙(參見第171節).
病因學
 昏迷狀態長達6年之久的植物人
昏迷狀態長達6年之久的植物人大腦兩半球極度嚴重的損害或功能障礙所造成的自覺的思維活動能力的喪失,但間腦與腦幹的功能有充裕的保留,因此一些自主神經反射與運動反射都有保存,並可有正常的睡眠-覺醒周期.
在若干種瀰漫性腦損傷後可以出現暫時性的植物人狀態(vegetative state).持續超過4周以上的植物人狀態被人為地稱為持久的植物人狀態.持久的植物人狀態最常發生在嚴重的腦外傷或全面性缺氧(例如由於心臟停搏)之後,恢復意識的預後較差.
一旦植物人狀態持續超過數月,很少見有好轉,無人能完全恢復.處於持久植物人狀態中的成年人,大約有50%的機會能在頭部受傷後開始的6個月內重新恢復一定程度的意識對環境能有所反應.通常會發生永久性的腦功能障礙.過了半年以後,愈來愈少的病人能對周圍環境有任何系統性的感知.在醫院中發生心臟停搏後出現植物人狀態的病例中,只有10%~15%能恢復意識,在醫院外發生心臟停搏者能恢復意識的不超過5%.在腦外傷後處於持久植物人狀態的兒童中,大約60%在1年之內能恢復意識,但缺氧性腦損害的兒童病例的預後則與成人病例大致相同.只有極小一部分病例能在6個月以後有相當程度的意識恢復以致可以獨立照顧自己.
診斷和治療
簡介
 患者永久植物人狀態
患者永久植物人狀態治療限於非特異性支持治療,包括預防繼發的全身系統性疾病,例如肺炎;提供良好的營養;有效的護理防止背部與四肢發生褥瘡;進行理療防止肢體發生攣縮.意識不清的病人是不能感知疼痛的.如果病人表現出意識有所恢復的跡象,能對提問或其他特殊的刺激起反應,則應妥善照料避免給病人帶來更多的不適.對一些超過6個月的持久植物人狀態的病人,特別是事先沒有留下有關終止治療囑咐的病人,繼續予以維持治療會涉及很大的社會和道德倫理問題.
診斷
造成意識障礙的病因往往不是立刻就清楚的,診斷有賴於採取有序的步驟.首先,要保障病人的呼吸道通暢;檢查血壓與脈搏,進行心電圖檢查,以明確心臟輸出是否充足.
低血糖症可以造成永久性神經元死亡,因此應立即測定有無低血糖症.在建立靜脈輸液線以後,先在三角肌部位肌內注射硫胺100mg,然後抽血查血糖,電解質與尿素氮.接著,靜脈注射50ml50%葡萄糖溶液.如果病人醒轉,證明病因是低血糖症.
應詳細詢問病史,如可能,可在進行一般體檢與神經體檢同時著手查問.查看一下病人是否佩戴著某種疾病的標牌,其錢包內有無疾病診斷卡.應詢問目擊者或病人的親友有關發病或外傷的方式;藥物,酒精或其他有毒物質的吞服史;以及感染,驚厥,頭痛和過去病史(例如,糖尿病,腎炎,心臟疾病,高血壓).民警可能協助找到病人的親友或同事;應搜查可能裝盛過食物,酒精,藥物或毒品的容器,並加以保存(以供化學分析,有可能作為司法物證).應仔細察看病人身上有無出血,二便失禁和頭部受到外傷的跡象.病人的年齡也能提供診斷線索:40歲以下的病例中,藥物,癲癇以及腦和腦膜感染是常見病因;在40歲以上的病例中,更為常見的病因則是心腦血管疾病(特別是腦卒中)和代謝性疾病(例如,糖尿病,低血糖症,肝昏迷,電解質紊亂,尿毒症).
檢查
一般體格檢查包括:(1)肛溫測定;(2)皮膚:色澤,外傷或皮下注射(麻醉品,胰島素)的證據,皮疹,瘀斑;(3)頭皮:挫傷,裂傷;(4)眼:瞳孔大小與瞳孔對光反射,眼肌癱瘓,角膜反射,頭眼反射(轉動頭部時出現"洋娃娃眼"反應,只有在沒有頸椎骨折的情況下才可進行測試),眼底鏡檢查有無視乳頭水腫,眼底出血,血管硬化,糖尿病性或尿毒症性視網膜炎;(5)耳鼻喉:腦脊液或血液外漏,舌頭咬傷或瘢痕,呼氣的氣味(酒精,丙酮,副醛,氰化物的苦杏仁味);(6)呼吸型式:過度換氣,Cheyne-Stokes(周期性)呼吸;(7)心血管系統體徵:心尖區心率與心律,脈搏的特徵,兩側上臂的血壓,心臟功能失代償的徵象,周圍血管硬化,手指與足趾有無發紺或呈杵狀;(8)腹部:痙攣,強直;以及(9)神經體徵:癱瘓,頸項強直,各種反射,肌肉抽搐,驚厥發作.
神經系統體檢有助於判斷小腦幕上病變,小腦幕下病變或代謝性疾病.周期性Cheyne-Stokes呼吸見於雙側大腦半球疾病或間腦病變,不規則的呼吸型式(延長的或共濟失調性吸氣)則見於橋腦下部或延髓上部的病變.過度換氣通常反映代謝性或肺部疾病,但有時候也反映橋腦上部或中腦的損害.在下丘腦疾病,橋腦疾病與麻醉品中毒時,瞳孔縮小但對光反射保存;當中腦受損,或發生嚴重過量的導眠能中毒時,瞳孔呈中等大小,反射消失.在缺氧或動眼神經受壓時,瞳孔擴大;在大多數代謝性疾病,半球疾病或心因性意識反應消失病例中,瞳孔反應都正常.在半球受到抑制的病例中,外耳道灌注冷水引起的前庭眼球反應顯示出可向雙側的強直性同向性偏斜,哪一側外耳道接受冷水灌注,雙眼球就向該側同向偏斜.腦幹受損時前庭眼球反應消失或出現非同向的眼球偏斜;在心因性反應喪失病例中只見輕微眼球震顫或隨機的不規則眼球活動.在半球病變中,偏癱的肢體對疼痛刺激不起運動反應.去大腦強直(頸項與背脊後仰,四肢伸直,牙關咬緊)見於間腦-中腦功能障礙;橋腦延髓腦幹障礙則引起四肢鬆弛性癱瘓.對稱的運動障礙,往往包括撲翼樣震顫或多灶性肌陣攣在內,見於代謝性疾病,特別是缺氧,以及藥物中毒引起的瀰漫性神經元異常,或Creutzfeldt-Jakob病.
在引起木僵或昏迷的小腦幕上病變中,神經體徵與症狀典型地首先提示一側大腦半球的損害.然後,由於占位性病變的擴大及顱壓增高引起腦組織移位,神經體徵反映壓迫作用自頭端向尾端擴展,首先累及間腦,最後累及腦幹.如果意識障礙是由原發的腦幹病變可引起,則一開始就可觀察到瞳孔與眼球運動的異常體徵.
實驗室檢查在原因不明的急性木僵和昏迷病例中可自血糖測定開始.血液化驗應包括血細胞壓積,血氣分析,白細胞,尿素氮,鈉,鉀,碳酸氫鹽,氯化物,酒精與溴化物含量,以及如果診斷不清楚時作硫血紅蛋白與正鐵血紅蛋白的光譜檢查.應取備若干管血液標本以供毒理學檢查和抗癇藥物水平的測定.應通過導尿採取小便標本送檢尿糖,丙酮,白蛋白及鎮靜藥物的測定.懷疑中毒時,應進行洗胃取樣,但要注意如果毒物可能有腐蝕作用時,須謹防發生食道或胃壁穿孔.如果病人業已處於深度昏迷,則在進行洗胃前先作好氣管插管以防胃內容物被吸入肺部.對診斷不明的病例應作急診CT或MRI檢查.頭顱X線攝片通常無用.如懷疑顱內感染應儘可能及早進行腰穿作腦脊液檢查,除非有占位性病變引起的顱壓增高禁忌證.在昏迷持續數小時後所得的腦電圖記錄可能顯示非抽搐性癲癇持續狀態,棘波,尖波或棘-慢波複合.
治療
緊急措施,制止出血,心肺復甦,保持氣道通暢(氣管插管或氣管切開),治療休克,吸氧(幾乎所有昏迷情況都並發有缺氧),導尿,靜脈輸液並補充電解質,以及必要時套用能逆轉麻醉藥引起的昏迷的藥物.應頻繁定時檢查體溫,脈搏,呼吸與血壓.如果診斷一時不明確,可在採血標本作血糖測定後,立即給予靜脈注射高滲葡萄糖溶液50ml.禁止口服任何東西.避免使用中樞興奮劑與麻醉劑.對長期昏迷的病例,靜脈補充營養和褥瘡的防治相當重要.