疾病概述
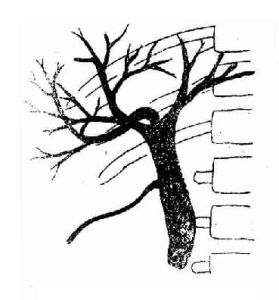 膽管擴張症--造影
膽管擴張症--造影病變部的囊狀擴張和遠端膽管的相對狹窄所引起的膽汁引流不暢甚或阻塞是導致併發症的根源。主要併發症有復發性上行性膽管炎、膽汁性肝硬變、膽管穿孔或破裂、復發性胰腺炎、結石形成和管壁癌變等。
在嬰兒期主要應與膽道閉鎖和各種類型的肝炎相鑑別,依靠超聲檢查有助於診斷。在年長兒應與慢性肝炎相鑑別。往往在第一次發作有黃疸時,可能被誤診為傳染性肝炎,對於梭狀型膽管擴張,或捫診腫塊不清楚者,尤其如此。較長期觀察和反覆多次進行超聲檢查和生化測定,常能明確診斷。
Caroli病的治療:以預防和治療膽管炎為主要方法,長期套用廣譜抗生素,但治療效果一般並不滿意。由於病變較廣泛,所以外科治療也時常不能成功。如病變限於一葉者可行肝葉切除,但據報導能切除者不足1/3病例。長期預後極差。
病因
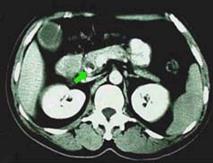 膽管擴張症--B超
膽管擴張症--B超(一)先天性異常學說認為在胚胎髮育期,原始膽管細胞增殖為一索狀實體,以後再逐漸空化貫通。如某部分上皮細胞過度增殖,則在空泡化再貫通時過度空泡化而形成擴張。
有些學者認為膽管擴張症的形成,需有先天性和獲得性因素的共同參與。胚胎時期膽管上皮細胞過度增殖和過度空泡形成所造成的膽管壁發育薄弱是先天因素,再加後天的獲得性因素,如繼發於胰腺炎或壺腹部炎症的膽總管末端梗阻及隨之而來發生的膽管內壓力增高,最終將導致膽管擴張的產生。
 膽管擴張症
膽管擴張症(二)胰膽管合流導常學說認為由於胚胎期膽總管與主胰管未能正常分離,兩者的交接處距乏特(Vater)壺腹部較遠,形成胰膽管共同通道過長,並且主胰管與膽總管的江合角度近乎直角相交。因此,胰管膽管吻合的部位不在十二指腸乳頭,而在十指腸壁外,局部無括約肌存在,從而失去括雞功能,致使胰液與膽汁相互返流。當胰液分泌過多而壓力增高,使膽管發生擴張。近年開展逆行胰膽管造影證實有胰管膽管合流流高達90~100%,且
發現擴張膽管內澱粉酶含量增高這事實。在動物實驗中觀察到胰液進入膽道後,澱粉酶、胰蛋白酶、彈力蛋白酶的活性增強,這可能是膽管損傷的主要原因。
(三)病毒感染學說認為膽道閉鎖、新生兒肝炎和膽管擴張症是一病因,是肝膽系炎症感染的結果。在病毒感染之後,肝臟發生巨細胞變性,膽管上皮損壞,導致管腔閉塞(膽道閉鎖)或管壁薄弱(膽管擴張)。但目前支持此說者已見減少。
病理改變
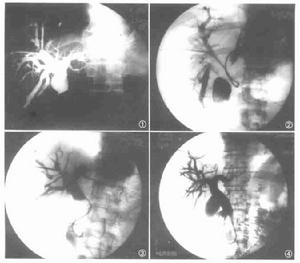 膽管擴張症
膽管擴張症按病程的長短,擴張管壁可呈不同的組織病理變化,在早期病例,管壁呈現反應性上皮增生,管壁增厚,由緻密的纖維化炎性組織成,平滑肌稀少,有少量或沒有上皮內膜覆蓋。囊狀擴張的體積不一,腔內液體可自數十毫升以至千餘毫升。囊內膽汁的色澤取決於梗阻的程度,膽汁粘稠或清稀呈淡綠色,膽汁可以無菌,如合併感染,常為革蘭氏陰性菌。炎性菌變發展較突然者,甚至可引起管壁穿孔。可發現囊內有小粒色素結石存在。惡變率隨年齡的增長而增加,小兒病例不足1%,而成人病例高達15%,病理組織學證明,以腺癌為多,在囊壁組織及免疫組化的研究中,發現膽管上皮化生與癌變相關。
膽管阻塞的持續時間決定肝臟的病理改變,在早期門脈系統炎性細胞浸潤,輕度膽汁鬱積和纖維化。在嬰兒,膽管增生和小膽管內膽汁填塞,類似膽管閉鎖所見,但病變是可逆性的。如果梗塞阻持續和/或上行性膽管炎發生,則有膽汁性肝硬變,並可繼發門靜脈高壓及其併發症,腹水及脾腫大也有所見。
分類膽管擴張症的分類方法較多,1959年Alonso-Lej提出第一個分類法,當時認為是一種局限於膽總管的病變,所以將其分為膽總管囊狀擴張、膽總管憩室和膽總管末端囊腫三型。1971年Longmire等鑒於病變可累及肝內膽管系統,進而將其分為五型,即增加多發性肝內、外膽管囊狀擴張和肝內、外膽管梭形擴張兩型。現今可按擴張的部位,分為肝內、肝外和肝內外三大類型;又可按擴張的數目,分為單發和多發;按擴張的形態,分為囊狀、梭狀、憩室狀等各種亞型;並可將合併的胰管異常、肝門狹窄、結石等一併作出表示。例如,多發性肝內膽管囊狀擴張伴有結石,膽總管梭狀擴張伴有胰膽管異常連線等等。
診斷
膽管擴張症的診斷可根據從幼年時開始間歇性出現的三個主要症狀,即腹痛、腹塊和黃疸來考慮。若症狀反覆出現,則診斷的可能性大為增加。囊狀型病例以腹塊為主,發病年齡較早,通過捫診結合超聲檢查, 可以作出診斷。梭狀型病例以腹痛症狀為主,除超聲檢查外,還須配以ERCP或PTC檢查,才能正確診斷。黃疸症狀在兩型間無明顯差異,均可發生。
(一)生物化學檢查血、尿澱粉酶的測定,在腹痛發作時應視為常規檢查, 有助於診斷, 可提示膽管擴張症有伴發胰腺炎的可能。或提示有胰膽管異常合流,返流入膽管的高濃度胰澱粉酶經毛細膽管直接進入血液而致高胰澱粉酶血症。同時測定總膽紅質、5′核甙酸酶、鹼性磷酸酶、轉氨酶等值均升高,在緩解期都恢復正常。在長期病程者則有肝細胞損害,在無症狀病例檢驗方面則正常。
(二)B型超聲顯像具有直視、追蹤及動態觀察等優點。如膽道梗阻而擴張時, 能正確地查出液性內容的所在和範圍,膽管擴張的程度和長度 ,其診斷正確率可達94%以上。應作為常規檢查的診斷方法。
(三)經皮肝穿刺膽道造影(PTC)在肝膽管擴張病例易於成功,可清晰地顯示肝內膽管及其流向,明確有無膽管擴張和擴張的範圍。套用於黃疸病例可鑑別其原因或梗阻部位,並可觀察到膽管壁和其內部的病理改變,依其影象的特徵以鑑別阻塞的原因。
(四)經內窺鏡逆行胰膽管造影(ERCP)藉助於十二指腸鏡可經乳頭開口插管將造影劑直接注入膽管和胰管內,查明膽管擴張的範圍和梗阻部位, 並能顯示胰膽管共同通道的長度和異常情況。
(五)胃腸鋇餐檢查囊狀擴張較大者可顯示十二指腸向左前方移位, 十二指腸框擴大、呈孤形壓跡。其診斷價值已為超聲檢查所替代。
(六)術中膽道造影在手術時將造影劑直接注入膽總管內,可顯示肝內、外膽管系統和胰管的全部影像,了解肝內膽管擴張的範圍、胰管膽管的返流情況, 有助於選擇術式和術後處理。
以上各種檢查方法,在臨診時一般首先進行超聲檢查和生化測定 如臨床上捫及腹塊,則診斷即可確立, 如臨床未能捫及腫塊,而超聲檢查疑似診斷,則需進行ERCP檢查。如若受器械與年齡所限,則進行PTC檢查,必要時再輔以其他檢查方法。
鑑別診斷:
在嬰兒期主要應與膽道閉鎖和各種類型的肝炎相鑑別,依靠超聲檢查有助於診斷。在年長兒應與慢性肝炎相鑑別。往往在第一次發作有黃疸時,可能被誤診為傳染性肝炎,對於梭狀型膽管擴張,或捫診腫塊不清楚者,尤其如此。較長期觀察和反覆多次進行超聲檢查和生化測定, 常能明確診斷。
治療
 膽管擴張症
膽管擴張症(一)外引流術套用於個別重症病例,如嚴重的阻塞性黃疸伴肝硬變,重症膽道感染,自發性膽管穿孔者,待病情改善後再作二期處理。
(二)囊腫與腸道間內引流術如囊腫十二指腸吻合術,因有較多的併發症,膽管炎的反覆發作、吻合口狹窄、結石形成等,以後轉而採用囊腫空腸Roux-en-Y式吻合術,並在腸襟上設計各種式樣的防逆流操作,但仍存在胰膽合流問題,因而術後還是發生膽管炎或胰腺炎症狀,甚至需要再次手術,且術後發生囊壁癌變者屢有報導。所以已很少採用。
(三)膽管擴張部切除膽道重建術近年主張具有根治意義的切除膽管擴張部位以及膽道重建的方法,從而達到去除病灶,使胰膽分流的目的。可採用生理性膽道重建術,將空腸間置於肝管與十二指腸之間,或加用防返流瓣,或採用肝管空腸Roux-en-Y式吻合術、肝管十二指腸吻合術等,均能取得良好效果。主要的是吻合口必須夠大,以保證膽汁充分引流。
至於肝內膽管擴張的治療,繼發於肝外膽管擴張者,其形態圓柱狀擴張,術後往往可恢復正常。如系囊狀擴張則為混合型,肝外膽管引流後,不論吻合口多大,仍有肝內膽管淤膽、感染以致形成結石或癌變,故肝內有限局性囊狀擴張者,多數人主張應行肝部分和切除術。
