聽力檢查或稱測聽是通過觀察聲刺激所引起的反應,
 聽力檢查
聽力檢查目的
聽力檢查的目的是了解聽力損失的程度、性質及病變的部位。檢查方法甚多,一類是觀察患者主觀判斷後作出的反應,稱主觀測聽法,如耳語檢查、秒表檢查、音叉檢查、聽力計檢查等,但
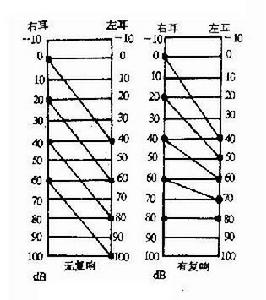 純音檢查圖
純音檢查圖①通過觀察聲刺激引起的非條件反射來了解聽力(如瞬目、轉頭、肢體活動等);
②通過建立條件反射或習慣反應來檢查聽力(如皮膚電阻測聽、西洋鏡測聽等);
③利用生物物理學方法檢查聽力(如聲阻抗-導納測聽);
④利用神經生物學方法檢查聽力(如耳蝸電圖、聽性腦幹反應)。
方法
一、語音測試 簡易實用,可測試一般聽力情況,但不能鑑別耳聾性質,適用於集體檢查。
 聽力檢查認真記錄
聽力檢查認真記錄在長於6m以上的安靜環境中進行,地面劃出距離標誌,患者立於距檢查者6m處,但身體不能距牆壁太近,以免產生聲音干擾。受檢耳朝向檢查者,另一耳用油棉球或手指堵塞並閉眼,以免看到檢查者的口唇動作影響檢查的準確性,檢查者利用氣道內殘留空氣先發出1~2個音節的辭彙,囑患者重複說出聽得辭彙,應注意每次發音力量應一致,辭彙通俗易懂,高低音相互並用,發音準確、清晰。正常者耳語可在6m距離處聽到,如縮短至4m,表示輕度耳聾,1m為中度耳聾,短於1m者則為嚴重的以至完全性耳聾。記錄時以6m為分母,測得結果為分子,如記錄為6/6、4/6、1/6。
二、表測試一般採用秒表,記錄聽到表聲的距離,並與正常耳比較(受試耳聽距/正常耳聽距)。
患者坐位、閉目,用手指塞緊非檢查側耳道口,檢查者立於患者身後,先使患者熟悉檢查的表聲後,將秒表於外耳道平面線上,由遠而近反覆測驗其剛能聽到表聲離耳的距離。記錄方法以受檢耳聽距(cm)/該表標準聽距(cm)表示,如100/100cm、50/100cm。
三.耳語檢查法 在長6m的靜室內進行。以耳語強度說出常用辭彙,記錄受試耳可以聽清的距離並與正常耳比較(受試耳聽距/正常耳聽距)。
四.音叉檢查法 音叉放於距耳道口約1cm處,聽得者為“氣導”;置於顱骨上聽得者為“骨導”。是鑑別耳聾性質最常用的方法。常用C調倍頻程五支一組音叉,其振動頻率分別為128、256、512、1024、和2048Hz。
(1)骨導偏向(Weber)試驗 音叉置於顱骨正中,令受試者指出響度偏向。如偏向健側或聽力損失較輕一側,則患耳或聽力損失較重側為感音神經性聾;反之則為傳導性聾;如在正中,則或雙耳聽力正常,或為雙耳氣、骨導聽力相應減退的綜合結果。
(2)氣、骨導差比較(Rinne)試驗 比較音叉氣導聽到時間與骨導聽到時間的長短。氣導時間長於骨導者記為陽性(+),反之記為陰性(-),二者相等者記為陰陽性(±)。若雖氣導時間長於骨導,但二者均短於正常聽力耳,則記為短陽性。陰性或陰陽性者提示聽力損失為傳導性或混合性,而陽性者主要為正常;短陽性者主要見於感音神經性聾。
(3)骨導對比(Schwabach)試驗:比較受試耳與聽力正常耳的骨導時間長短。長於正常耳者見於傳導性聾,短於正常者多為感音神經性聾或混合性聾。
(4)鐙骨活動(Gelle)試驗:音叉敲響後置於乳突,並以鼓氣耳鏡在外耳道加壓。如加壓時音叉響度有變化,
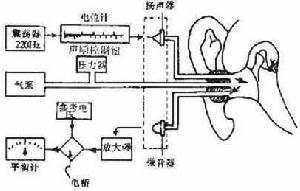 聽力檢查(聲阻抗-導納測試法)
聽力檢查(聲阻抗-導納測試法)則為陽性,表示鐙骨活動;如響度不變,則為陰性,表示鐙骨活動受限。音叉檢查應記明所用音叉的頻率。這種檢查對耳硬化症的診斷頗有意義。
五.純音測聽 以電子純音聽力計施加倍頻程頻率純音檢測受試耳聽閾。對有聽力損失者應分別以氣導和骨導進行檢測,以利於區別聽力損失的性質。氣導檢測時,對雙耳聽閾差超過40dB者應在健側施加掩蔽,防止“影子聽力曲線”。骨導測試應常規在對側施加掩蔽。聽閾記錄為"dBHL”。對疑有重振現象者,可進行雙耳響度平衡試驗或短增量敏感指數(SISI)試驗。
純音聽閾測試:純音聽閾測試(pure tone audiometry)包括氣導和骨導測試。氣導測試先從1KHz開始,病人聽到聲音後,每5dB一檔地逐檔下降,直至聽不到時為止,然後再逐檔增加聲強(每檔升5dB),如此反覆測試,直至測到確切聽閾為止。再以同樣方法依次測試其他頻率的聽閾。檢查時應注意用間斷音,以免發生聽覺疲勞。骨導測試的操作方法與氣導測試相同。如兩耳氣導聽閾相關40dB以上,則須在測較差耳時,於較佳耳加噪聲進行掩蔽,以免患者誤將從佳耳經顱骨傳來的聲音當作較差耳聽到的聲音。如兩耳骨導聽閾不同,在查較差耳的骨導聽閾時,較佳耳更應加噪聲掩蔽。
雙耳交替響度平衡試驗(alternate binaural loudness balance test ,ABLB):是檢查有無響度重振的常用方法,適合於雙耳聽力相差20~50dB(HL)的患者。當用低強度音刺激時,一耳較另一耳聽力差,但高強度音刺激時,兩耳對同一頻率的音調所感受的響度可能相等,甚至差耳反而敏感,
 檢測儀器
檢測儀器短增量敏感指數試驗(short increment sensitivity index test,SISI):用於檢查聽覺對聲音強度微量改變的察覺能力。用1000Hz的純音,強度為閾上20dB,套用調幅裝置使聲強每5秒出現一次短時程的1dB增量(上升及下降時間各為50ms、持續200ms),受檢者共聽20次增幅音,每聽到1次,得分5%,總分在30%以下為正常,35~65%為可疑,70%以上者為重振試驗陽性,提示耳蝸病變的存在。
言語測聽法(speech audiometry):有些病人的純音聽力較好,卻聽不懂語意。在這種情況時,純音聽力圖並不足以反映病人的聽功能狀態,而需用言語測聽法來判定。言語測聽法是用專門編制的測聽詞表來檢查患耳的言語接受閾(speech reception threshold)和言語識別率(speech discrimination score)。言語接受閾為能聽懂一半測試語音時的聲強級(dB);言語識別率為對測聽詞表中的言語能正確聽清的百分率(%),按不同聲強級所聽懂的%繪成曲線,即成言語聽力圖(speech audiogram)。在蝸後(聽神經)病變時,純音聽力雖較好,言語識別率卻極低。
六.聲阻抗測聽 聲阻抗-導納測試法(acoustic impedance admittance measurements)是客觀測試中耳傳音系統和腦幹聽覺通路功能的方法。目前國際上已日漸採用聲抗納(immittance)一詞代替還在使用的聲阻抗-導納之稱。當聲波傳到鼓膜時,一部分聲能被吸收並傳導,稱聲導納;一部分聲能被阻反射回來,稱聲阻抗。中耳阻抗越大,聲導納越小;或者說聲能傳導越小,反射的越多。所以,從反射回來的聲能可以了解中耳傳音功能情況。測知這種聲導納(又稱聲順)和聲阻抗變化的儀器就是聲阻抗-導納測試儀,臨床用於診斷中耳各種傳音結構的病變、咽鼓管功能檢查、感音神經性聾與傳導性聾及精神性聾的鑑別、響度重振的有無、面癱的定位、耳蝸與蝸後病變的鑑別、以聲反射客觀估計聽閾等。它可補充甚至糾正其他聽力檢查法的不足,但不能取代,需結合其他檢查綜合分析,才能作出正確判斷。
其基本測試項目有:鼓膜平面靜態聲順值測定、鼓室圖和鐙骨肌反射測試。靜態聲順值以聲阻抗等效容積表示。鼓室圖測量以220Hz探測音測試,外耳道壓力在1.96~-1.96kPa(+200~-200mmH2O)之間連續變化,將各壓力下的聲順值相連得出鼓室圖曲線,分為A、B和C型曲線,其中A型又可分As和Ad兩個亞型。鐙骨肌反射可以協助判斷聽骨鏈活動狀況,還可以用於分析有無中樞病變及協助面神經損傷定位。
七.電反應測聽 利用疊加平均技術記錄聽覺系統聲誘發電位,判斷聽覺系統功能狀態,分析耳科和神經科的某些疾患。目前用於臨床的主要有耳蝸電圖、聽性腦幹反應和中潛伏期反應。電反應測聽檢查除對噪聲環境有與純音測聽的同樣要求外,還要求檢查環境的電學禁止,以最大程度地減少環境電學噪聲對電位記錄的干擾。
(1)耳蝸電圖:可以利用蝸神經動作電位(AP)反應閾接近聽閾的特點客觀估價難以合作者的聽閾;與其他聽力學檢查手段結合鑑別耳聾病變部位(傳導性、耳蝸或蝸後)。
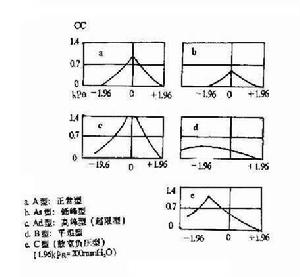 鼓室導抗圖
鼓室導抗圖 (2)聽性腦幹反應(ABR):屬短潛伏期電位,一般用短聲進行測試。可以與其他聽力學檢查結合用於鑑別聽力損失性質;最常用於檢查有無耳蝸後病變:如各波潛伏期延長、波間期延長、雙耳間潛伏期或波間期相差明顯,以及波形分化變差都提示耳蝸後病變存在的可能性。ABR主要鑑別診斷:
①傳音性耳聾:V波反應閾提高但閾值潛伏期在正常範圍。聲波潛伏期—強度函式曲線向右移位。
②梅尼埃病:有重振的耳聾表現為V波閾值提高,但在閾上20dB以內的聲刺激時,潛伏期就縮短,並達正常值;
③聽神經瘤:I—V波間隔延長或V波消失,但若患者I波不能明確肯定時,則假陽性率很高,此時應結合耳蝸電圖綜合分析,則可提高診斷準確率。兩耳I-V間隔差大於0.4ms,或一側I-V間隔大於4.6ms(應考慮年齡及性別因素),則提示有蝸後病變;
④診斷腦幹病變:多發性硬化、腦幹血管病變和腦幹腫瘤等同樣可引起誘發電位的振幅減小、潛伏期延長或波形消失,應結合病史及有關檢查進行鑑別。功能性聾和偽聾:可客觀評估聽閾,但需注意短潛伏期電位和短聲檢查容易低估低頻域殘餘聽力。
(3)中潛伏期電位(MLR) 主要用於測定腦幹以上聽覺通路的病變,如包括中腦至初級聽覺皮層在內的多發性硬化等不同原因的病變(脫髓鞘性、血管性、炎性和腫瘤);對嬰幼兒和其他難以合作者可以用來鑑定殘餘聽力和進行客觀測聽,補充測定ABR不易準確評估的低頻區域聽力。用於臨床時建議以40次/s速率提供刺激,產生40Hz聽覺反應相關電位(40Hz AERP),其反應較常規MLR更為接近主觀聽閾,同時反應易於辨認。
八.耳聲發射檢查(otoacoustic emissi-ons,OAE) 耳聲發射代表著耳蝸主動機制,可分為自發(SOAE)和誘發性兩大類。臨床建議使用誘發性OAE中的瞬態聲誘發耳聲發射(TEOAE)和畸變產物耳聲發射(DPOAE)。可套用誘發性耳聲發射進行新生兒的聽力篩選,簡便、快速,有肯定OAE反應者可判為外周聽力正常;與聽覺誘發電位檢查結合可鑑別耳蝸性和蝸後性聽覺系統病變。對客觀性耳鳴者檢查SOAE有助於發現蝸性客觀耳鳴。
鑑別參考
1.作為鼓室功能狀態的客觀指標:如鼓室病變引起的輕度傳音障礙可使該側聲反射消失,藉以鑑別傳導性聾和感音神經性聾。
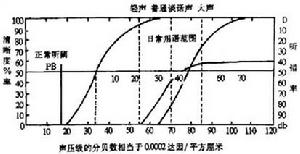 聽力檢查法
聽力檢查法2.重振現象的客觀測試:正常人純音聽閾與聲反射閾之間的差距約為70dB以上,重振耳感到的響度增加比正常耳快。如純音聽閾與聲反射閾之差小於60dB,為重振陽性,表示病變在耳蝸。
3.聲反射衰減試驗:以500或者說1000Hz反射閾上10dB的純音持續刺激10秒,在此期間正常鐙骨肌收縮反射無衰減現象,蝸後病變者聽覺易疲勞,鐙骨肌反射很快衰減。
4.交叉和非交叉聲反射對腦幹病變的定位:鐙骨肌反射弧在腦幹中聯繫,對側聲反射弧跨越中線,同側的不經過中線,測定對側及同側聲反射,可用於聽神經瘤和腦幹病變的定位診斷。
5.精神性耳聾的鑑別:精神性聾者如能引出聲反射,即表示有一定程度的聽力,如聲反射閾優於“聽閾”,更說明精神性聾的成分,但應注意重振的存在。
6.面神經癱瘓的定位:根據鐙骨肌反射的有無,可判斷面癱病損在鐙骨肌神經遠端或近端,並可提供面癱早期恢復的信息。
7.以聲反射閾客觀估計聽閾:採用Niemeyer(1974)公式,純
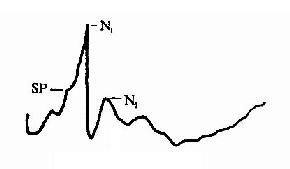 電反應測試圖
電反應測試圖平時耳蝸中階內有跨越毛細胞頂部的140mv的電位差(靜息電位),聲音刺激下,聲波自前庭窗傳入耳蝸,引起基底膜的運動,致使外毛細胞的纖毛由於剪刀式運動而被彎曲,形成毛細胞頂部局部電流的變化,使機械能轉換成電能,在內耳產生三種電反應:耳蝸微音電位(cochlear-microphonics potential,CM)、和電位(summating potential,SP)和聽神經綜合動作電位(compound action potential,AP)。CM為來自毛細胞的一種耳蝸電位,亦稱感受器電位,這種交流連續電位,無潛伏期,可如實反映聲刺激的聲學波形,無真正 閾值。
SP是聲波傳入內耳基底膜非線性振動而引起的耳蝸直流電位,為多種成分的反應,不單獨用,常與AP結合套用。AP為許多蝸神經纖維興奮時發出衝動的綜合電位,其典型波形有N1、N2兩個負峰。N1來自耳蝸神經,潛伏期約2ms,N2可能包括耳蝸核的反應,為耳蝸電圖的重要觀察指標。觀察項目包括對刺激聲的電反應閾值、潛伏期、最大幅度值、電反應波振幅/聲強度與潛伏期/聲強度(輸入、輸出函式曲線)。
注意事項
1、音叉檢測時注意:①應擊動音叉臂的上1/3處;②敲擊力量應一致,不可用力過猛或敲擊台桌硬物,以免產生泛音;③檢查氣導時應把振動的音叉上1/3的雙臂平面與外耳道縱軸一致,並同外耳道口同高,距外耳道口約1cm左右;④檢查骨導時則把柄底置於顱面;⑤振動的音叉不可觸及周圍任何物體。
2、純音聽域測試時,如兩耳氣導聽閾相關40dB以上,則須在測較差耳時,於較佳耳加噪聲進行掩蔽,以免患者誤將從佳耳經顱骨傳來的聲音當作較差耳聽到的聲音。如兩耳骨導聽閾不同,在查較差耳的骨導聽閾時,較佳耳更應加噪聲掩蔽。