英文
pathogencauseofdisease概述
病因概念的發展1.單病因說(或特異病因說)由於微生物學的發展,
 病因(間接聯繫)
病因(間接聯繫)根據Koch原則開創了生物性病原的研究,在推動醫學科學的發展上曾起過重大的作用,而成為醫學觀點的生物醫學模式的組成部分。
在單病因說的思想指導下,人們把病因歸納為:①生物因素,主要是各種病原微生物;②物理因素,如聲、熱、光、電、放射線等超過正常範圍後均可致病,此外還有損傷;③化學因素,如農藥、化學藥品、各種營養要素等。
由於發現單單上述病因因素常常不足以引致疾病,人們認識到病因與宿主因素(如性別、年齡、遺傳因素、免疫等)及環境因素(如自然環境、社會環境等)相互作用才能引起疾病的發生或流行。有學者將這三種因素的相互作用表示為:流行病學三角學說(Gordon),Ront(1982)、岡田搏(1982)分別用圖表示病原、宿主、環境三者的關係;Susser(1973)繪圖(車輪模式)表示三者的關係。
隨著科學的發展,人們逐漸認識到在疾病的發生、發展中,除生物因素外,社會因素、心理因素也起著重大作用,這種醫學觀點的發展,即現在被稱為社會-心理-生物醫學模式。
2.多病因說 隨著對病因知識的積累,認識到多種慢性病或非傳染病,甚至於急性疾病和傳染病的病因並不是單一的。如結核病,由於缺乏營養、居住擁擠、貧窮和遺傳因素等使身體對結核桿菌的易感性增高。在這種情況下,暴露於結核桿菌,才受到感染,此後結核桿菌侵襲組織才發生結核病。霍亂弧菌對於霍亂的發生也類似。這兩種傳染病的發生都不僅僅是細菌這一個因素所能引起的。至於其他許多疾病則情況更加複雜,遠非Koch原則所能概括。可以有許多因素作用而引起一種疾病(如吸菸、高血壓、高膽固醇血症對於冠心病),也可以一種因素與多種疾病有關(如EB病毒與傳染性單核細胞增多症、鼻咽癌、非洲兒童惡性淋巴瘤;吸菸與肺癌等多種癌症、冠心病等)。隨著認識的深入,逐步形成“多病因說”或“多因多果病因說”。
3.充分病因和必需病因在上述諸多因素的綜合作用後一定引起(或引發)該疾病,這個綜合就是充分病因(sufficientcause)。當缺乏某因素即不會引起該病,這個因素被稱為必需(必要)病因(necessary cause)。每個充分病因的綜合中必然包含有必需病因,如沒有結核桿菌就不會發生結核病,沒有傷寒桿菌就不會引起傷寒,結核桿菌和傷寒桿菌就分別是結核病和傷寒的必需病因。必需病因的作用在時間上必須在疾病發生之前。
在許多疾病(特別是一些慢性非傳染病),既未發現充分病因,又未發現一個必需病因。例如,肺癌病人大多數有吸菸史,但也有既不吸菸又無被動吸菸的;吸菸(或被動吸菸)的人有些發生肺癌,但多數吸菸的人吸菸數十年並未發生肺癌。根據前述條件,吸菸既不是肺癌的必需病因,又不是其充分病因,只是肺癌的多病因中的一個,是其充分病因綜合中的一員。
4.從流行病學角度看病因 流行病學從群體觀點出發,從控制疾病、預防疾病的策略出發,認為當其他因素在某人群中不變時,某因素在該人群中增加或減少後,某病在該人群中的發生也增加或減少,則該因素可以被認為該疾病的病因。這種認識在疾病防制上有很大的實際意義。隨著吸菸率、吸菸量、吸菸年限的增、減,肺癌發病率即增、降。雖然吸菸這個因素尚不完全滿足作為肺癌的必需病因及充分病因的條件,但流行病學可以認為吸菸是肺癌的病因,而且是肺癌已知病因中最重要的一個,是肺癌充分病因綜合中一個最強有力的因素。即或肺癌充分病因綜合中其他成分均不改變的情況下,停止吸菸就可使肺癌發病率明顯下降。因此,不必等待把某種疾病的充分病因綜合中的各成分均探討清楚再進行防制,而一旦清楚了某成分的病因作用(指流行病學角度,而非發病機制),即可針對該病因採取措施降低該病的發病率。比如,遠在結核桿菌被發現前,針對結核病的其他病因成分採取措施,就使結核病死亡率明顯下降;在霍亂弧菌被發現前30年,即採取改善飲水供應措施以控制霍亂流行。
5.病因的各因素 從流行病學觀點,有四類因素在疾病病因中起作用。它們每種都可能是必需因素,但每種單獨則很少是引起某種疾病或狀態的充分病因。它們是:
(1)易患因素(predisposing factors):如年齡、性別、過去的疾病可以形成對某病因的易感狀態。
(2)誘發因素(enabling factors):如缺乏營養、低收入、居住條件不良及醫療保健不宜等可促發疾病。相反的狀況又有助於疾病恢復、維持健康。
(3)速發因素(precipitating factors):如暴露於某特異病原因子(agent)或有害因子能促進發病。
(4)加強因素(reinforcing factors):屢次暴露於致病因子或做不適宜的重工作,可以加重已發生的疾病或狀態。
6.危險因子(risk factors)把那些與疾病的發生有正聯繫,但其本身又不是充分病因的因子稱為“危險因子”。一種危險因子(如吸菸)可能和許多種疾病有聯繫,而一種疾病(如冠心病)又可能與許多危險因子有關。流行病學目前已可以測定每種危險因子在該疾病發生中作用的大小,以及消除一種危險因子後可使該病減少多少,在實施一些疾病預防規劃中,危險因子是一項很有實際意義的概念。
病因的相互作用(interaction)
當兩種或多種病因共同起作用時,其作用大小有兩種可能:一種是類似這幾種病因分別作用的相加;而常見的則是其大小高於這幾種病因分別作用的相加。比如,冠心病的三個主要病因(吸菸、高血壓、高脂血症)均具備時,冠心病的發病率,遠比僅具有一種病因的三項發病率之和為高。吸菸與暴露於石棉塵均是肺癌的病因。無兩因素時肺癌死亡率為11/10萬,吸菸者為123/10萬,僅暴露於石棉塵者為58/10萬,而既吸菸又暴露於石棉塵者則為602/10萬(Hammond等,1979),遠遠高於181/10萬(123 58)。吸菸婦女,暴露於烹調煤煙4×104小時,有職業性暴露及肺部疾患史者肺癌發病的比數比(OR)為不吸菸、無職業暴露及肺部疾患史,但有3×104小時暴露於烹調煤煙者的50倍。
因此,消除一種病因就可以大量減少發生該病的可能。
推導
病因推導是確定所觀察到的聯繫是否可能為因果聯繫的過程,包括病因的判斷。在病因推導時必須先排除虛假的聯繫及間接聯繫。這兩種聯繫是由各種偏倚、混雜(混淆)、機遇(chance)而引起。因此,在推導是否因果聯繫時,必須仔細審察得到有聯繫結果的研究是否有偏倚(如選擇偏倚、測量偏倚等)、混雜,是否由機遇形成。病因推導步驟可以圖7-3表示。
1964年美國衛生署長在判斷吸菸與肺癌的聯繫的性質時,套用了系統的研究方法。1965年Hill進一步研究而發展了此步驟。目前一般均遵循他們制訂的步驟與標準判斷因果聯繫。
研究方法
病因是個重要問題,實驗醫學、臨床醫學、流行病學均套用自己的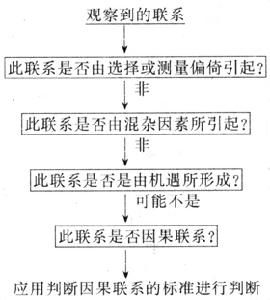 確定-可能的病因與疾病關係的步驟
確定-可能的病因與疾病關係的步驟流行病學探討病因是從群體水平,用疾病在人群中分布的資料進行現場觀察及現場實驗,最接近於人群的實際情況。因此,對疾病病因的研究在很大程度上取決於流行病學研究。流行病學可為臨床及實驗研究提供病因線索,而實驗醫學及臨床醫學對病因的研究結果,還要根據流行病學研究做最後判斷。如1963年河北省南部洪水後發生的不明熱症,根據臨床判斷為副傷寒或流行性感冒,但該病的流行病學特點不支持這種判斷,(耿貫一,1963)從而提出鉤端螺旋體病的判斷(儘管在那以前河北省南部沒有發現過鉤端螺旋體病),實驗室檢查後來證實了流行病學的判斷。實驗室研究發現可能致癌物種類非常多,WHO提出由流行病學研究最後判斷,而將這些致癌物種類的數字大加減少,而且更符合實際。
病因假設形成的途徑
三大方法研究病因,均要先形成病因假設,然後再加以驗證。流行病學形成的病因假設(說)是根據自己的、別人的經驗,疾病的自然史,已知的影響因素等而形成。在形成病因假設時,一般可遵循下列途徑(MacMahon等)。
1.求同法(method ofagreement)如果多種不同情況與某種疾病的存在有聯繫,而在這多種情況均有一個共同的因素,則這個因素很可能為該病的病因。如氟斑牙患病率高的地區,飲水氟含量高,而患病率低處則飲水氟含量低。飲水氟含量高則可能為氟斑牙的病因。
2.求異法(method ofdifference)如果有A、B兩種情況,某病的發病率在A顯著高於在B,在A有某因素(F),在B沒有該因素,則F很可能是該病的病因。如肺癌發病率在吸菸者顯著高於在不吸菸者,說明吸菸可能是肺癌的病因。
3.共變法(method ofconcomitant variation)當某個因素(F)出現的頻度或強度發生變化時,該病發生的頻率與強度也變化,則F很可能是該病的病因。如海豹肢畸形(phocomelia)隨反應停(thalidomide)上市量的增減而增減。在溫州地區研究發現“散發性腦炎”的發病數,隨四咪唑和左旋咪唑上市量而變化,從而懷疑該藥物與“散發性腦炎”的發生有關。
4.類推法(method of analogy)當一種疾病的分布與另外一種病因已清楚的疾病的分布相似時,則這兩種病可能有共同的病因。如前文所述河北省1963年流行的“不明熱”被判斷為鉤端螺旋體病,就是根據共分布特點而作。
除上述四種方法外,如果一種疾病有多種可疑的病因,而其中多種已被排除,僅餘一種可能時,則此因素是該病的病因的可能性就大大增加。
研究偏倚
偏倚是在研究中(從設計到執行的各環節)的系統誤差及解釋結果的片面性而造成的,使研究結果與其真值出現了某些差值。因為它是由系統誤差所造成,加大樣本並不能使之減少。一旦造成事實,則無法消除其影響。因此,必須認識偏倚,從設計起直到整個研究過程均要加以控制。病因研究中的偏倚有10種以上,它們可以歸納為選擇性偏倚、信息(測量、觀察)性偏倚及混雜(混淆)性偏倚。(一)選擇性偏倚(selection bias)
在選擇研究對象時,試驗組和對照組的設立(納入標準)不正確,使得這兩組人在開始時即存在處理因素以外的重大差異,從而產生偏倚。常見的主要有:
1.就診機會偏倚(入院率偏倚,admissionrate bias)由於疾病嚴重程度不同、就醫條件不同、人群對某一疾病的了解和認識程度不同等原因而使患不同種類疾病的人(或有某種特性者)的住院率不同。從醫院選取對照時,如果沒有注意到此點,則可引起偏倚。此種偏倚首先由Berkson發現並記述,因此,將此種偏倚又稱為Berkson偏倚或Berkson謬誤(fallacy)。
2.現患病例及新發病例偏倚(prevalence-incidencebias,又叫Neyman bias)此種偏倚易出現在病程較短的嚴重致死性疾病,如心肌梗死,部分病例在送到醫院前已死亡,如果只以存活的現患病例為對象,研究某因素的作用,必然產生偏倚。這些死亡病例通常未計入心肌梗死總發病人數中,以至於所報導的患病數少於實際的發病數。又如,在病例對照研究中有意或無意排除(或加入)某些病例,也可出現偏倚,如研究吸菸與肺癌的關係時,對照組包括了慢性支氣管炎和冠心病,由於此二病均與吸菸有關,所以吸菸與肺癌的OR減低,甚至於看不出吸菸作為肺癌的病因作用。患病後改變生活習慣也可以使用病例對照方法探討病因出現偏倚,如患肺癌後戒菸,患高血壓後將飲食口味調淡、不吃動物脂肪(肥肉)、適當增加體力活動等等,都可在病例對照研究中使這些因素的病因作用被抵消。又如,乳腺癌與利血平關係的病例對照研究,在對照組中排除了心血管病人(其中有相當多的高血壓病人,他們服用利血平),所以得出利血平是乳腺癌的危險因素的結論。另一個研究將全部病例均納入,則未發現此相關。
3.檢出信號偏倚(detectionsignal bias,unmasking bias)某因素如能引起或促進某症候(與所研究疾病的體徵或症狀類似)的出現,使患者因此而去就醫,這就提高了該病的檢出機會,使人誤以為某因素與該病有因果聯繫。這種虛假聯繫造成的偏倚稱為檢出信號(或檢出症候)偏倚。如,曾有研究發現子宮內膜癌與絕經期服用雌激素有關。這個研究結果是因為絕經期婦女服用雌激素會引起不規則子宮出血,因此而就醫,得到檢查子宮內膜的機會較多,從而增加了發現子宮內膜癌的機會。不服用雌激素的子宮內膜癌常無明顯症狀,發現機會較少。以刮宮或子宮切除作為診斷子宮內膜癌的診斷時,絕經期服用雌激素的OR為1.7,而以子宮出血就診者的OR為9.8,二者相差懸殊。顯然,以子宮出血就診增高了OR。此類偏倚即檢出信號偏倚。
4.無應答偏倚(non-responsebias)即研究對象對研究內容產生不同的反應而造成的偏倚。如用通信方式調查吸菸情況,不吸菸者與吸菸者的應答率可以相差懸殊。無應答者的暴露或患病狀況與應答者可能不同。如果無應答者比例較高,則使以有應答者為對象的研究結果可能存在嚴重偏倚。所以在研究報告中必須如實說明應答率,並評價其對結果可能造成的影響。與一部分人無應答相反的情況是有一部分人特別樂意或自願接受調查或測試。這些人往往是比較關心自身健康或自覺有某種疾病,而想得到檢查機會的人。他們的特徵或經歷不能代表目標人群。由此造成的偏倚稱為志願者偏倚(volunteer bias)。
總之,無論什麼原因使觀察組與對照組成員不是來自同一總體,即可造成除研究因素以外的有關因素在兩組分布不均衡,從而造成選擇偏倚。
(二)衡量偏倚(measurement bias)或信息偏倚(information bias)
對觀察組和對照組進行觀察或測量時存在頻度和(或)強度的差異,而使最終判斷結果時出現偏倚。在非盲法觀察時,由於觀察者知道誰在觀察組,、誰在對照組,更易出現此種偏倚。
1.回憶偏倚(recall bias)特別是在病例對照研究中,需要被觀察者回憶過去的情況(甚至久遠的情況,如癌的病因學研究),回憶的準確性會受到影響。病例組可能回憶仔細(特別是當懷疑某因素與某病有關時,如吸菸、被動吸菸與某些癌的關係,口服避孕藥與下肢血栓性靜脈炎、服雌激素與子宮內膜癌等),而對照組回憶則可能不那么仔細,尤其當研究者屢次提醒病例組有否這些因素時(誘導其回答,更容易出現偏倚-尋因性偏倚)。有時某種症狀或狀態的存在會誘導產生或加強其與某種因素的聯繫,如前段所舉子宮內膜癌,得出與口服雌激素有聯繫的結論即屬此,稱為疑因性偏倚(exposure suspicion bias)。
2.疑診偏倚 當觀察者已知被觀察者的某些情況時,在研究時會自覺不自覺地側重詢問、檢查有關情況(如對服口服避孕藥的婦女,仔細檢查其有無下肢血栓性靜脈炎,而對有下肢血栓性靜脈炎的婦女仔細詢問其口服避孕藥的歷史)就可能得出二者有聯繫的結論。但實際上可能是偏倚所致。
3.沾染偏倚(contaminationbias)對照組成員有意或無意套用了試驗組的措施。如用低鈉鹽減少鈉攝入與高血壓關係的研究時,對照組成員同樣可以購得低鈉鹽(因接受宣傳後認為低鈉鹽可以防止高血壓),從而使判斷結果時出現偏倚(沾染性偏倚)。試驗組成員有意或無意接受了研究因素以外的措施,而使結果有利於試驗組,稱為干擾。干擾與沾染最容易在非盲法觀察的條件下發生。
(三)混雜(混淆)偏倚(confounding bias)
混雜(淆)因子存在時,在分析結果時可能錯誤地把某一因素當成某一結果的原因。即是存在混雜偏倚。前節曾談到混雜因子。
混雜偏倚使研究結論不能反映真實的因果聯繫。這種偏倚的產生常常是研究者專業知識局限,不了解混雜的存在,或者雖然知道,但忽略了其存在。混雜偏倚常常在資料分析階段顯露出來。因而一旦認識後是可以設法糾正的。
混雜因素:①不是要研究的暴露因素,而是研究過程中常規地被收集起來的(如年齡、性別、吸菸、飲酒等生活習慣),是一個外部變數(extraneous variable);②是對研究的疾病的危險因素,或通過其他危險因素而間接起病因作用;③它與所研究的暴露因素之間有統計學的聯繫,但二者又是獨立存在的。
應結合專業知識去考慮本次研究的結果,可能有什麼混雜因素誇大或縮小了其效應指標(RR或OR)。根據可能的混雜因素分析校正的(adjusted)RR或OR(記為aRR或aOR),以與最初所得到的粗的(crude)RR或OR(記為cRR或cOR)比較。如果aRR與cRR或aOR與cOR相近似,則此因素非混雜因素,如相差大則為混雜因素。最常用的方法為按可疑的混雜因素進行分層分析。即是將有此因素的作為一層來比較其RR或OR,而將無此因素的作為另外一層來分析。也可以比較分層前後x2值,此時用Mantel-Haen-szel法比較。如分層前後無差別,則表示分層因素非混雜因素。還可比較分層校正前OR(cOR)與校正後OR(aOR),如有差異說明分層因素為混雜因素。
