局麻特徵
 局部麻醉
局部麻醉 與全身麻醉相比,局部麻醉在某些方面具有獨特的優越性。首先,局部麻醉對神志沒有影響;其次,局部麻醉還可起到一定程度術後鎮痛的作用;此外,局部麻醉還有操作簡便、安全、併發症少,對患者生理功能影響小,可阻斷各種不良神經反應,減輕手術創傷所致的應激反應及恢復快等優點。
但是,局部麻醉與全身麻醉在臨床上往往相互補充,不能把這兩種麻醉方式完全隔離開來,而應該視之為針對具體患者所採取的具有個性化麻醉方案的一部分。如對於小兒、精神病或神志不清的患者,不宜單獨使用局部麻醉完成手術,必須輔以基礎麻醉或全麻;而局部麻醉也可作為全身麻醉的輔助手段,增強麻醉效果,減少全麻藥用量。
麻醉原理
局部麻醉藥是指那些在人體的限定範圍內能暫時、完全、可逆地阻斷神經傳導,即在意識未消失的狀況下使人體的某一部分失去感覺,以便於外科手術進行的藥物。局部麻醉藥和全身麻醉藥根本區別在於:局部麻醉藥與神經膜上的鈉離子通道上的某些特定部位結合後,通過鈉離子通道的鈉離子減少從而改變神經膜電位,導致神經衝動的傳導被阻斷,最終實現麻醉效果;而全身麻醉劑則是通過影響神經膜的物理性狀,比如膜的流體性質、通透性等起到麻醉作用。
局麻方法
 局部麻醉
局部麻醉 1.表面麻醉
(1)定義將滲透作用強的局麻藥與局部黏膜接觸,使其透過黏膜而阻滯淺表神經末梢所產生的無痛狀態,稱為表面麻醉。表面麻醉使用的局麻藥,難以達到上皮下的痛覺感受器,僅能解除黏膜產生的不適。可用於角膜、鼻腔、咽喉、氣管及支氣管的表面麻醉。
(2)注意事項
①浸漬局麻藥的棉片填敷於黏膜表面之前,應先擠去多餘的藥液,以防吸收過多產生毒性反應。填敷棉片應在頭燈或喉鏡下進行,以利於正確安置。
②不同部位的黏膜吸收局麻藥的速度不同。一般說來在大片黏膜上套用高濃度及大劑量局麻藥易出現毒性反應,重者足以致命。黏膜吸收局麻藥的速度與靜脈注射相等,尤以氣管及支氣管噴霧法,局麻藥吸收最快,故應嚴格控制劑量,否則大量局麻藥吸收後可抑制心肌,患者迅速虛脫,因此事先應備妥復甦用具及藥品。
③表面麻醉前須注射阿托品,使黏膜乾燥,避免唾液或分泌物妨礙局麻藥與黏膜的接觸。
④塗抹於氣管導管外壁的局麻藥軟膏最好用水溶性的,應注意其麻醉起效時間至少需1分鐘,所以不能期望氣管導管一經插入便能防止嗆咳,於清醒插管前,仍需先行咽、喉及氣管黏膜的噴霧表面麻醉。
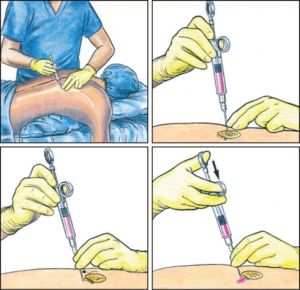
2.局部浸潤麻醉
 局部麻醉
局部麻醉 (2)注意事項
①注入局麻藥要深入至下層組織,逐層浸潤,膜面、肌膜下和骨膜等處神經末梢分布最多,且常有粗大神經通過,局麻藥液量應加大,必要時可提高濃度。肌纖維痛覺神經末梢少,只要少量局麻藥便可產生一定的肌肉鬆弛作用。
②穿刺針進針應緩慢,改變穿刺針方向時,應先退針至皮下,避免針乾彎曲或折斷。
③每次注藥前應抽吸,以防局麻藥液注入血管內。局麻藥液注畢後須等待4~5分鐘,使局麻藥作用完善,不應隨即切開組織致使藥液外溢而影響效果。
④每次注藥量不要超過極量,以防局麻藥毒性反應。⑤感染及癌腫部位不宜用局部浸潤麻醉。
3.區域阻滯
圍繞手術區,在其四周和底部注射局麻藥,以阻滯進入手術區的神經乾和神經末梢,稱為區域阻滯麻醉。可通過環繞被切除的組織作包圍注射,或環繞其基底部注射。區域阻滯的操作要點與局部浸潤法相同。主要優點在於避免穿刺病理組織,適用於門診小手術,也適於身體情況差的虛弱患者或高齡患者。
4.靜脈局部麻醉
(1)定義肢體近端上止血帶,由遠端靜脈注入局麻藥以阻滯止血帶以下部位肢體的麻醉方法稱靜脈局部麻醉。適用於能安全放置止血帶的遠端肢體手術,受止血帶限制,手術時間一般在1~2小時內為宜。如果合併有嚴重的肢體缺血性血管疾患則不宜選用此法。下肢主要用於足及小腿手術,採用小腿止血帶,應放置於腓骨頸以下,避免壓迫腓淺神經。
(2)注意事項靜脈局部麻醉主要併發症是放鬆止血帶後或漏氣致大量局麻藥進入全身循環所產生的毒性反應。所以應注意:①在操作前仔細檢查止血帶及充氣裝置,並校準壓力計;②充氣時壓力至少達到該側收縮壓100mmHg以上,並嚴密監測壓力計;③注藥後20分鐘以內不應放鬆止血帶,放止血帶時最好採取間歇放氣法,並觀察患者神志狀態。
5.神經及神經叢阻滯
(1)頸神經叢阻滯頸淺神經叢阻滯可用於鎖骨上頸部表淺手術,而頸部較深手術,如甲狀腺手術、頸動脈內膜剝脫術等,尚須行頸深神經叢阻滯。但由於頸部尚有後四對顱神經支配,故單純行頸神經叢阻滯效果不完善,可用輔助藥物以減輕疼痛。
(2)臂神經叢阻滯包括經頸路臂叢阻滯法、肌間溝阻滯法、鎖骨上臂叢阻滯法、鎖骨下臂叢阻滯法、腋路臂叢阻滯法等五種入路方法。五種臂叢入路阻滯效果因各部位解剖不同而異,而上肢各部位神經支配亦各異,因此應根據手術部位神經支配選擇最恰當阻滯入路。
(3)上肢神經阻滯上肢神經阻滯主要適應於前臂或手部的手術,也可作為臂叢神經阻滯不完全的補救方法。主要包括正中神經阻滯、尺神經阻滯和橈神經阻滯,可以在肘部或腕部阻滯,若行手指手術,也可行指間神經阻滯。
(4)下肢神經阻滯全部下肢麻醉需同時阻滯腰神經叢和骶神經叢。因需多注藥且操作不方便,故臨床套用不廣。然而,當需要麻醉的部位比較局限或禁忌椎管內麻醉時,可以套用腰骶神經叢阻滯。另外,腰骶神經叢阻滯還可作為全身麻醉的輔助措施用於術後鎮痛。
雖然腰神經叢阻滯複合肋間神經阻滯可用於下腹部手術,但臨床很少套用。髂腹下神經與髂腹股溝神經聯合阻滯是簡單而實用的麻醉方法,可用於髂腹下神經與髂腹股溝神經支配區域的手術。髖部手術需阻滯除髂腹下和髂腹股溝神經以外的全部腰神經,最簡便方法是阻滯腰神經叢(腰大肌間隙腰叢阻滯)。大腿手術需麻醉股外側皮神經、股神經、閉孔神經及坐骨神經,可行腰大肌間隙腰叢阻滯,聯合坐骨神經阻滯。大腿前部手術可行股外側皮神經和股神經聯合或分別阻滯,亦可以採用“三合一”法,單純股外側皮神經阻滯可用於皮膚移植皮區麻醉,單純股神經阻滯適用於股骨幹骨折術後止痛、股四頭肌成形術或髂骨骨折修復術。股外側皮神經和股神經聯合阻滯再加坐骨神經阻滯,通常可防止止血帶疼痛,這是因為閉孔神經支配皮膚區域很少。開放膝關節手術需要阻滯股外側皮神經、股神經、閉孔神經和坐骨神經,最簡便的方法是實施腰大肌間隙腰神經叢阻滯聯合坐骨神經阻滯。採用股神經、坐骨神經聯合阻滯也可滿足手術要求。膝遠端手術需阻滯坐骨神經和股神經的分支隱神經,踝部阻滯可適用於足部手術。
不良反應
 局部麻醉
局部麻醉 1.組織毒性
所涉及的因素包括創傷性注射方法,藥物濃度過高,吸收不良和其他機械性因素所引起的肉眼或顯微鏡下的組織損傷。事實上,常用的麻醉藥並沒有組織毒性,若在皮膚或皮下注入高滲濃度的局麻藥,可引起暫時性水腫:加用腎上腺素雖可改善其水腫程度,但又將進一步增加組織的毒性。注入1%以下普魯卡因、利多卡因、甲哌卡因溶液不至於影響傷口癒合。
2.神經毒性
在神經或神經束內直接注射麻醉藥,則可引起功能或結構上的改變,這並非單純藥物本身所致,而與物理因素(壓力)有關。
3.高敏反應
患者個體對局麻藥的耐受有很大的差別。當套用小劑量的局麻藥,或其用量低於常用量時,患者就發生毒性反應初期症狀,應該考慮為高敏反應。一旦出現反應,應停止給藥,並給予治療。
4.變態反應
變態反應是由於親細胞性免疫球蛋白附著於肥大細胞和嗜鹼粒細胞的表面,當抗原於反應素抗體再次相遇時,則從肥大細胞顆粒內釋放出組胺和5-羥色胺等。這些循環內生物胺可激發起一個快速而嚴重的全身防禦性反應,出現氣道水腫、支氣管痙攣、呼吸困難、低血壓以及因毛細血管通透性增加所致的血管性水腫,皮膚則出現蕁麻疹,並伴有瘙癢。反應嚴重者可危機患者生命。變態反應發生率占局麻藥不良反應的2%。酯類局麻藥引起變態反應遠比醯胺類多見。一般認為,酯類局麻藥與免疫球蛋白E形成半抗原,同時局麻藥的防腐劑也可形成半抗原,是引起變態反應的另一潛在因素。
5.中樞神經毒性反應
局麻藥的中樞神經系統毒性表現為初期的興奮相和終末的抑制相,最初表現為患者不安、焦慮、感覺異常、耳鳴和口周麻木,進而出現面肌痙攣和全身抽搐,最終發展為嚴重的中樞神經系統抑制、昏迷和呼吸心跳停止。
6.心臟毒性反應
心血管系統初期表現為由於中樞神經系統興奮而間接引起的心動過速和高血壓,晚期則由局麻藥的直接作用而引起心律失常、低血壓和心肌收縮功能抑制。
7.毒性反應的預防和治療
(1)預防局麻藥重症毒性反應突出的表現是驚厥。此時,由於通氣道和胸、腹部肌肉不協調和強烈收縮,勢必影響呼吸和心血管系統,可危及生命,因此應積極防止其毒性反應的發生:
①套用局麻藥的安全劑量;
②在局麻藥溶液中加用腎上腺素,以減慢吸收和延長麻醉時效;
③防止局麻藥誤注入血管內,必須細心抽吸有無血液回流;在注入全劑量前,可先注試劑量以觀察反應;
④警惕毒性反應的先驅症狀,如驚恐、突然入睡、多語和肌肉抽動。此時就應停止注射,採用過度通氣以提高大腦驚厥閾。若驚厥繼續進展,則需行控制呼吸,以保持心臟和大腦的充分氧合;
⑤使用地西泮和其他苯二氮卓類藥作為麻醉前用藥。
(2)治療由於局麻藥在血液內迅速稀釋和分布,所以一次驚厥持續時間多不超過1分鐘。
①發生驚厥時要注意保護患者,避免發生意外的損傷;
②吸氧,並進行輔助或控制呼吸;
③開放靜脈輸液,維持血流動力學的穩定;
④靜注硫噴妥鈉或其他快速巴比妥藥物,但勿套用過量以免發生呼吸抑制;也可靜脈注射地西泮。
併發症
1.神經損傷
在進行穿刺時可直接損傷神經,尤其伴異感時。使用短斜面穿刺針及神經刺激儀定位可減少神經損傷發生率。穿刺時還應避免神經內注射。
2.血腫形成
周圍神經阻滯時偶可見血腫形成,血腫對局麻藥擴散及穿刺定位均有影響,因而在穿刺操作前應詢問出血史,採用儘可能細穿刺針,同時在靠近血管豐富部位操作時應細心。
3.感染
操作時無菌原則不嚴格或穿刺經過感染組織可將感染進一步擴散,因此有局部感染應視為局部麻醉禁忌證。
麻醉區別
局部麻醉,套用的藥物單一,作用局限,對全身影響小,但是一旦局部麻醉藥被大量吸收入血以後,就可以引起中樞神經、循環系統的副作用,最嚴重的甚至可以引起心臟停跳。因此,局部麻醉藥的套用量是有條件的,比如利多卡因的安全劑量為3mg/kg體重(加入腎上腺素後減少入血,可以放寬至7mg/kg體重)。
而全身麻醉的用藥,則是多種藥物的共同作用。現代的麻醉用藥,可分如下幾類:
a. 全身麻醉劑,提供鎮靜,催眠的成分(包括讓Jackson死亡的Propofol,就是現代套用最廣泛,目前最完美的靜脈麻醉藥。另外有吸入性麻醉藥,聽名字就知道,是通過吸入人體給藥的麻醉藥物);
b. 阿片類或其他鎮痛藥物,提供鎮痛成分;
c. 肌肉鬆弛藥,提供手術中需要的肌肉鬆弛。
而麻醉並不是給了藥物,能讓外科醫生開刀就完了,因為所有這些藥物給入病人體內後,身體的常規生理狀態受到了影響,更何況病人也許本身就合併一系列疾病,麻醉更重要的是提供密切的術中監護,維持生命體徵的穩定,並能最終復甦到術前狀態。所以麻醉至少還包括了:
a. 生命體徵及其身體其他內環境指標和麻醉深度的監測;
b. 循環、呼吸、及其他重要臟器的支持。