發病原因
 小兒原發性膀胱輸尿管反流
小兒原發性膀胱輸尿管反流由於反流的存在,常常引起小兒反覆的尿路感染,感染的尿液反流入腎組織引起腎實質損害,可導致腎臟發育不良、腎瘢痕形成,引起反流性腎病,最終導致高血壓和終末期腎臟病,近年來已愈來愈多地引起國內兒科學者的關注。
發病率:普通人群中VUR的發病率不詳,估計約1%左右,多數病例在尿路感染後被診斷。尿路感染的小兒中VUR的發病率高達30-50%,常見於女孩。隨著母體超聲檢查的普遍套用,無症狀腎積水檢出率增高,常規超聲檢查中大約有0.2%-1%的胎兒有腎積水,而其中10%在生後診斷為VUR,男性常見,多為嚴重反流,且45%的患兒初發時已有先天性腎瘢痕形成。VUR的家族性及遺傳傾向已被廣泛注意,大部分研究提示為常染色體顯性遺傳。VUR患兒的同胞發生膀胱輸尿管反流可能性為30%-50%,而有膀胱輸尿管反流的母親,其子女反流率可高達65%。來自美國對20年內診斷為VUR的400名患者的子女或有血緣關係親屬的調查報導顯示1/3以上被調查者存在VUR。
小兒VUR的病因,已不再認為是單一的輸尿管口位置異常的病理過程。反流有種族差異和家庭遺傳傾向,且有男孩為嬰兒期、女孩為兒童期發病的雙峰型高峰,均提示小兒原發性VUR的病因屬多源性,多數學者認為應根據有無排尿功能障礙而分為2個亞型,並提出不穩定性膀胱和非神經源性神經原膀胱(Hinman's綜合徵)是小兒VUR的根本原因,前者膀胱充盈期和後者排尿期產生的逼尿肌收縮亢進(detrusorhypercontractility)均使膀胱內壓升高,改變了膀胱壁和膀胱輸尿管交界處的解剖關係,出現所謂“獲得性膀胱輸尿管交界處畸形”,另方面增高的膀胱內壓直接作用在尿液上也使之反流,隨著膀胱功能的完善,無抑制收縮消退,功能梗阻解除,反流也自然中止。1996年Chandra等對61名嬰兒(其中40名有原發性VUR)作尿流動力學檢查,發現97%男嬰和77%女嬰逼尿肌壓力升高(>3.92kPa)膀胱排空不完全,1~8個月後隨訪,15例逼尿肌壓力下降,殘餘尿減少,提出“嬰兒期暫時性排尿功能障礙”的術語,反映了嬰兒期下尿路神經發育不成熟,尿道括約肌和逼尿肌不協調。Kiruluta等在狗的實驗中也發現隨著膀胱內交感神經纖維的數量增加,VUR逐漸消退。因此嬰兒原發VUR多屬先天性,兒童VUR常是獲得性排尿功能障礙的結果。
1.感染、反流與腎損害,VUR與泌尿道感染關係密切,但某些高度反流病例並無感染,而另一些低度反流儘管用預防性抗生素卻仍有感染。1992年國際反流研究中心歐洲分中心報告236名藥物治療Ⅲ°或Ⅳ°反流患者5年隨訪結果表明,反流存在與否與尿路感染的復發無關。感染的關鍵在於膀胱高壓及排空不完全,膀胱高壓破壞了膀胱黏膜屏障的完整性並使黏膜血流受損,反流嚴重程度不是絕對因素,臨床上泌尿道感染多見於新生男嬰,原因也在於此。
2.解剖生理特點:輸尿管膀胱連線部解剖生理特點與反流的形成有密切關係,正常輸尿管肌層主要由疏鬆不規則螺鏇形肌纖維組成,進入膀胱壁段才呈縱行纖維,外被一纖維膜稱瓦耶(Waldeyer)鞘包繞,下行附於膀胱三角區深層,該鞘起著輸尿管膀胱連線部的瓣膜作用,當膀胱排尿時鞘膜收縮使輸尿管口閉合,尿液不會向輸尿管反流。
3.先天發育異常:反流原因為輸尿管膀胱連線部的先天性異常,主要是輸尿管膀胱壁內段的縱行肌肉發育不良,致使輸尿管口外移,黏膜下段輸尿管縮短,從而失去抗反流的能力。另一原因是黏膜下段輸尿管的長度與其口徑不相稱。正常無反流時,黏膜下段輸尿管的長度與其直徑的比例為5∶1,而有反流者僅為1.4∶1。此外,輸尿管旁憩室、輸尿管開口於膀胱憩室內、異位輸尿管口、膀胱功能紊亂,也可造成膀胱輸尿管反流。輸尿管膀胱連線部的活瓣作用取決於膀胱內黏膜下段輸尿管的長度和三角區肌層保持這個長度的能力,以及膀胱逼尿肌對該段輸尿管後壁足夠的支撐作用。嬰兒期由於膀胱壁內走行的輸尿管段管道發育異常,過短(小於6mm)或水平位,膀胱三角區發育不成熟,瓣膜機制失去正常功能。輸尿管口開口異位和形態異常,均可影響膀胱三角區的緊張性,易發生反流,見圖1所示。逼尿肌不穩定,反流尿液自膀胱逆流入輸尿管或腎盂,當膀胱擴張,尿液又回流入膀胱,使膀胱尿液排空不全,形成殘留尿增多,當膀胱內壓上升時,黏膜下段輸尿管被壓縮而不產生反流,這種活瓣機制是被動的。但輸尿管的蠕動能力和輸尿管口的關閉能力在防止反流中也起一部分作用。隨著年齡的增長,輸尿管膀胱連線部及膀胱三角區的發育逐漸完善,瓣膜功能恢復,反流可漸消除。由於膀胱內壓不斷增高使輸尿管膀胱連線部變形,破壞抗反流機制。
4.泌尿系感染:泌尿系感染的炎症改變常使輸尿管膀胱連線部失去瓣膜作用,引起反流。近年認為反流與遺傳因素有關,在反流性腎病家屬中,有同樣反流的患者,常為顯性基因遺傳或性聯遺傳,與組織相容抗原HLA-A3、B12有關,反流患者中,家族性的占27%~33%。原發性常為先天性,而不伴有泌尿系神經肌肉異常或梗阻的發病因素,主要為輸尿管膀胱連線部先天發育異常致瓣膜作用不全或膀胱三角肌先天脆弱,常見膀胱壁段輸尿管通道變短,輸尿管口開口位置外側移位或開口呈高爾夫球洞樣,重腎雙輸尿管常伴輸尿管口開口發育異常,當膀胱收縮使尿液反流入輸尿管。
發病機制
輸尿管膀胱連線部正常解剖和抗反流機制,使其能適應膀胱的充盈和空虛狀態。各種原因致反流時,使部分尿液在膀胱排空後仍停留在輸尿管中,從而為細菌從膀胱上行到腎臟提供了通路,因此反流常並發尿路感染,可表現為急性腎盂腎炎或無症狀的慢性腎盂腎炎過程,80%的反流腎其組織學改變與腎盂腎炎一致。1959年Hodson首先發現腎瘢痕多見於泌尿系感染反覆發作的小兒,並觀察到有腎瘢痕的小兒中,97%有膀胱輸尿管反流,因此提出“反流性腎病”這一概念。腎瘢痕的產生與反流的嚴重程度相關,反流越嚴重,發生瘢痕進展或新瘢痕的機會越高。新生兒及嬰兒的集合管相對粗大,易於發生腎內反流,故患重度反流的小嬰兒更易產生腎瘢痕。反流對腎功能的影響與尿路不完全性梗阻對腎臟的影響是一樣的。反流時上尿路內壓增加,遠端腎單位首受其害,因此腎小管功能受損早於腎小球。無菌反流影響腎小管的濃縮能力,且持續時間較長。腎小球功能在有腎實質損害時受影響,並與腎實質損害的程度成正比。反流可以影響腎臟的發育,如抑制其胚胎髮生,導致腎發育不全或腎發育異常;而長期反流的病兒發生腎臟不生長等情況。反流病人發生高血壓的機會較高。高血壓的發生與腎瘢痕有關,腎瘢痕越多,發生高血壓的危險越高,患雙側嚴重瘢痕的小兒隨訪20年以上,20%有高血壓,單側病變者為8%。如反流未能有效控制,腎瘢痕進行性發展可導致腎功能衰竭。原發性膀胱輸尿管反流一般隨年齡增長逐漸好轉,可能是因輸尿管膀胱壁內段和膀胱三角區肌肉的生長和成熟之故。
臨床症狀
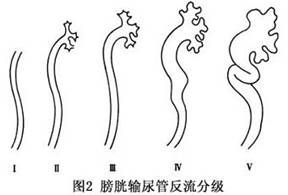
原發性膀胱輸尿管反流的症狀主要從兩方面表現,腎積水和尿路感染。反流導致上尿路內的尿液無法排空,到一定程度即會產生腎盂和輸尿管的擴張,在超聲上反映出來。因此凡超聲發現的腎積水都應行VCUG,以排除反流。由於相當一部分患兒是無症狀反流,在高危人群中,用超聲進行反流篩查有實際意義。尿路感染在兒童中更多的表現是非特異性的,包括發熱、嗜睡、無力、厭食、噁心、嘔吐和生長障礙等。在嬰幼兒無菌反流可表現為腎絞痛,但表現不典型。大兒童可指出在膀胱充盈或排尿時,肋部疼痛,年長兒在並發急性腎盂腎炎時,也有腰、腹部疼痛和觸痛。實時B超檢查可作為診斷反流的過篩檢查,排尿性膀胱尿道造影(VCUG)是確定膀胱輸尿管反流診斷和分級的金標準。凡超聲檢查發現的腎積水和有泌尿系感染髮作的均應進行VCUG。由於小兒對檢查的恐懼和不合作,為防止產生假陰性結果,造影時可予鎮靜劑,適當時要重複進行。一般根據排尿性膀胱尿道造影(VCUG)的結果,將原發性膀胱輸尿管反流分為5級。Ⅰ級:反流僅達輸尿管。Ⅱ級:反流至腎盂腎盞,但輸尿管無擴張。Ⅲ級:輸尿管輕度擴張或(和)彎曲,腎盂輕度擴張和穹隆輕度變鈍。Ⅳ級:輸尿管中度擴張和彎曲,腎盂腎盞中度擴張,但多數腎盞仍維持乳頭形態。Ⅴ級:輸尿管嚴重擴張和迂曲,腎盂腎盞嚴重擴張,多數腎盞中乳頭形態消失。
膀胱輸尿管反流缺乏特異性的臨床表現,因此必須重視早期篩查。由於膀胱輸尿管反流與泌尿系感染密切相關,故應加強對泌尿系感染患兒反流的篩查。一旦尿常規及清潔尿培養明確泌尿系感染,建議進行VCUG檢查確定有無反流,但也有文獻認為對5歲以下的女孩首次無熱性泌尿系感染可不進行VCUG。VUR是導致胎兒及新生兒腎積水常見的病因之一,有人主張即使生後超聲檢查正常的胎兒腎積水,也應行VCUG檢查,這是因為有25%的Ⅲ-Ⅴ反流生後超聲正常。膀胱輸尿管反流具有家族性及遺傳傾向,因此對膀胱輸尿管反流患兒的無症狀同胞及其一級家族成員應進行VCUG檢查明確有無反流。另外近年來認為許多學者提出不穩定性膀胱和非神經源性神經原膀胱是小兒膀胱輸尿管反流的重要原因,此類患兒尿常規篩查如發現泌尿系感染則進行VCUG檢查。
治療
 小兒原發性膀胱輸尿管反流
小兒原發性膀胱輸尿管反流(一)治療由於原發性膀胱輸尿管反流在許多小兒隨生長發育可自然消失,而且無菌尿的反流不引起腎損害,原發性膀胱輸尿管反流的治療原則是控制感染,保護腎功能,防止併發症。藥物治療應該是首選。即使是嚴重的反流,如患兒年齡小,腎功能好,無生長發育障礙,也應考慮藥物治療。
1.藥物治療:所選擇的藥物應當是抗菌譜廣、易服用、價廉、對病兒毒性小、尿內濃度高、對體內正常菌群影響極小的抗菌製劑,應以其最小劑量而足以控制感染為宜。感染髮作時使用治療量,感染被控制後改用預防量,預防量應為治療量的1/2~1/3,這樣很少引起不良反應。預防量睡前服用,是因夜間尿液在體記憶體留時間最長,更易引起感染。服藥時間一直持續到反流消失為止。反流程度明顯減輕的大齡兒是否應繼續服用預防性抗生素,目前尚無定論。
2.定期隨診:藥物治療期間,病兒應定期隨訪,每3個月做一次體格檢查,記錄身高、體重、血壓。實驗室檢查包括尿常規、血色素、白細胞計數等,每年做一次腎功能測定。以上檢查也要根據病兒的病情隨時調整。為了解尿液是否保持無菌,每1~3個月做一次尿培養,培養陽性應相應的調整治療。超聲可用於檢測腎臟的發育及腎盂和輸尿管的擴張情況,排尿性膀胱尿道造影在診斷後6個月重複檢查,以後每隔6~12個月重複一次,以後的檢查也可改用放射性核素膀胱造影。
3.注射固體物質:採用膀胱鏡於輸尿管開口旁註射某些固體物質,如Teflon或膠原蛋白等,阻止尿液反流,是當前歐美地區套用比較多的一種非手術治療方法,尤其是注射用的固體物質的研究,開展得相當多。
(1)Tef-lon微粒:由於可滲入血流,引起肺、腦等關鍵臟器的栓塞,或在注射局部形成肉芽腫,至今尚未獲得美國食品和藥品監督局(FDA)的批准。
(2)Deflux:一種葡聚糖顆粒和1%的高分子透明質酸鈉各半混合而成的懸液,作為注射材料已有產品供應。
(3)組織工程化軟骨:近來也有採用組織工程化軟骨作為注射材料的報導,由於取自同一個體,因此沒有排異反應,而且能維持較長的時間。
4.手術治療:手術治療的指征是基於感染的控制和腎功能的發展,而並不是反流的程度。藥物治療不能控制尿路感染或不能防止感染復發。有進行性腎瘢痕擴展或新瘢痕形成時,要採用手術治療。膀胱輸尿管反流和梗阻並存、異位輸尿管開口、或伴有較大的輸尿管旁憩室、或輸尿管開口於膀胱憩室內時首先考慮手術。抗反流的輸尿管膀胱再吻合術(或稱輸尿管膀胱再植術)有多種,術式分為經膀胱外、經膀胱內和膀胱內外聯合操作三大類。目前較常用的術式有Cohen輸尿管膀胱再吻合術、Politano-Leadbetter輸尿管膀胱再吻合術及Glenn-Anderson輸尿管膀胱再吻合術等。手術非常成熟,效果良好,成功率可達95%以上。
(二)預後反流自然消失與小兒的年齡和反流的程度有關。如果感染被控制,反流自然消失率Ⅱ級為63%、Ⅲ級53%、Ⅳ級33%。如靜脈尿路造影顯示輸尿管口徑正常,原發反流85%可自然消失。即使是嚴重反流的小兒,完全消失也有一定比例。反流的自然消失與反流累及的範圍也有關係,單側反流自然消失率可達65%;雙側反流,輸尿管無擴張者,自然消失率是50%,有輸尿管擴張的僅10%左右。感染及腎瘢痕並不直接影響反流的消失,但腎瘢痕多見於嚴重反流的病例,反流自行消失機會少。原發性膀胱輸尿管反流在青年和成人中的發展趨勢尚有爭論。
預防
本病的防治主要是防止腎損害的發生和進展,最重要的是制止尿液逆流和控制感染。抗逆流手術套用於臨床已有30多年,由於PVUR可因年齡增長而逐漸消失或減輕,故手術適應證應嚴加限制。Willscher等認為僅適用於:①VUR持續存在,套用抗菌藥物治療仍反覆感染者;②重度VUR伴有感染者。近年使用內鏡下注射teflon治療,取得較好效果。Normand及Smellie認為輸尿管植入術並不能改善其預後。Torres等觀察手術組與非手術組病人的結果,認為從確診到發生腎功能衰竭的時間並無差別。近年來,多數學者主張嚴格控制感染,等待VUR自行消失或減輕。對兒童VUR嚴格控制感染,經10年觀察很少發現腎內瘢痕形成及進行性腎功能損害。
鑑別
原發性為先天性膀胱輸尿管功能異常所致,最常見,應與繼發性反流相鑑別,繼發性與尿路感染、創傷、膀胱頸及下尿路梗阻、妊娠等有關,注意病史和相關臨床表現以助鑑別。本症較常見的臨床表現還有反覆發熱、腹痛、發育不良及肉眼血尿等,應與其他原因引起的感染、腹痛、發育不良和血尿等疾病相鑑別,有家族性傾向者,有助於原發性膀胱輸尿管反流的診斷。
併發症
尿路感染、腎積水,腎臟受損嚴重可出現高血壓和腎功能衰竭。高血壓的發生與腎瘢痕有關,腎瘢痕越多,發生高血壓的危險越高,患雙側嚴重瘢痕的小兒,隨訪20年以上,20%有高血壓,單側病變者為8%。如反流未能有效控制,腎瘢痕進行性發展,可導致腎功能衰竭。
⑴腎瘢痕:VUR的存在使尿路感染時腎臟累及的風險性增加,由此發生腎臟瘢痕的可能性也增加。腎瘢痕形成的風險因素有:①年齡:年幼兒童容易形成腎臟瘢痕,新生兒和小嬰兒在一次腎盂腎炎發作後獲得腎瘢痕的可能性大於5歲以上兒童;②尿路感染的次數和診治的延誤;③反流的嚴重程度:返流越重,持續時間越長,則腎疤痕的發生率越高。Smellie等報導69%的中重度VUR的腎臟有疤痕形成,而輕度VUR僅24%。國際反流研究中心的研究發現VUR分級與腎皮質損傷的頻率存線上性關係。103名患者一側腎為Ⅲ或Ⅳ級VUR,另一側為Ⅰ或Ⅱ級,腎損傷幾乎都單獨發生在返流嚴重的一側,僅有幾個無VUR的腎臟見疤痕形成;④膀胱內壓力:動物實驗已表明持續一定時間的膀胱內高壓可引起腎疤痕形成。Shahida和George發現在具有新疤痕形成的31名兒童中24名(77.4%)有排尿功能障礙,他們均有異常的排尿習慣。⑤某些遺傳易感性:如ACE基因多形性,DD型可能是VUR進展為腎實質損害的相對獨立因素。
⑵高血壓:反流性腎病是導致兒童高血壓的最常見疾病之一,VUR兒童高血壓的發生率高達20%,發病機理可能與腎素-血管緊張素系統和Na+/K+ATP酶活性有關。高血壓發生的危險因素的預測困難,因此定期隨訪仍然是目前識別高血壓人群的唯一方法,血漿腎素的測定不能預測高血壓的發生。
⑶慢性腎衰:VUR和由此引起的反流性腎病導致了慢性腎衰的發生,繼發於反流性腎病的ESRD的發生率在美國在5.7-22%,在紐西蘭反流性腎病占透析病人的11.3%。在過去的十年中,由於提高了對VUR的認識和診治,終末性反流性腎病的發生率明顯減少。
輔助檢查
小便常規光鏡或電鏡掃描檢查若見小管上皮細胞及異形紅細胞增多,應考慮反流性腎病存在。蛋白尿可作為反流性腎病患者首發症狀。尿微量蛋白測定(包括尿β2-微球蛋白、α1-微球蛋白、視黃醇結合蛋白,尿白蛋白)及尿N-乙醯-β氨基葡萄糖苷酶(NAG)定量排出增多,對早期反流性腎病,腎瘢痕形成診斷有很大幫助,嚴重腎損害見腎小球濾過率下降。尿Tamm-Horsfall蛋白量減少,反映腎小管功能損害,慢性腎盂腎炎,慢性腎實質病變均見明顯減少。
1.超音波檢查:實時B超檢查適用於診斷反流的過篩檢查,若見輸尿管、腎盂擴張應考慮有反流的存在,現在有採用彩流都卜勒超音波檢查,待膀胱充盈後排尿期觀察反流情況,並可觀察輸尿管開口位置,有利於早期診斷,方法安全,無損傷痛苦。
2.放射性核素膀胱造影:能準確確定有無反流,但對確定反流分級不夠精確,只可作為隨訪研究。靜脈尿路造影可很好地顯示腎臟形態,通過所顯示的腎輪廓,可計算腎實質的厚度和腎的生長情況,但一方面,超聲更加簡單易行。
3.腎核素(DMSA)掃描:可清晰顯示腎瘢痕情況,用於隨訪病兒有無新瘢痕形成,並可評價腎小球和腎小管的功能,確定分腎功能,比較手術前後的腎功能等。
4.尿培養:為了了解有無尿路感染,在無症狀的病人,尿培養每三月一次,而在出現尿路症狀或不明原因發熱時必須立即進行尿培養。
5.排尿性膀胱造影檢查:傳統上,VUR的應每年一次排尿性膀胱造影檢查,以監測反流是否自發緩解或升級,然而最近一項分析推薦在Ⅰ、Ⅱ級反流的兒童和單側Ⅲ級反流的2歲以下兒童每兩年進行一次,年長兒的Ⅲ級反流和任何年齡的Ⅳ級反流每三年檢查一次。
6.DMSA檢查和腎臟超聲檢查:建議1年1次,以監測有無腎瘢痕及瘢痕進展和腎臟的發育情況。
7.其它:每年測定血壓、體重身高和血肌酐一次。
飲食注意
1.攝取充足水分,至少每天3000㏄,可以其他液體代替,如果汁,儘量在白天喝完,以免夜晚頻尿。
2.增加尿液的酸度,如食用肉,蛋,乳酪,梅子,穀類,李子和葡萄乾,也可喝蔓越莓,小紅莓汁,亦可補充維他命C.
不適宜吃什麼
(1)忌辛辣刺激性食物。(2)忌生冷、寒涼食物。
(3)忌煙、酒。