流行病學
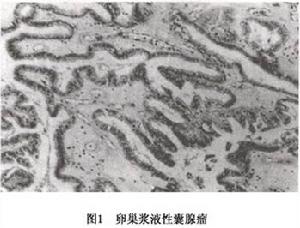 卵巢漿液性腫瘤
卵巢漿液性腫瘤卵巢漿液性腫瘤是卵巢上皮性腫瘤中最常見者,發病率約占全部卵巢腫瘤的25%卵巢上皮癌的高發年齡在40歲以上,約10/10萬婦女,在77歲時達52/10萬,而至80歲時則降至45/10萬。
1.漿液性良性囊腺瘤 占所有卵巢良性腫瘤的20%。可發生於任何年齡,幼女至絕經後婦女均可發生,大多數發生在育齡婦女。
2.漿液性癌 漿液性乳頭狀囊腺癌占原發卵巢惡性腫瘤的40%是最常見者,好發年齡為40~60歲。
病因
卵巢漿液性腫瘤屬卵巢上皮性腫瘤,近年來公認卵巢上皮性腫瘤來自卵巢表面上皮-間質。該上皮與腹腔間皮均來自體腔上皮(coelomic epithelum),在胚胎時期參與米勒管(Mullerian duct)的形成。
發病機制
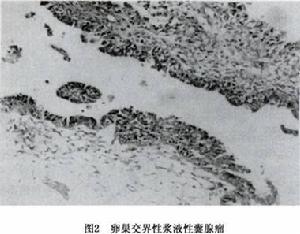 圖2
圖21.卵巢漿液性腫瘤的發病機制
(1)漿液性良性囊腺瘤:
①單房性漿液性囊腺瘤:由於其表現為單房薄壁的囊腫,常被稱為單純性囊腫(simple cyst)腫瘤外表光滑、壁薄,大小由數厘米至數十厘米不等切面為單個囊腔,內壁光滑,有時也可見到扁平散在的鈍圓乳頭。囊腔內液體透明淡黃色漿液性偶有黏稠的黏液性物質。上皮為單層立方形或柱形,常含有少量輸卵管型上皮。
②多房漿液性囊腺瘤或漿液性乳頭狀囊腺瘤:囊腔因纖維組織被分隔為多房,表面可呈結節狀,大小和質地取決於囊的大小和囊液的張力一般包膜略厚,呈灰白色、光滑;房內可見乳頭狀生長,乳頭可呈內生型外生型或內外型均有。上皮大部分為輸卵管型細胞排列整齊,大小一致,無核分裂象(圖1)腫瘤間質和乳頭間有時可見到砂粒體。
③漿液性表面乳頭狀瘤:較少見,特點是乳頭全呈外生型,大小不等,鏡下則可見卵巢間質或纖維組織,表面覆蓋單層立方形或低柱狀上皮,部分細胞有纖毛這類腫瘤雖屬良性,但上皮細胞可脫落,種植於腹膜或盆腔器官表面,甚至出現腹水,臨床上應引起重視。
④纖維囊腺瘤和腺纖維瘤:來自卵巢生髮上皮及其間質,腺纖維瘤以纖維間質為主,多為實性,有少量散在小囊腔;囊腺纖維瘤以實質占一半或大部,其餘為較大的囊腔。兩者均為良性,平均9cm大小,一般為單側性。間質內偶見成群的多邊形大細胞為黃素化的卵泡膜細胞囊性腺腔則覆蓋單層立方形上皮或柱形上皮。
 卵巢漿液性腫瘤
卵巢漿液性腫瘤(2)交界性漿液性腫瘤:與良性漿液性囊腺瘤相似,但有較多乳頭狀突起體積較大雙側發生機會比良性多
鏡下觀察:
①上皮增生不超過3層也可增生呈簇狀。常有乳頭形成,乳頭分支較少,表面上皮也不超過3層。
②細胞核異型染色較深,但限於中度範圍以下
③核分裂象較少,1個高倍視野內不多於1個。
④間質無浸潤(圖2)。
(3)漿液性癌:
①漿液性腺癌、漿液性乳頭狀腺癌及漿液性乳頭狀囊腺癌:漿液性腺癌為米勒管型上皮的惡性腫瘤,其癌細胞常以形成囊腔和乳頭為特徵但或多或少仍保留原來的組織形態。有的腫瘤形成大且不規則的小囊腔,有時上皮突入腔內形成上皮簇或乳頭的傾向(圖3)。
組織分級:
A.高分化(Ⅰ級):上皮增生4層以上異型性明顯大部分有乳頭,乳頭分支極細乳頭的上皮間變明顯。有時上皮增生堆積,複製成大量新的小腺體。在乳頭或間質內可見砂粒體。
B.中分化(Ⅱ級):有乳頭狀結構但形態怪異呈手指狀或簇狀。部分區域為腺管狀或篩狀,小部分為實質性細胞團細胞異型性大,分化差分裂象多。
C.低分化(Ⅲ級):乳頭狀結構消失,腫瘤細胞呈實質性片狀或團塊狀,即實質性腺癌。細胞異型性大分裂象多,間質極少。
②惡性腺纖維瘤及囊性腺纖維瘤:與良性腺纖維瘤的外觀無區別,鏡下可見上皮成分惡性,核分裂活躍或有不規則大小的囊腔,或呈實性瘤等
2.卵巢漿液性腫瘤的轉移途徑
(1)直接擴散:漿液性乳頭狀囊腺癌直接蔓延擴散的機會較多,如腹膜、腹腔壁腹膜及腹腔臟器的腹膜,包括橫膈大網膜、小腸直腸子宮直腸窩結腸、膀胱轉折腹膜,以及輸卵管和子宮的漿膜層等。約有2/3的患者合併有腹水因而引起的症狀已如前述,有的患者可以無任何不適僅僅感覺腹部腹圍增大。有無合併腹水與預後非常相關,近期報導Ⅲ及Ⅳ期卵巢癌無腹水的5年生存率較有腹水者可高出5倍腹水的形成與淋巴管阻塞(主要是右側橫膈淋巴管)、腹膜受刺激,以及腹腔內液體流動不平衡等有關。癌細胞不僅可隨液體流動而種植,而且腹壁穿刺放腹水的部位可出現穿刺部位癌瘤生長,形成皮下小結節或團塊有的患者因腹水誤診為結核性腹膜炎和肝硬化,在穿刺部位發生癌種植包塊尚未能引起警惕。
(2)淋巴轉移:淋巴轉移以卵巢漿液性乳頭狀癌發生率最高,較黏液性癌高病理分級似影響不大,而臨床分期有腹膜後淋巴結轉移者即屬ⅢC期。盆腔淋巴結與腹主動脈旁淋巴結的轉移率相似。Petru曾進行37例左鎖骨上淋巴結活檢僅一例臨床可觸及其中32例為Ⅲ及Ⅳ期,Ⅲ期陽性率12%,Ⅳ期57%。
(3)血行擴散:血行擴散過去認為肺及肝實質轉移不多,但近期報導也非罕見甚至手術、化療至一定時間也有又出現轉移者。1995年Geisler報導腦轉移的發生率為3.3%。陰道轉移發生較少。北京大學人民醫院婦科腫瘤中心曾收治過卵巢漿液性乳頭狀癌患者,由外院轉來時已行子宮及附屬檔案切除入院後發現陰道斷端有菜花狀組織,病理證實為卵巢漿液性乳頭狀腺癌轉移,也有可能系手術時癌細胞脫落種植形成。
臨床表現
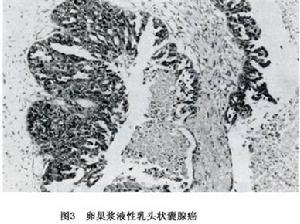 圖3
圖31.漿液性良性囊腺瘤 大多數為單側性,但漿液性囊腺瘤較其他種上皮性腫瘤多見雙側性腫瘤不大時症狀可以不明顯,增大時可引起壓迫症狀,蒂扭轉或腫瘤感染時可出現急性腹痛。有乳頭生長特別是表面乳頭外生型者應注意病理診斷與惡性鑑別腫瘤標記物檢測如CA125等可有助於鑑別,惡變率在35%左右,但乳頭型惡變率更高漿液性腺纖維瘤很少見偶見內分泌失調症狀。
2.交界性漿液性腫瘤 除有盆腔腫物的症狀外卵巢外擴散的機會較多,乳頭易發生芽狀增生,易於脫落種植或引起腹水、腸粘連等合併症。
3.漿液性癌 由於卵巢深居盆腔,腫瘤早期體積不大,未發生轉移或合併症時很難出現症狀。一旦合併有腹水或轉移則出現腹脹胃腸道症狀如消化不良或排便困難等。由於腫物的大小及所在部位,可有隱痛、或壓迫性症狀表現為排尿困難或不暢等。婦科腫瘤患者強調必須進行三合診尤其對絕經後婦女,因陰道穹隆變淺,雙合診不易查到腫物,特別是後穹隆有轉移結節行婦科三合診檢查時往往容易發現腫物。
併發症:
周圍組織粘連如腸粘連、約有2/3的患者合併腹水。
診斷
 卵巢漿液性腫瘤
卵巢漿液性腫瘤根據臨床表現、體徵及以上檢查,可以作出診斷
1971年Barber首先提出絕經後觸及卵巢綜合徵(postmenopausal palpableovaryPMPO),指出:PMPO有發生卵巢癌的可能。當然不是所有PMPO均意味著有卵巢癌,但如檢查發現絕經後卵巢增大,則應引起重視,進一步明確診斷。正常卵巢絕經前大小約為3.5cm×2.0cm×1.5cm,絕經後1~2年約為2.0cm×1.5cm×0.5cm,而絕經後2年以上則約1.5cm×0.75cm×0.5cm北京大學人民醫院婦科腫瘤中心107例50歲以上PMPO患者中,22.4%發現有卵巢惡性腫瘤。
鑑別診斷
與卵巢上皮性腫瘤中的其他腫瘤如卵巢黏液性腫瘤、卵巢宮內膜樣腫瘤、移行細胞腫瘤相鑑別。
檢查
實驗室檢查:
腫瘤標誌物檢查:80%的卵巢漿液性癌血清CAl25檢測陽性,由於其他腫瘤及非腫瘤性疾病,如子宮內膜異位等也有陽性可能,故用於追蹤監測更有意義,鑑別診斷時還要配合其他方法。
其它輔助檢查:
組織病理學檢查。
相關檢查:兒茶酚胺
術前準備
1.腫瘤標記物檢查,初步判斷卵巢腫瘤的組織類型。2.一般性術前檢查:
血尿常規、出凝血時間、血小板、心、肝、肺、腎等臟器功能的檢查。
3.了解其他器官是否有病變
(1)鋇餐、鋇劑灌腸檢查等胃腸檢查,以除外原發於消化道的卵巢轉移瘤。
(2).靜脈腎盂造影等泌尿系統檢查,了解輸尿管、膀胱是否遭到腫瘤侵犯。
(3)超音波或CT檢查,了解肝、膽、脾有無占位性病變。
4.陰道及腸道準備:
陰道擦洗3天。
術前飲食為半流質2天,流質1天,術前3天口服滅滴靈。
5.充分配血。
6.糾正術前各種併發症如高血壓、心臟病等。
導致女性不孕
1、卵巢是卵子發育、成熟、排出的場所,若卵巢發生囊腫,則病變部分失去了使卵子發育、成熟及排出的功能,導致不孕。2、某些含有內分泌功能的卵巢囊腫,可產生某些相應激素,干擾卵巢激素的正常分泌和排卵,出現不孕。
3、卵巢囊腫的發生與高膽固醇飲食、電離輻射、化學物質侵害有關,而這些不利因素同時也是造成不孕的因素,在同一侵害下患者可產生兩種病症。
4、卵巢囊腫較大者患不孕症的比例較高,雙側囊腫者患不孕症的比例較高,考慮是由於卵巢更多更大面積病變,失去了有效的使卵泡發育及排卵的功能。
5、卵巢腫瘤生長過快過大:卵巢腫瘤生長過快過大時,就很可能影響卵巢正常的血液運行和排卵,導致不孕。
6、卵巢腫瘤出現急慢性扭轉、破裂:卵巢腫瘤出現急慢性扭轉、破裂時,會嚴重影響卵巢的正常血液運行,甚至引起卵巢壞死,繼而出現卵巢功能障礙和不排卵,造成不孕。
7、有內分泌功能的卵巢腫瘤:某些有內分泌功能的卵巢腫瘤,如卵巢甲狀腺瘤、卵巢顆粒-卵泡膜細胞瘤、睪丸母細胞瘤等,可因其所含腫瘤組織成分不同而產生某些相應激素,干擾卵巢激素的正常分泌和排卵,出現閉經、子宮出血、多毛和不孕等症狀。
8、卵巢惡性或巨大腫瘤:卵巢惡性或巨大腫瘤可以使大部分卵巢組織破壞,以至出現卵巢功能失調、不排卵、與周圍組織粘連、阻塞輸卵管等情況,造成不孕症。
治療
1.漿液性良性囊腺瘤 切除患側卵巢。
2.交界性漿液性腫瘤 根據臨床分期及患者年齡決定手術範圍應切除一切肉眼所見的腫瘤
3.漿液性癌 根據患者腫瘤經手術及病理明確臨床分期(FIGO),考慮年齡和對生育的要求決定手術方式。除Ⅰa G1可行保守性手術外,其餘則應按卵巢癌手術輔以化療。
預後預防
預後:
1.漿液性良性囊腺瘤 預後良好。
2.交界性漿液性腫瘤 預後較漿液性卵巢癌好,但需注意確切的病理診斷,做好隨訪。
3.漿液性癌 保守性手術者仍應定期隨訪,緊密觀察。
預防:
定期體檢、早期發現、早期治療密切隨訪
