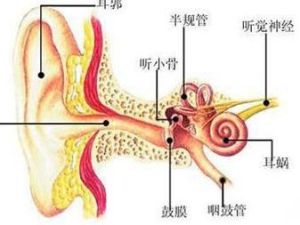
內耳眩暈
(點擊連結查看就醫指南)。
除外耳部原因引起頭暈就醫指南,請參考本站頭暈頁面。
一般為單耳發病,青壯年多見。梅尼埃病的病因不明,可能與先天性內耳異常、植物神經功能紊亂、病毒感染、變應性、內分泌紊亂、鹽和水代謝失調等有關。目前普遍認為內淋巴回流受阻或吸收障礙是主要的致病原因,如內淋巴管狹窄或堵塞;植物神經功能紊亂可致內耳小血管痙攣,導致迷路微循環障礙,組織缺氧,內淋巴生化特性改變,滲透壓增加而引起膜迷路積水。
本病的病理變化為膜迷路積水,主要累及蝸管及球囊。壓迫刺激耳蝸產生耳鳴、耳聾等耳蝸症狀,壓迫刺激前庭終末器而產生眩暈等前庭症狀。有人認為膜迷路積水後由於張力增加,最後導致膜迷路的前庭膜破裂,引起內淋巴液成分中鉀、鈉離子濃度改變,致聽神經和前庭神經傳導阻滯而產生症狀.當破裂的膜迷路癒合後,感覺神經處於正常鉀、鈉含量水平時,則症狀消失。波動性症狀的發生是膜迷路破裂和修復的結果。
疾病早期,內耳的神經尚無變性改變,因此,功能減退尚屬可逆性。但病程較長者,則有內耳感受器和基底膜等退化,出現感音神經性耳聾和前庭功能永久減退。病變重者雖一、二次的眩暈發作,亦可出現嚴重的感音神經性聾。
內耳眩暈的就診指南
1、確定是否為梅尼埃病,要注意與突發性耳聾、迷路炎、耳藥物性中毒、前庭神經元炎、聽神經瘤、位置性眩暈、突發性聾、椎-基底動脈供血不足、心血管疾病及hunt綜合症等鑑別。
2、可進行前庭功能檢查、聽力檢查、甘油試驗、耳蝸電圖檢查。
3、治療
(1)發作期應臥床休息,低鹽飲食,少喝水。
(2)鎮靜劑:發作期用安定,可抑制眩暈和嘔吐。
(3)血管擴張藥物。
(4)維生素類藥物:維生素B1、維生素B6、維生素E等口服。
(5)利尿劑。
(6)Meniette壓力治療。
(7)化學性迷路切除:鼓室內灌注慶大黴素。
(8)手術療法:對發作頻繁、保守治療無效,眩暈影響工作和生活者,可考慮手術治療。包括:內淋巴囊減壓或引流術、迷路切除術、乙狀竇後經路前庭神經切斷術等。
內爾眩暈的典型症狀有哪些
(一)眩暈(vertigo):特點是突然發作,劇烈眩暈,呈鏇轉性,即感到自身或周圍物體鏇轉,頭稍動即覺眩暈加重。同時伴有噁心、嘔吐、面色蒼白等植物神經功能紊亂症狀。數小時或數天后眩暈減輕而漸消失。間歇期可數周、數月或數年,一般在間歇期內症狀完全消失。
(二)耳鳴(tinnitus):絕大多數病例在眩暈前已有耳鳴,但往往未被注意。耳鳴多為低頻音,輕重不一。一般在眩暈發作時耳鳴加劇。
(三)耳聾(deafness):早期常不自覺,一般在發作期可感聽力減退,多為一側性。病人雖有耳聾但對高頻音又覺刺耳,甚至聽到巨大聲音即感十分刺耳,此現象稱重振。在間歇期內聽力常恢復,但當再次發作聽力又下降,即出現一種特有的聽力波動現象。晚期,聽力可呈感音神經性聾。
(四)其他:眩暈發作時或有患側耳脹滿感或頭部沉重、壓迫感。
內耳眩暈的診斷
(一)前庭功能檢查:臨床上不易看到眩暈發作的高潮,因來就診時,症狀、體徵多已減輕或消失,如遇發作期,可查見強弱不等的水平型或水平鏇轉型自發性眼震,快相多向健側,但隨病變的強弱,眼震方向可有改變,有時在某種頭位可加重。昂白(Romberg)試驗示傾倒與眼震方向相反。前庭功能檢查於反覆發作後患側前庭功能可能減退,亦可能表現正常或過敏。
(二)聽力檢查:患側常為感音神經性聾,早期聽力以低頻聽力損失為主,屢發後高頻聽力也隨之下降,晚期則高頻聽力下降明顯;重振(recruitment)現象常是本病特點之一,即患耳響度的增加較聲級的增加為快。
(三)甘油試驗:禁食2小時後,每公斤體重給予50%的甘油3ml,一次服下,服藥前及服藥後每小時做純音測聽1次,如為梅尼爾埃病,2~3小時後常可出現聽力提高15dB以上,為陽性,同時其他症狀也隨之暫時改善。陽性有診斷意義,但陰性不排除本病。
(四)耳蝸電圖檢查:-SP/AP比值>40%有臨床意義。
根據以上典型的三聯症狀和體徵,臨床可作出診斷。但由於引起眩暈的疾病很多,原因複雜,須與以下疾病相鑑別:
(一)迷路炎:有化膿性中耳炎存在。
(二)耳藥物性中毒:有使用鏈黴素或慶大黴素等耳毒性藥物史,耳藥物中毒多累及雙耳,眩暈多為不隱藏,少呈鏇轉性,且無反覆發作的特點。前庭功能多雙側或一側顯著減退或消失。多伴聽力減退及耳鳴。
(三)前庭神經元炎:多於上呼吸道病毒感染後發病,可能是前庭神經元遭受病毒感染所致。臨床上以突發性眩暈和自發性眼震伴噁心、嘔吐為特徵,無耳鳴和耳聾。眩暈持續時間較長。眩暈多為搖擺不穩感,亦可呈鏇轉性,有自然緩解傾向。前庭功能檢查明顯減退,愈後極少復發。
(四)聽神經瘤:眩暈較輕,為逐漸發生,少有鏇轉性,常於起病時患側聽力下降及耳鳴,逐漸發展為重度感音神經性聾,但亦有出現突發性耳聾者。患側前庭功能減退或消失。病程進展中可出現三叉神經或面神經功能障礙。岩部X線攝片及CT掃描可見內聽道擴大及腫物。腦脊液中蛋白含量多有增加。
(五)位置性眩暈:眩暈發作與特定頭位有關,無耳鳴、耳聾,可同時出現位置性眼震。位置性眼震可分為中樞性及周圍性兩型。檢查時,周圍性位置性眼震表現有潛伏期,多屬水平鏇轉性,在短時間內經過幾次位置性檢查,眼震方向不變,但很快消失或減輕,即屬疲勞性。周圍性中有一種預後良好而能自愈者,稱良性陣發性位置性眩暈,其病因不明,有認為可能是前庭終末器病變,耳石脫落沉積於後半規管壺腹嵴上,由於重力牽引,在特定頭位上可誘發眩暈及眼震。中樞性的特點是在特定頭位時眼震立刻出現,無眼震潛伏期,反覆試驗反覆出現眼震而無疲勞現象,眼震可為垂直性,方向可改變。
(六)突發性聾:是一種原因不明突然發生、以聽力突然減退或喪失為主要表現的感音神經性聾。多伴耳鳴,有的可有眩暈、噁心、嘔吐,但不反覆發作。部分患者聽力可自行恢復或部分恢復。
(七)椎-基底動脈供血不足:多為椎動脈受壓所致,如頸椎骨質增生,或因支配椎動脈的交感神經叢受刺激引起動脈痙攣性缺血。臨床表現為在轉頭或仰頭、低頭或體位改變時。突發短暫眩暈,多為鏇轉感或搖擺不穩感,可先有視物模糊、復現或黑蒙,有時出現自發性眼震、耳鳴、耳聾、且多可出現位置性眼震,X線頸椎攝片常有骨質改變。動脈的磁共振(MRA)可以確定是否有供血不足。
(八)心、血管疾病:高血壓、低血壓、心臟病、動脈硬化等均可引起眩暈,但均伴有原發病的臨床表現。
(九)小腦後下動脈血栓形成:或稱延髓背外側症候群,眩暈較重,同側軟齶、咽肌、喉肌麻痹、咽下困難及語言困難等。
(十)Hunt 綜合症 常伴有輕度眩暈、耳鳴及聽力障礙,並有劇烈耳痛。耳部皮膚帶狀皰疹和面癱有助於鑑別。
內耳眩暈的治療方法有哪些
(一)保守治療 一般採用以調整植物神經功能、改善內耳微循環,解除膜迷路積水為主要目的的綜合治療。發作期應臥床休息,低鹽飲食,少喝水。
1.鎮靜劑:發作期常用安定2.5~5mg或異丙嗪25mg,暈海寧50mg、利眠寧10mg、魯米那30mg,每日3次,口服。戴芬逸多(眩暈停,Difenidol )25mg口服,可抑制眩暈和嘔吐。
2.血管擴張藥物:
(1)鹽酸氟哌嗪(西比靈)5mg,每日2次,口服,可改善內耳循環。
(2)磷酸組織胺1~2mg加入葡萄糖溶液200ml中,靜脈滴注,可改善內耳微循環,以解除膜路積水。
(3)低分子右鏇糖酐500ml,靜脈滴注,可增加血容量,降低血粘稠度,改善耳蝸微循環。
(4)50%葡萄糖靜注,可增加血流量,並有脫水作用,但維持時間較短。
(5)5~7%碳酸氫鈉50ml,緩慢靜注,1/日,可解除內耳小動脈痙攣,改善微循環,增加耳蝸血流量。
(6)654-2氫溴酸注射液 10~20毫克,肌注,每日一次。系抗膽鹼藥物,可擴張周圍血管。
(7)地巴唑10~20mg每日3次,口服;抗眩啶(培他啶)4~8mg,每日3次,口服。
(8)中藥製劑如葛根黃酮與葛根片、丹參、川芎嗪注射液等亦有擴張血管作用,可酌情選用。
3.維生素類藥物:維生素B1、維生素B6、維生素E等口服。
4.利尿劑:以氯噻酮較好,100mg每日或隔日1次,因有耳毒性,不宜久用。利尿酸及速尿因有耳毒性不宜套用。
(二)手術療法:對發作頻繁、保守治療無效,眩暈遷遷影響工作和生活者,可考慮手術治療。
手術方法大致分為兩類:①保守性手術 如內淋巴囊切開術、球囊切開術等。內淋巴囊手術屬生理性手術,有效率可達60~80%,是手術治療的首選方法。②破壞性手術:如迷路切除術、經顱中窩或經迷路後前庭神經切除術等,可在淋巴囊手術無效後酌情施行。