簡介
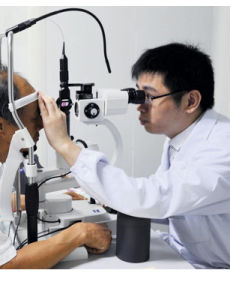
眼的一般檢查,包括眼附屬器和眼前段檢查。眼附屬器檢查包括眼瞼、結膜、淚器、眼球位置和眼眶的檢查。概述
視力檢查:主要反映黃斑的視力功能,分為遠、近視力,須兩眼分別進行,一般先右後左。遠視力檢查的距離為5m,近視力檢查為30cm.
1.視力
(1)遠視力檢查:
①視力表。我國現通用的為國際標準視力表,對數視力表則多用於低視力檢查。視力表需放在光線充足或用人工照明處,被檢查者距視力表距離5m,使1.0這一行與被檢眼在同一高度。兩眼分別檢查,從上至下指出字形視標開口方向,把說對的最小視標一行的字號記錄下來,例如右眼1.2、左眼1.5。正常遠視力標準為1.0。
②視力不能辨認0.1者,讓被檢查者逐步走近視力表,直至認出0.1視標為止。根據走近後的距離,按公式V=d/D×0.1計算視力。V為視力,D為正常眼看清該行的距離,d為被檢者看清該行的距離,例如3m處才能看清0.1,則視力為3/5×0.1=0.06。
③指數。走近1m不能辨認0.1者,則改用數手指。被檢者背光而立,指間距離略同指粗。如能在50cm處能說出指數,則視力=指數/50cm。
④手動。手指近到眼前5cm分不清者,則改用手在被檢者眼前左右擺動,記錄能看到的距離,如手動/20cm。
⑤光感。不能看到眼前手動者,在暗室內用燭光或手電筒照射眼睛。看到光亮為光感,不能看到為無光感。並要作光定位,眼向前方注視不動,燈光在1m遠處,檢查幾個方向。
(2)近視力檢查:常用的有標準近視力表或Jaeger氏近視力表。在充足的照明下,距眼睛30cm,分別查雙眼,例如J1或標準近視力表1.0。如患者有屈光不正,可以讓其自行改變距離,例如J1(20cm),把改變的距離一併記錄即可。
2、視野檢查:是指前方固視時所見的空間範圍,反映了周邊視力,可分為中心視野與周邊視野,正常為:上方:56°下方:74°,鼻側:65°,顳側:91°。
3、視覺電生理檢查
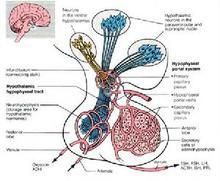 視網膜電圖
視網膜電圖(1)視網膜電圖:記錄閃光或圖形刺激視網膜後的動作電位:
(2)眼電圖:記錄眼的靜息電位:
(3)視誘發電位:記錄從視網膜到視皮層任何部位神經纖維病變都可產生的異常電位。
4、眼附屬器檢查
主要檢查眼瞼有無紅腫、充血、腫物、淚點有無外翻或閉塞,淚囊區有無紅腫或瘺道,結膜有無充血、水腫、乳頭肥大、濾泡增生以及異物或分泌物,並檢查眼球位置及運動等。
5、角膜檢查:檢查其大小、彎曲度、透明度及表面是否光滑,並檢查有無異物、新生血管及混濁以及角膜後沉著物。
6、瞳孔檢查:檢查雙側瞳孔是否等大等圓,位置是否居中,邊緣是否整齊。
7、眼壓測量:包括指測法及眼壓計測量法,正常眼壓保持在1.3-2.8千帕(10-21mmHg)範圍內,以維持眼球正常形態。
8、眼鏡檢查和其他儀器檢查:
(1)檢眼鏡檢查可分為直接檢眼鏡檢查和雙目間接檢眼鏡檢查,通過檢查可發現玻璃體混濁及視網膜和視神經病變。
(2)其他儀器檢查:包括裂隙燈、生物顯微鏡檢查、前房角鏡檢查等。
9、眼底血管造影
將造影劑從肘靜脈注入,利用特定濾光片和眼底照相機拍攝眼底血管的灌注過程。分為螢光素血管造影及吲哚青綠血管造影,前者主要反映視網膜血管情況:後者反映脈絡膜血管的情況,有助於發現脈絡膜新生血管、滲漏等。
10、眼科影像學檢查
(1)眼超聲檢查:包括A型超聲、B型超聲以及彩色都卜勒成像(CDI);
(2)電子計算機體層掃描(CT檢查);
(3)磁共振成像(MRI)
(4)眼科計算機圖象分析:主要包括角膜地形圖、角膜內皮鏡、干涉光斷層掃瞄器(OCT)等。
詳述
 眼科
眼科眼附屬器檢查包括眼瞼、結膜、淚器、眼球位置和眼眶的檢查。眼瞼檢查:一般是在自然光線下用望診和觸診檢查。主要觀察:①眼瞼有無先天異常,如眼瞼缺損、瞼裂狹窄、上瞼下垂等。②眼瞼皮膚異常,如紅、腫、熱、痛、皮下氣腫、腫塊等。③眼瞼的位置異常,如比較雙側瞼裂的寬窄,有無瞼內外翻。④瞼緣及睫毛異常。淚器檢查:包括淚腺、淚道兩部分。檢查淚腺區有無腫塊,注意淚點位置有無內外翻及閉塞,淚囊區有無紅腫、壓痛和瘺管,擠壓淚囊時有無分泌物自淚點溢出,並通過器械檢查淚液的分泌量,淚道是否狹窄及阻塞。結膜檢查:注意結膜的顏色,光滑透明度,有無充血水腫、乳頭增生、濾泡、瘢痕、潰瘍和新生腫塊等。眼球及眼眶檢查:檢查時應注意眼球的大小、形狀位置和眼球的運動,有無不隨意的眼球震顫。
眼球前段檢查:包括角膜、鞏膜前段、前房、虹膜、瞳孔、晶體的檢查。角膜檢查:注意角膜的大小透明度、表面光滑度、新生血管、彎曲度和知覺。鞏膜檢查:注意鞏膜有無黃染、結節、充血和壓痛。前房檢查:注意前房深淺,房水有無混濁、積血、積膿、異物等。虹膜檢查:注意虹膜顏色、紋理,有無新生血管、萎縮、結節、囊腫、粘連,有無虹膜根部離斷、缺損、震顫和膨隆現象。瞳孔檢查:注意瞳孔的大小、位置、形狀,瞳孔區有無滲出物、機化膜及色素,瞳孔的直接對光反射、間接對光反射、近反射是否存在。晶體檢查:注意晶體透明度、位置和晶體是否存在。
檢查流程
第一步:視力檢查主要目的是看黃斑的視功能。一般人認為,視力正常就是指能夠看清視力表中的1.5或1.0,而實際上檢查視力正常與否的標準是:視力矯正後能否達到標準,即驗光配鏡後的視力能否達到標準。
矯正視力<0.5,屬駕車困難;
矯正視力<0.3,為低視力;
矯正視力<0.05,為盲。
實際上,出現上述任何一種情況,都有治療意義,也就是說患者應該到眼科就診了。
第二步:檢查包括眼瞼、睫毛、結膜、瞳孔、眼底和眼壓等等
這些檢查只限醫生動手,體檢者只要聽從指揮即可。但如有下列情況,體檢者應該主動告知醫生。
⒈視力障礙:指突然或逐漸視力下降或視物模糊,看遠(近視)或看近(遠視或老視)不清楚;視物形狀有改變,變小、變色、變盲、單眼或雙眼復視等;視野縮小,眼前有固定或飄動的黑影。
⒉感覺異常:眼睛有刺痛、癢、異物感或畏光、流淚,這些症狀被統稱為眼部刺激征,常見於角膜炎、眼外傷、急性虹膜炎、青光眼等。
⒊視力下降:包括一過性視力喪失,視力可在24小時內(通常在1小時內)自行恢復正常,常見於視盤水腫(數秒,雙眼)、一過性缺血發作(數分鐘,單眼)、椎基底動脈供血不足(雙眼)、體位性低血壓、精神刺激性黑蒙、視網膜中央動脈痙攣、癔症、過度疲勞及偏頭痛等疾病。無眼痛的突然視力下降,往往由視網膜動靜脈阻塞、缺血視神經病變、視網膜脫離等疾病引起。白內障、屈光不正、開角型青光眼、慢性視網膜疾病等也會有視力下降,也無眼痛症狀。若眼痛的同時,突然視力下降,常見於急性閉角型青光眼、葡萄膜炎、角膜炎等疾病。
⒋用藥情況:許多藥物會造成眼部改變,如長期套用糖皮質激素、安定、抗結核藥、心血管系統藥物、避孕藥及抗瘧藥物等,故體檢者應將自己的用藥情況告訴醫生。
⒌全身性疾病:眼睛是全身器官中的一部分,許多疾病都可以引起眼睛病變。如動脈硬化、高血壓病、糖尿病、腎臟疾病、血液病、結核病、感染性心內膜炎、維生素缺乏、結節病等。外科方面的顱腦外傷,是最常見的可引起眼睛改變的疾病。其他疾病,如神經系統的腦血管疾病、脫髓鞘病、脊髓退行性疾病,顱腦腫瘤、炎症,精神病,婦產科的妊娠高血壓,口腔科、耳鼻喉科疾病,性傳播疾病、遺傳代謝性疾病、風濕免疫性疾病等,也都可引起眼部病變。
適應症
CT,又稱電子計算機斷層攝影術,它是利用X線、超音波、同位素等作為能源,通過被檢部位的掃描和電子計算機的重建而得到斷層圖像。MRI,中文叫磁共振成像術,原名稱為核磁共振。因為“核”在醫學中有不穩定和放射性之嫌,故近年來統稱為磁共振成像。它是利用磁共振原理(當置於強磁場中的原子核被特定頻率的電磁波所激發,使其吸收能量,由低能級躍遷到高能級,這種現象稱磁共振,隨後被激發的核子將回到原來的狀態,同時釋放能量)將這種來自人體氫原子核釋放的能量以電磁波形式探測到後,輸入電子計算機,經處理得出人體的斷層圖像。
MRI同CT一樣,具有無痛、無危險、靈敏度高,對腫瘤及神經學的診斷以及治療計畫的制定意義重大。同時MRI含有獨特的化學結構信息,被認為比超聲、CT具有更大的潛在優越性,但它對軟組織鈣化斑很難顯示,對骨折線及骨破壞亦不能直接顯示。
CT、MRI適應以下眼病的檢查:
(1)眼球突出;
(2)進行性視力障礙及視野缺損;
(3)原因不明的眼肌麻痹;
(4)眼球運動異常伴有眼球震顫;
(5)視盤水腫;
(6)視神經萎縮;
(7)外傷後視力及視野障礙,異物檢查;
(8)眼內腫物;
(9)斜視、弱視的病因學研究;
(10)X線上發現眶周圍的骨病變;
(11)超聲檢查懷疑眼球外病變;
(12)頭痛、眼眶痛、面部痙攣。
Hess氏屏檢查的意義
Hess氏屏檢查用以協助檢查兩眼球運動時神經興奮的相對狀態,可以查出功能不足及功能過強的肌肉。Hess氏屏上有9個紅色燈游標記的圖形,其每邊長7.5cm,紅色燈光可分別點滅。被檢者坐於距Hess屏50cm處,眼與中心紅點同高。戴紅綠眼鏡作檢查,因紅綠互為補色關係。戴紅色鏡片眼只能看到紅色燈光目標,而綠的指示燈或綠色指標棒只為戴綠色眼鏡的另一眼所看到。令被檢者手持綠色指標燈或綠色指示棒,指出Hess氏屏上紅色標記或紅色指示燈位置,對15°及30°範圍的紅色標記處皆進行檢查,並記錄其所指的位置。一眼檢查完後,將紅綠眼鏡兩眼顏色交換後,再檢另一眼,記錄其圖形。有眼球運動障礙時,其圖形表現為向麻痹肌作用方向變小。圖形小的眼為麻痹眼,也就是原發性偏斜(是指麻痹性斜視者,當非麻痹眼注視時所顯示的偏斜度),圖形大的眼為繼發性偏斜(指當麻痹眼注視時所顯示的偏斜度)。由於麻痹眼注視時,所需要的神經中樞超越正常,導致麻痹肌的配偶肌過度收縮(根據HERING氏法則)。因此,繼發性偏斜大於原發性偏斜,表現在Hess氏屏圖形上則麻痹眼圖形變小,健眼圖形變大。
A超的套用範圍
A超是A型超音波的簡稱,它是根據聲波的時間與振幅的關係,來探測聲波的回波情況,其定位準確性較高。眼用A超是將探頭置於眼前,聲束向前傳播,每遇一個界面發生一次反射,回聲按返回時間以波峰形式排列在基線上,以波峰的高度表示回聲強度,回聲愈強,波峰愈高。A超形成一維圖像,對病變解釋較困難,但對組織鑑別力較高。A超軸向分辨力高,可用液晶數字顯示前房深度、晶體厚度、玻璃體腔長度和軸長度,精確度達0.01mm,用於眼活體結構測量。A超型角膜厚度測量儀可用於測量角膜厚度,精確度達0.01mm,用於角膜屈光手術前測量角膜厚度。A超對球後視神經和眼肌不能測量。目前許多A超都輸入了人工晶體計算公式,當測量眼軸和角膜曲率後,可自動轉入人工晶體計算模式,得出所需的人工晶體的精確度數。B超的臨床價值
B超在醫院的臨床診斷中已經被廣泛地套用,但你知道嗎,B超也可用於眼科的眼病診斷。B超的回聲以光點表示,每一回聲在顯示屏上形成一個光點,光點亮度表示回聲強度,回聲愈強,光點愈亮,把光點連線起來就成為一幅二維圖像。當屈光間質不透明時,B型超聲探測是了解眼內情況的方法之一,可檢查白瞳孔症、屈光間質不清、視網膜和脈絡膜脫離、眼底隆起物、眼球萎縮、原因不明的視力減退和高眼壓、可疑眼內寄生蟲和後鞏膜炎、術後淺前房、玻璃體混濁或積血;各種原因引起的眼球突出,如腫瘤、炎症、血管病及假性眼球突出;可疑眼球筋膜炎、原因不明的視力減退及眼球運動障礙;淚囊區、眼瞼和眶緣腫物及眼肌及視神經的測量;眼球穿孔傷及後部破裂傷、異物定性和磁性試驗、可疑眶內血腫或氣腫;可疑炎症、腫瘤、囊腫、血管畸形、動靜脈直接交通等。介入性超聲是指用超聲引導針穿刺活檢、眼球非磁性異物取出的手術導引及眼腫瘤手術的台上探查。
較先進的B超,具有玻璃體增強功能,可探測到細小的玻璃體混濁及後脫離,對玻璃體視網膜手術意義較大。目前三維立體眼科超聲已研製成功,它可對數百幅二維B超進行三維重建,合成三維立體斷層影像,並可多層面及軸向上進行鏇轉、剖切,可精確定位定量腫瘤、玻璃體及網膜等病變的範圍和結構,為診斷及手術計畫提供科學的、精確的、直觀的三維立體影像,對病理學研究同樣有重要意義。
三面鏡的檢查方法和臨床意義
在裂隙燈檢查眼底時三面鏡起了很大作用,而且操作方便。藉助於三面鏡,很容易辨認視神經乳頭、視網膜、脈絡膜的高低差別,對囊腫、血管瘤、視網膜裂孔、脈絡膜腫瘤等的鑑別以及對視網膜表面與玻璃體後界膜的關係、視網膜脈絡膜間的漿液及視網膜剝離其下方的觀察都有很大的幫助。檢查前應充分散瞳,先滴表面麻醉劑,三面鏡接觸角膜的凹面滴以甲基纖維素,然後放於結膜囊內,使凹面緊貼角膜,然後以較小角度(但不是零度)投射光線照射,分別用三面鏡三個反光鏡面觀察眼底。三個鏡面傾角分別為75°、67°和59°,鏡面1可看清眼底的中央部分,鏡面2可以看清赤道部至眼底30°之間的部分,鏡面3可以看清周邊部分,鏡面4可看清玻璃體與眼底周邊部及前房角。 在使用三面鏡檢查前應充分散瞳,當瞳孔散大超過8mm時,鋸齒緣及周圍區域都能比較容易地觀察到。
檢眼鏡的種類
檢眼鏡可分為直接檢眼鏡和間接檢眼鏡兩種。直接檢眼鏡可直接檢查眼底,不必散大瞳孔,在暗室中進行檢查,檢查者眼睛必須靠近患者的眼睛,用右眼檢查患者的右眼,右手拿檢眼鏡,坐在或站在患者的右側,左眼則反之,醫者的另一手牽開患者的眼瞼,先將檢眼鏡置於患者眼前約20cm,用+10D鏡片檢查患者的屈光間質是否透明,檢查屈光間質後,可開始檢查眼底各部分,轉動透鏡片的轉盤可矯正醫者和患者的屈光不正,若醫者為正視眼或已配矯正眼鏡,則看清眼底所用的屈光度表示被檢眼的屈光情況。一般先令患眼向前直視,檢查視乳頭,再沿網膜血管檢查顳上、顳下,鼻上、鼻下各象限,最後令患眼向顳側注視,檢查黃斑部。眼底病變的大小,以視乳頭直徑表示,以透鏡的屈光度測量病變的凹凸程度,3D相當於1mm。有的檢眼鏡附有綠色濾光片,對視神經纖維及黃斑觀察更佳。間接檢眼鏡使用時須充分散大瞳孔,在暗室中檢查,醫者接通電源,調整好距離及反射鏡的位置,開始先用較弱的光線觀察,看清角膜、晶體及玻璃體的混濁,然後將光線直接射入被檢眼的瞳孔,並讓被檢眼注視光源,一般用+20D物鏡置於被檢眼前5cm處,物鏡的凸面向檢查者,檢查者以左手持物鏡,並固定於患者的眶緣,被檢眼、物鏡及檢查者頭固定不動,當看到視乳頭及黃斑時再將物鏡向檢查者方向移動,在被檢眼前5cm處可清晰見到視乳頭及黃斑部的立體倒像。檢查眼底其餘部分時,應使被檢者能轉動眼球配合檢查,檢查者圍繞被檢者的頭移動位置,手持的物鏡及檢查者的頭也隨之移動。所查的影像上下相反,左右也相反。為檢查眼底周邊部,如檢查6點方位,檢查者位於被檢者的頭頂處,令患眼向下看6點方位。檢查眼底的遠周邊部,則必須結合鞏膜壓迫法,金屬鞏膜壓迫器戴在檢查者右手的中指或食指上,將壓迫器的頭置於被檢眼相應的眼瞼外面,必要時可表麻後,自結膜囊內進行檢查,操作時應使檢查者的視線與間接檢眼鏡的照明光線、物鏡的焦點、被檢的眼位、壓迫器的頭部保持在一條直線上,檢查時應注意隨時囑患者閉合眼瞼以濕潤角膜,當懷疑有眼內占位性病變時,切忌壓迫檢查。
為了便於保存資料,應繪製眼底圖像,此圖為三個同心圓及12條放射線組成。最外圓為睫狀體與玻璃體基礎部,最內圓為赤道部,中間圓為鋸齒緣。12條放射線表示按時鐘方位的子午線,12點方向對著患者的腳部。
裂隙燈顯微鏡
眼科暗室中有一台既像望遠鏡,又像顯微鏡的儀器,叫裂隙燈顯微鏡,這是眼科檢查必不可少的重要儀器。裂隙燈顯微鏡由照明系統和雙目顯微鏡組成,它不僅能使表淺的病變觀察得十分清楚,而且可以調節焦點和光源寬窄,作成“光學切面”,使深部組織的病變也能清楚地顯現。裂隙燈顯微鏡能觀察到的眼病
當用彌散照明法時,利用集合光線,低倍放大,可以對角膜、虹膜、晶體作全面的觀察。
當用直接焦點照明法時,可以觀察角膜的彎曲度及厚度,有無異物及角膜後沉積物(KP),以及浸潤、潰瘍等病變的層次和形態;焦點向後推時,可觀察到晶體的混濁部分及玻璃體前面1/3的病變情況;如用圓錐光線,可檢查房水內浮游的微粒。
當用鏡面反光照射法時,可以仔細觀察角膜前後及晶體前後囊的細微變化,如淚膜上的脫落細胞、角膜內皮的花紋、晶體前後囊及成人核上的花紋。
當用後部反光照射法時,可發現角膜上皮或內皮水腫、角膜後沉著物、新生血管、輕微瘢痕,以及晶體空泡等。
當用角鞏緣分光照明法時,可以發現角膜上極淡的混濁,如薄翳、水泡、穿孔、傷痕等。
當用間接照明法時,可觀察瞳孔括約肌、虹膜內出血、虹膜血管、角膜血管翳等。同時裂隙燈顯微鏡還可以附加前置鏡、接觸鏡及三面鏡等,配合檢查視網膜周邊部、前房角及後部玻璃體,經雙目觀察更可產生立體視覺。
視覺電生理檢查的臨床意義
由於眼睛受光或圖形的刺激,會產生微小的電位、電流等電活動,這就是視覺電生理。正常人與眼病患者的電活動有所差別,因此可以通過視覺電生理的檢查,來診斷某些眼病。視覺電生理檢查包括眼電圖(EOG)、視網膜電圖(ERG)及視覺誘發電位(VEP)三大部分。眼電圖(EOG)主要反映視網膜色素上皮——光感受器複合體的功能。視網膜電圖(ERG)主要反映視網膜感光細胞到雙極細胞及無長突細胞的功能。
視覺誘發電位(VEP)主要反映視網膜神經節細胞至視覺中樞的傳導功能。
總之,視覺電生理檢查是一種無創傷性的視覺功能的客觀檢查方法,它不僅適合於一般的患者,更適合於不能作心理物理檢查的患者,如嬰幼兒、智力低下者或偽盲者;另對屈光間質混濁,看不到眼底者,它可克服混濁的障礙,測定到視功能,如白內障、玻璃體混濁。視網膜脫離術前的視覺電生理檢查可幫助預測術後視力恢復情況。此外,如將視覺電生理檢查方法聯合套用,可對整個視覺系統疾患進行分層定位診斷,從功能上對視覺系統進行斷層掃描。因而,視覺電生理檢查在眼科臨床已越來越廣泛地被使用。