臨床表現
1.體溫突然升高或下降,升高時往往伴有寒戰、脈搏加快、呼吸急促,呼吸節律有時不規整,精神興奮,多語,躁動或精神萎靡不振,嗜睡,定向力障礙,甚至昏迷。
2.食慾減退,噁心,嘔吐,腹脹。
3.舌質紅絳,多尿,全身水腫。
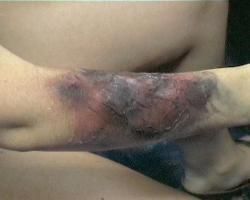
4.創面潮濕,液化,出血,潰瘍。
5.白細胞升高或降低,核左移並有中毒顆粒。
6.血培養可以陽性也可以陰性。
診斷鑑別
診斷依據
(a)燒傷敗血症的診斷依據:
1.體溫驟升39.5-40℃或反常地下降。心率增快>140次/分,呼吸快,不能以其他原因解釋者。出現煩躁、譫語、幻覺等精神症狀。食慾減退、腹脹或腹瀉。舌質由紅轉絳,乾燥少津起芒刺,舌苔由白膩轉黃或焦黃,或舌質紅而有裂紋,舌苔少而光剝。
2.創面惡化:焦痂變潮濕或深Ⅱ°痂皮下出現點狀出血或破潰後的溢液點,其數目在增加或漸趨擴大。肉芽創面灰暗,高低不平,有暗紅色點狀壞死。已成活的皮片被侵蝕呈孤島狀,不但不見擴大反而縮小。
3.白細胞數增高或下降,中毒顆粒增多。血小板數下降,呈低蛋白血症等。血液培養有致病菌生長。根據上述症狀、體徵可作出早期診斷,不需等待血培養結果,以免貽誤治療。
(b)酶菌敗血症的診斷依據:有全身抵抗力下降,較長時間使用抗生素或深靜脈插管,有口腔、胃腸道或創面生長酶菌等病史。全身中毒症狀嚴重,精神恍惚持續高熱、噁心,食欲不振,腹脹。大便次數增多,呈粘液黑便。尿及糞見大量酶菌。血液培養、創面培養或組織培養均有酶菌。
概述
燒傷敗血症是積深度燒傷後的常見併發症。可為單細菌或多數細菌的混合感染,偶亦可由真菌所致。一般早期多為單一細菌,晚期多為混合感染。多發生於燒傷後2周內,最早發生於第2日,創面肉芽形成後發生的機會較少。常見致病菌為金葡菌、銅綠假單胞菌、變形桿菌屬和大腸埃希菌。
病因
深二度與三度創面感染後,常為敗血症的主要來源,尤其是潮濕受壓感染的創面,細菌更容易侵入血流。其次是靜脈切開或靜脈穿刺輸液感染成靜脈炎時,亦可成為敗血症發生的途徑。
症狀
主要依靠臨床症狀作出早期診斷。因此必須密切觀察臨床症狀的變化,分析其變化的原因,抓住下述早期症狀變化:
①體溫驟升39.5~400C或反常的下降;
②心率加快達140次/分以上,呼吸增加,不能以其他原因解釋者;
③精神症狀如譫語,煩躁。幼覺等;
④食慾減退,腹脹或腹瀉;
⑤創面惡化,焦痂變潮濕或其深Ⅱ度痂皮見針尖大小的溢液點或出血點,數目在不斷增加或漸趨擴大,或肉芽創面灰暗,高低不平,有暗紅色的點狀壞死;或已成活的皮片呈蠶蝕狀被侵襲,不見擴大反而縮小。
檢查
(一)血象血細胞總數增多,一般在(10—30)×109/L,中性粒細胞百分比增高,可出現明顯核左移及細胞內中毒性顆粒,嗜酸粒細胞減少或消失。機體反應性較差者及少數革蘭陰性桿菌敗血症患者的白細胞總數可正常或偏低,但中性粒細胞數仍增多。
 燒傷敗血症
燒傷敗血症(二)病原學檢查以血培養最為重要,應在抗菌藥物套用前及寒戰、高熱時進行、並宜多次反覆送驗、每次採血量新生兒和嬰兒為5ml,年長兒和成人為10ml。有條件者宜同時作厭氧菌和真菌培養。已採用抗菌藥物的病例宜於培養基中加入硫酸鎂、β—內醯胺酶、對氨苯甲酸等以某些抗菌藥物,或用血塊培養法以提高陽性率。骨髓培養的陽性率較血培養者為高。以膿液、腦脊液、胸腹水液、淤點擠野等塗片檢查和培養,亦有檢出病原菌的機會。分離得病原菌後敏實驗,以測定最低抑菌濃度(MIC),供選用抗菌藥物參考。
(三)其他檢查鱟溶解物實驗(LLT)可檢測血清等標本中革蘭陰性桿菌的內毒素,但不能鑑別為何種病原菌,對診斷革蘭陰性敗血症有一定幫助。病程中如出現心、肝、腎等臟器損害,或休克、DIC等時,應作相應檢查。化膿性關節炎在發病2周后X線檢查才有所發現。
鑑別診斷
燒傷敗血症的診斷依據反急性發熱患者,白細胞及中性粒細胞明顯增高,而無局限於某一系統急性感染時,都應考慮敗血症的可能。病史詢問和詳細體檢對協助診斷有推測病原有一定意義。
凡新近有皮膚感染、外傷,特別有擠壓瘡癤者;或有尿路、膽道、呼吸道等感染病灶;或各種局病感染雖經有效抗菌藥物治療,而體溫能未能控制者,均應高度懷疑有敗血症的可能。如在病程中出現皮疹、肝脾腫大、遷徙性膿腫等,則敗血症的臨床診斷可基本成立。詳細體檢常可發現原發病灶或入侵途徑,並從病灶部位和性質推知病原菌的種類。獲得陽性血培養後應作進一步檢查,常可因而發現原發病灶,而便於進行根治。血培養(和骨髓培養)陽性為敗血症確診的依據。
併發症
燒傷敗血症易並發休克及全身多器官功能衰竭。
疾病治療
治療原則
(一)嚴格消毒隔離制度病室需溫暖而乾燥,室溫28-32℃,相對濕度20%。通氣良好,傷員用的床單、大紗布墊,均應消毒。
(二)創面套用抗感染藥物。
(三)加強營養支持療法:
1.燒傷傷員熱量需要=基礎需要+傷情需要。成人為10.44kj/kg(體重)+16.74kj/燒傷面積(%)。小兒為25.1-33.5kj/kg(體重)+16.74kj/燒傷面積(%)。蛋白質需要量為3-5g/kg(體重)+1g/燒傷面積(%)。熱卡與氮的攝入量以100:1較適合。
2.休克期應維持機體內環境的穩定:
(1)維持電解質於正常水平。休克期後要減少鈉的輸入,僅維持日常需要量。尿鈉排出是60-70mmol/L,補充硫酸鎂1-3g/日及鈣劑等。還需適量補充鐵、銅、鋅、磷等微量元素。
(2)應補充創面和呼吸道的不顯性失水3000-5000ml/日左右,以利於代謝產物的排出和水腫消退。
(3)維持白蛋白>3.5g,紅細胞壓積40%,維生素B、C、K、A等的補充應為正常人需要量的3倍。
(4)超高熱代謝下氧耗量增加,血氧濃度>95%。
(5)給高熱、高蛋白的飲食。脂肪占5-15%。經胃管滴注5%要素飲食,逐漸增加濃度和量。
3.若病情重,可靜脈注射胺基酸注射液、脂肪乳劑及水解蛋白等。
4.增強全身抗感染力,肌注丙種球蛋白,皮下注射轉移因數,輸新鮮血及抗綠膿桿菌免疫血清等。
(四)積極消除全身感染來源:
1.防治腸道細菌所致的腸源性暴髮型敗血症:(1)嚴重燒傷者應及時糾正休克以免長時間低血壓致腸道缺血缺氧,使腸道菌群異常繁殖。(2)針對腸道革蘭氏陰性桿菌及厭氧菌選用抗生素靜滴。(3)清創後,創面用輻射皮或凍乾皮包紮2-3天。(4)口服氟哌酸0.5g/次,一日四次。
2.預防水腫回收期的敗血症:(1)積極抗休克治療,平穩渡過休克期,防治內臟併發症及低蛋白血症。(2)休克平穩及早清創,外敷磺胺嘧啶銀,使創面乾燥。(3)水腫液開始回吸收前監測創面及其菌群變化、血液細菌培養及敗血症早期症狀。對桿菌使用大劑量敏感的抗生素,加強口服及靜脈營養。傷後4-5天施行首次浸浴10-20分鐘。
3.防焦痂溶解期敗血症及創面膿毒症,積極處理Ⅲ度創面。
4.預防酶菌感染:(1)維持病室濕度20%左右,避免溫度過高。(2)經常檢查口腔及創面有無酶菌生長。口腔可塗制酶菌素液及口服制酶菌素,每日吃2-3瓣生蒜,創面酶菌塗以碘酊,加強暴露,清除焦痂。
5.防止導管敗血症:(1)靜脈輸液由外周靜脈開始。各種靜滴藥物宜新配製,嚴格無菌操作。(2)靜脈導管只留置7天。經過燒傷創面的靜脈切開輸液管,應及早拔除。(3)出現體溫升高或其他敗血症早期臨床症狀時,首先檢查創面。其次檢查靜泳輸液處有無化膿性或血栓性靜脈炎。若有感染應拆線,敝開傷口引流,結紮靜脈遠端和切除感染的靜脈。
6.尋找和處理其他化膿源:如表皮下積膿,深度燒傷痂下感染液化或深部肌肉壞死。化膿性耳軟骨炎。尿道周圍膿腫。氣管切開處傷口感染等,一經發現均須及時清除壞死組織、清洗、引流。
(五)合理使用抗菌藥物:
1.需要新一代的抗菌藥物:革蘭氏陰性桿菌感染如綠膿桿菌、產氣桿菌、克雷白桿菌、硝酸鹽陰性桿菌、枸櫞酸桿菌、奇異變形桿菌感染,可選用丁胺卡那酶素,多粘菌素,先鋒必素,復達欣(Fortun)等。耐藥性金黃色葡萄球菌可先選用丁胺那酶素、萬古酶素、先鋒必素、西力欣等。氧哌嗪青酶素對綠膿桿菌、糞鏈球菌、奇異變形桿菌有良好作用,唯用量宜大。大劑量青酶素對嚴重燒傷感染仍有實用價值。
2.抗生素使用時機,休克期病情不平穩。大面積燒傷水腫回吸收期創成有侵襲性感染。焦痂溶解感染。切削痂植皮手術前、後等。
3.用藥方法:全身性感染者,參照創面或其他感染菌種儘早選用敏感抗生素,每次滴注一種抗生素,或2-3種交替使用。
4.加強病情觀察:抗生素針對性強者,常能在用藥24-36小時後出現療效,血培養陽性者需用藥一周左右。注意抗生素的毒副作用。
(六)中醫治療:實熱型者表現舌質紅、絳、乾燥、起芒刺,舌苔白厚或黃厚而乾,用清瘟敗毒飲加減。陰虛內熱型者舌質紅而乾,起裂紋苔少或少剝無苔,用知柏地黃湯加減。陽氣衰微或低溫型敗血症,可服參附湯。
用藥原則
1.補液及抗生素藥按治療原則選用“A”、“B”項中藥物。
2.支持治療,可選用“C”項中藥物。
預防常識
及早預防敗血症;早期診治敗血症,減少燒傷死亡率。