指導思想
以國務院深化醫藥衛生體制改革規劃精神為指導,以貫徹安徽省人民政府關於醫改重點工作安排要求為重點,結合安徽省上本年度新農合運行的實際情況和下一年度基金總量分析,以“量入為出”為原則,在基金承受能力之內最大限度地保障參合農民受益最大化。
基本原則
(一)著力引導參合農民一般常見病首先在門診就診;確需住院的,首選當地基層定點醫療機構住院。
(二)對必須到省市級大醫院診治的疑難重病,進一步提高其實際補償比例,切實減輕大病患者經濟負擔,有效緩解參合農民看不起病和因病致貧(返貧)現象的發生。
(三)以收定支,收支平衡,略有節餘;以住院補償為主、兼顧門診受益面;相對統一,分類指導,盡力保障,規範運行。
基金用途
新農合基金只能用於參合農民醫藥費用的補償,不得用於經辦機構工作經費等。應由政府另行安排資金的公共衛生服務項目不得從新農合基金中支付。醫療事故、計畫生育相關手術及後遺症、併發症等不得納入新農合報銷範圍。
新農合當年籌集基金與歷年結餘基金全部納入統籌基金。新農合統籌基金預算總額按以下五個部分進行分配:
1、當年結餘基金(含風險基金)。當年統籌基金結餘一般應不超過當年籌集的統籌基金總額的15%(含風險基金)。統籌基金累計結餘一般應不超過當年籌集的統籌基金的25%(含風險基金)。
2、門診補償基金。原則上占扣除上繳10%省級風險金後的當年籌集的統籌基金的20%。
3、大病保險基金。原則上按5%左右安排,各地可根據大病情況適當增減。大病保險補償政策另文規定。
4、醫改支持基金。醫改後設立的一般診療費、 門診診察費新農合支付政策另文規定。
5、住院補償基金(包括按病種付費的住院統籌基金)。即為扣除上述當年結餘基金、門診補償基金、醫改支持基金、大病保險基金等部分後的剩餘基金。
醫療機構分類
將省內新農合定點醫療機構分為五類,分類設定住院補償比例以及起付線的計算係數。
Ⅰ類:鄉鎮衛生院及在鄉鎮(不含城關鎮)執業的一級醫療機構。
Ⅱ類:在縣城執業的二級以下(含二級)醫療機構和市轄區的區直醫療機構。2013年次均住院醫藥費用水平已經超過全省縣人民醫院平均水平的Ⅰ類醫院。
Ⅲ類:在省轄市城區執業的二級以下(含二級)醫療機構和省屬二級醫療機構;被省衛生廳評定為“三級醫院”的縣級醫院;本年次均住院醫藥費用水平已經超過全省市屬二級醫院平均水平的Ⅱ類醫院。
Ⅳ類:在省轄市城區執業的三級醫院(含省市屬三級醫院、社會辦三級醫院;含三級綜合和三級專科);本年次均住院醫藥費用水平已經超過全省市屬三級醫院平均水平的Ⅲ類醫院。
Ⅴ類:被取消定點資格後重新獲得定點資格未滿一年的或被暫停定點資格後恢復定點資格未滿9個月的醫療機構;因違規違紀而受未涉定點資格的處罰未滿半年的定點醫療機構。Ⅴ類醫療機構在恢復正常類別之前,必須經省農合辦與市縣農合辦聯合現場檢查驗收。Ⅴ類醫療機構不宜開展即時結報。
住院補償
普通住院補償
1、省內普通住院補償
(1)起付線
Ⅰ類醫療機構住院起付線計算公式為:
起付線=該醫療機構次均住院醫藥費用×X%×(1+1-該醫院可報費用占總費用的比例)。
Ⅱ、Ⅲ、Ⅳ、Ⅴ類醫療機構住院起付線計算公式為:
起付線=該醫療機構次均住院醫藥費用×X%×(1+0.9-該醫院可報費用占總費用的比例)。
其中:“次均住院醫藥費用”、“可報費用占總費用的比例”取各定點醫療機構本年度的前9個月和上一年度的後3個月(連續12個月)的平均數。Ⅰ、Ⅱ、Ⅲ、Ⅳ類醫療機構的X%統一為15%,Ⅴ類醫療機構的X%為25%。
有關說明:
Ⅰ類醫療機構起付線由各新農合統籌地區自行測算。Ⅱ、Ⅲ、Ⅳ、Ⅴ類醫療機構起付線由省農合辦統一按公式計算,並由省衛生廳、財政廳另文下達各醫療機構執行,各地不得擅自下調。
本年度年度參合農民住院率超過8%的縣,應適度提高Ⅰ類、Ⅱ類醫療機構起付線。城市周邊地區可根據當地病人流向情況在上述基礎上再進一步提高Ⅳ類醫療機構的起付線。
多次住院,分次計算起付線,起付線以下費用個人自付。對重點優撫對象、五保戶、低保對象不設起付線。惡性腫瘤放化療等需要分療程間段多次住院的特殊慢性病患者,在同一醫院治療的,只設一次起付線。
(2)補償比例
在省內五類醫療機構住院的可報費用的補償比例見下表:
| 醫療機構分類 | Ⅰ類 | Ⅱ類 | Ⅲ類 | Ⅳ類 | Ⅴ類 |
| 各類主要所指 | 鄉鎮一級醫院(衛生院) | 縣城一級二級醫院 | 城市一級二級醫院 | 城市三級醫院 | 被處罰 的醫院 |
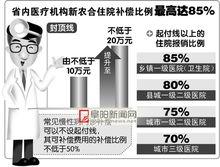
| 起付線以上的報銷比例 | 90% | 85% | 80% | 75% | 55% |
| 註: | 1、對 “國家基本藥物”和 “安徽省補充藥品”中的所有藥品及“新農合藥品目錄”內的中藥(含有批准文號的中藥製劑)、符合新農合補償範圍的中醫診療項目的報銷比例,在表中報銷比例的基礎上增加10個百分點。 2、在非即時結報的省內定點醫院住院費用的報銷比例,比表中的比例下調5個百分點。 | ||||
本年度參合病人到縣外住院的人次占參合農民住院總人次25%以上或當年基金支出占累計基金的比例超過80%的縣,可對本縣新農合病人主要流向的Ⅲ、Ⅳ類醫院的補償比例下調5個百分點。
基於基本醫療保險的普遍原理,鑒於新農合基金承受能力有限以及制度設計的公平性、普惠性的理念,在任何情況下,由新農合基金支付的實際補償比例均不得超過85%。
(3)住院保底補償
 補償
補償“保底補償”是指:按前文描述的住院補償規定計算的實際補償所得金額與住院總費用減起付線的餘額相比,如低於保底補償比例Y,則按(住院總費用-起付線)×Y計算其補償金額
在Ⅴ類醫療機構、重點監控醫療機構、省外預警醫療機構住院的不執行保底補償。
在Ⅰ、Ⅱ、Ⅲ、Ⅳ類醫療機構住院的,對不同額度的住院醫藥費用實行“分段保底補償”,各費用段的保底補償比例為(Y值):
(4)封頂線
參合患者當年住院獲得補償的累計最高限額(不含大病保險補償)不低於20萬元。
2.省外普通住院補償
(1) 在省外預警醫院住院,起付線不低於4000元,其可報費用按不高於30%(或減去起付線後的剩餘總費用按不高於20%)予以補償,封頂線不超過1萬元。參合農民到此類醫院住院,首次住院的,按上述待遇補償;再次住院的,不予補償。在無法對應Ⅰ、Ⅱ、Ⅲ、Ⅳ、Ⅴ類的“省內其他醫療機構”住院,可參照省外預警醫院執行。在上述醫院住院,不享受“大病保險”待遇。省外預警醫院名單由省衛生廳公布,各統籌地區也可確定並增加省外預警醫院名單。
(2) 在省外非預警醫院住院,按當次住院費用的20%計算起付線(最高1萬元),其可報費用的補償比例可參照省內Ⅳ類醫療機構補償比例執行,具體由統籌地區根據本地病人省外住院的人數及就診醫院費用水平,在充分兼顧基金承受能力和參合農民利益的前提下,合理確定。省外非預警醫院住院執行保底補償政策。
住院分娩補償
參合產婦住院分娩(含手術產)定額補助。分娩合併症、併發症,其可補償費用的1萬元以下的部分按40%的比例給予補償,1萬元以上的部分按同級醫院疾病住院補償政策執行,但不再享受定額補助。
按病種付費住院補償
實行按病種付費的住院患者補償,不設起付線,不設封頂線,不受藥品目錄及診療項目目錄限制,新農合基金實行定額補償。按病種付費重大疾病患者的定額補償費用不計入當年新農合封頂線計算基數。省、市、縣級按病種付費補償政策另文規定,新農合基金支付比例原則上在60-85%範圍內。
意外傷害住院補償
1、對有責任的各種意外傷害(如:交通肇事導致的他傷和自傷、刀槍傷、搏鬥傷、酗酒、吸毒、服毒、在工廠(場)或工地作業時負傷等情形),新農合基金不予補償。
2、對無責任的意外傷害(如:攝入異物、蛇咬傷、蜂蟄傷、溺水、燙灼傷等情形)、學生校園內意外傷害(學校出具受傷者無自身責任證明)、≤7歲的兒童和≥70歲的老年人無責任的意外傷害,可參照同類別醫院普通住院補償政策執行。
3、對經調查仍無法判定有無責任的意外傷害,其住院醫藥費用中的可補償費用的起付線以上的部分,按40%的比例給予補償,單次封頂2萬元,不實行保底補償。
4、因見義勇為或執行救災救援等公益任務而負傷住院,按普通住院補償政策執行,申請補償者須提供縣級或縣以上政府相關部門出具的情節證據。
5、申請外傷住院補償均須提供其參合證(卡)、當次外傷住院醫藥費用發票原件和病歷複印件(加蓋經治醫院公章),並如實填寫《新農合外傷住院申請補償登記表》以供新農合經辦機構或保險公司對外傷責任關係進行調查備用。
6、兌付意外傷害住院補償款之前,應履行必要的調查手續和必須的公示程式,結論清楚,無異議、無舉報,按規範程式集體審議、批准後發放補償款。
7、意外傷害患者首次出院後因本次意外傷害再住院所發生的費用,其補償待遇仍按首次住院補償政策執行。
8、在不違背上述基本規定的前提下,允許各地本著公平、公開的原則,探索符合實際、可行可控的意外傷害報銷和管理辦法。
9、鼓勵各地探索將“意外傷害”補償業務移交省大病保險中標的商業保險公司承辦。
10、意外傷害住院補償不實行即時結報。
門診補償
常見慢性病門診補償
常見慢性病門診補償可以不設起付線,其可補償費用的補償比例不低於50%。各地可按不同病種設定年度補償總額上限。鼓勵探索慢性病門診定點診治、分病種定額補償,也可以在設立起付線的前提下,將起付線以上部分的費用補償比例提高到60%以上。
常見慢性病包括以下病症:高血壓(Ⅱ、Ⅲ期)、心臟病並發心功能不全、冠心病(心肌梗塞)、腦出血及腦梗塞恢復期、慢性阻塞性肺氣腫及肺心病、慢性潰瘍性結腸炎、慢性活動性肝炎、肝硬化失代償期、慢性腎炎、飲食控制無效的糖尿病、甲狀腺功能亢進(減退)、癲癇、帕金森氏病、風濕(類風濕)性關節炎、重症肌無力、系統性紅斑狼瘡。各地結合新農合基金承受能力,應適當增加新農合保障範圍的慢性病病種,並可將上述費用較高的病種調入下文中的“特殊慢性病”範疇。
特殊慢性病門診補償
特殊慢性病的門診費用補償可以不設起付線,其可補償費用直接比照同類別醫院住院補償政策(含保底補償)執行。
特殊慢性病包括以下病症:再生障礙性貧血、白血病、血友病、重性精神病、惡性腫瘤放化療、慢性腎功能不全透析治療、器官移植抗排治療、心臟換瓣膜術後、血管支架植入術後等。各地結合新農合基金承受能力,應適當增加新農合保障範圍的特殊慢性病病種。
上述常見慢性病和特殊慢性病的門診費用是指針對該病必須(或專用)的藥品、檢查和治療項目的費用,其鑑定和認定程式要嚴格按照《安徽省新型農村合作醫療慢性病及特種疾病鑑定程式和管理辦法》執行。
普通門診補償
各縣根據當地門診統籌基金總量,制定合適的門診統籌補償方案,使統籌基金年終結餘符合有關規定。
門診補償必須嚴格實行“按比例補償”的費用分擔共付機制。單次門診的可補償費用(不含一般診療費)的補償比例可提高(含對國家基本藥物和安徽省補充藥品以及《目錄》內中藥增加的補償比例),以戶為單位對年度補償次數或補償金額實行封頂。鼓勵探索普通門診補償試設“起付線”,起付線以上的費用可以提高。
大額普通門診補償
對個人在二級以上醫療機構普通門診醫藥費用(不含檢查費、材料費、預警藥品費、單方複方均不可報銷的中藥飲片費用)年度累計達到一定數額又不屬於慢性病或特殊慢性病範疇內的,各地應根據基金承受能力給予一定比例的補償,但要設定適當的起付線和封頂線。
其他規定
(一)新生兒出生當年,隨父母自動獲取參合資格並享受新農合待遇,自第二年起按規定繳納參合費用,具體實施細則由各地自定。
(二)住院期間使用的新農合基金支付部分費用的診療項目,單次(項)特殊檢查(治療)費用按80%計入可補償費用;單次(項)特殊治療性的材料費用,國內生產的材料按80%、進口材料按60%計入可補償費用。
(三)院外檢查。患者在縣內醫院住院,住院期間因缺乏相應檢查設備需要到外院檢查的,所發生的檢查費用納入當次住院費用,一併按政策規定報銷。
(四)院前檢查。參合患者在某醫院住院,入院前三天內的、該院的、本次住院疾病相關的門診檢查費用計入當次住院費用一併計算和補償。
(五)參合殘疾人的假肢和助聽器等補償比例為50%(不設起付線),最高補助額每具大腿假肢為1700元,每具小腿假肢為800元,參加新型農村合作醫療7周歲以下聽力障礙兒童配備助聽器每隻為3500元。參加新農合的10周歲以下苯丙酮尿症患兒定點治療費用補償比例為50%。
(六)自行購買商業醫療保險的參合患者在非即時結報的定點醫療機構住院,可憑住院醫藥費用發票複印件和保險公司結報單據等材料申請補償,新農合補償待遇與未購買商業醫療保險的參合患者同等對待。同時參加兩種及兩種以上國家基本醫療保險制度的參合患者,原則上憑醫藥費用發票原件申請補償,不得重複報銷。
有關要求
(一)凡是本方案已作明確規定的重點內容,各地必須嚴格執行。本方案僅作原則規定或授權各地自主確定的項目,應結合當地實際和基金承受能力,做出合理、詳細的規定。鼓勵各地探索創新,但“地方特色”應充分考慮必要性、重要性、公平性、可操作性和可持續性。
(二)Ⅰ、Ⅱ、Ⅲ、Ⅳ、Ⅴ類醫療機構對不設起付線病人的收治人數占出院病人的總數的比例分別不得超過15%、10%、5%、5%、5%。超過規定比例的住院人次的所有費用,由收治醫院承擔患者的報銷待遇。
(三)各統籌地區應將當地新農合補償實施方案以通俗語言和模擬案例進行解讀,並將“解讀版”刻錄成光碟,在當地基層醫療機構反覆循環持續播放,著力引導參合農民首選當地基層醫療機構就診,理性選擇定點醫療機構就診,減少醫療廣告對參合農民就醫的誤導。
(四)各市、縣(市、區)衛生局及新農合管理經辦機構要及時組織所轄定點醫療機構負責人學習新方案精神,理解新方案中的定點醫療機構分類、起付線設計的重要意義,努力控制住院費用不合理增長、減少不可報藥品和診療項目的使用、努力提高可補償費用的比例,把農民的利益與醫療機構自身的利益融為一體。
(五)各地的實施方案須以紙質文本一式兩份報省衛生廳、省財政廳備案。凡不執行全省統一方案主要精神的地區,省新農合工作領導小組辦公室將通報批評,責令糾正。
(六)城鎮居民醫療保險納入新農合管理的,參照本方案執行。
(七)本方案由省衛生廳、省財政廳共同負責解釋。
(八)本方案從下一年的1月1日起執行,上一年度“安徽省新型農村合作醫療統籌補償方案”及過去歷年的統籌補償方案同時廢止。
補償方案目錄
安徽省新型農村合作醫療統籌補償方案(2011版)
安徽省新型農村合作醫療統籌補償方案(2012版)
安徽省新農合大病保險統籌補償指導方案(2013版)
安徽省新型農村合作醫療統籌補償方案(2014版)
進一步完善2015年度全省新型農村合作醫療補償政策
安徽省新型農村合作醫療統籌補償指導方案(2016版)
安徽省2017年新型農村合作醫療實施辦法

