胚胎髮育特點:
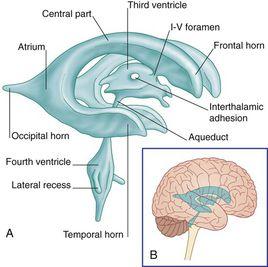
透明隔腔是位於腦中線前部兩透明隔間的液體腔,上方為胼胝體,下方為腦穹隆,側壁為透明隔小葉。在妊娠12周時胼胝體由端腦進一步發育形成,是一束纖維連線兩側大腦半球,先向頭側伸展,後向尾側呈弓狀遮蓋間腦的室頂,當胼胝體向頭側伸展時,與腦穹隆連合間的局部區域被拉薄形成透明隔。妊娠16周時原始透明隔內形成一個中縫,後發展為分離的兩個小葉,兩小葉間空腔為透明隔腔。
透明隔腔與胼胝體的發育密切相關,在室間孔前方為透明隔腔(為第五腦室),在室間孔後方稱韋爾加腔(cavum vergae,CV,為第六腦室)。有學者認為是垂直的穹隆柱將腦中線區兩透明隔間的液體腔分為前後相通的透明隔腔和韋爾加腔,正常胚胎以透明隔腔代表這兩個腔。因透明隔腔內無室管膜,無分泌腦脊液功能,與腦室不相通,腔內液體經透明隔膜過濾和隔膜靜脈及毛細血管重吸收而形成,不參與腦脊液循環。透明隔腔與韋爾加腔在孕6個月從後向前閉合,足月分娩時97%後方已閉合,出生時僅存在真正的透明隔腔[3]。生後3~6個月,兩層隔融合而後多數腔消失(85%透明隔腔閉合),僅留一個透明隔,少數人直至成年期仍存在透明隔腔。在孕16周前和37周后未顯示透明隔腔屬正常現象。
研究顯示中孕期透明隔腔寬度平均值為(6.5±1.7)mm,孕19~27周透明隔腔寬度與孕周呈正相關,孕28~38周透明隔腔寬度無明顯變化,孕38周至孕末期透明隔腔逐漸由後向前閉合而消失,生後3~6個月消失。亦有研究顯示透明隔腔前後徑與寬度比較,前後徑測值與孕周和雙頂徑有更好的相關性。正常胎兒18~37周或雙頂徑44~88mm時超聲均應顯示透明隔腔,不能顯示透明隔腔或透明隔腔異常增寬提示胎兒中樞神經系統發育異常,應進一步詳細檢查。
臨床疾病——透明隔發育畸形:
病理特徵:
透明隔發育畸形,包括透明隔腔形成,即第五腦室,80%以上的新生兒可以見到,少數人可終身存在;如積液過多,向外膨隆突出,稱透明隔囊腫;向後擴展即形成Vergae腔,即第六腦室。Vergae腔為胼胝體和穹隆之間海馬聯合的閉合不全。此外透明隔亦可缺如,使兩側側腦室相通,或成單一腦室,透明隔腔缺如常見相關畸形主要包括胼胝體缺失、前腦無裂畸形、視-隔發育不良、腦裂畸形、孔洞腦、積水型無腦畸形和慢性重度腦積水。
臨床表現:
1、 胼胝體缺失:
完全性胼胝體缺失典型的超聲表現為橫切面上側腦室呈“淚滴狀”擴張(前窄後寬),側腦室體部平行排列,冠狀切面上第三腦室擴張上移,兩側側腦室前角位置異常,間距增大,與大腦鐮呈“三線征”,向兩側分離,呈“公牛角征”,產前超聲較易診斷,是胼胝體缺失的間接徵象。胼胝體缺失的直接徵象是在胎兒頭顱正中矢狀切面上未探及胼胝體結構,胼周動脈走行變低變平。但由於胎兒的正中矢狀切面較難獲得,而主要靠間接徵象診斷。部分性胼胝體缺失產前超聲較難診斷,表現為側腦室輕度擴張,第三腦室擴張上移,透明隔腔仍存在或僅輕微變形,冠狀切面和矢狀切面仍可顯示部分胼胝體。
2、 前腦無裂畸形:
(1)無葉型前腦無裂畸形最易發現,典型聲像圖為單一腦室,透明隔腔、胼胝體、第三腦室、腦中線均缺失,丘腦融合。
(2)半葉型前腦無裂畸形胎兒亦為單一腦室,但後部大腦半球有部分分開;透明隔腔、第三腦室、胼胝體完全缺失或胼胝體前部缺失。丘腦部分或完全融合;冠狀切面顯示兩側脈絡膜叢穿過腦中線融合。此兩型較易識別。
(3)葉狀型前腦無裂畸形超聲較難診斷,胎兒大腦幾乎被完全分為兩半球,但有不同程度的扣帶回水平的融合和側腦室前角的融合;透明隔腔缺如,丘腦部分融合,可在冠狀切面上發現融合的側腦室前角呈方形、頂平,且與第三腦室的上部交通;冠狀切面顯示典型的穹隆融合,是葉狀型前腦無裂畸形的特異超聲表現。
(4)半球中央變異型前腦無裂畸形產前超聲極難診斷,透明隔腔缺如,額葉分開,在腦中線處有異常液體積聚(單一腦室),前方有大腦鐮。冠狀切面上後額葉和頂葉區腦中線異常連線,成對的丘腦未融合。葉狀型前腦無裂畸形及半球中央變異型前腦無裂畸形如發現透明隔腔缺如,仔細掃查和鑑別可作出診斷,超聲發現透明隔腔缺如對前腦無裂畸形有極大的提示作用。
3、 視-隔發育不良:
透明隔腔缺如,側腦室前角融合呈方形,視神經和視交叉發育不良,導致視敏度下降,且合併下丘腦-垂體功能紊亂,生長激素和抗利尿激素缺乏,分別導致身材矮小和尿崩症、促甲狀腺素、黃體生成素和卵泡刺激素水平低下,導致患兒生長發育遲緩及智力受損。視-隔發育不良無丘腦融合,尤其無腦室擴張(儘管有少數視-隔發育不良存在腦室擴張),胼胝體、大腦前動脈及大腦鐮均存在,而前腦無裂畸形則呈單一腦室、丘腦融合、胼胝體缺失、大腦鐮缺失。
4、 腦裂畸形:
腦裂畸形亦稱真性孔洞腦、發育不全孔洞腦,為一種神經元移行異常的大腦發育畸形,發生於妊娠前2個月,因缺血、感染、理化刺激和遺傳因素等原因導致局部腦組織生長、分化受阻而造成。表現為橫貫大腦半球的裂隙樣結構,通過裂隙其外端的軟腦膜與內端的室管膜相通,形成軟腦膜-室管膜縫(piamater-ependyma,p-e縫),其前後壁由腦灰質組成,裂隙兩端常擴大,與腦室相通。可為單側或雙側及開放型或閉合型。產前超聲表現為胎頭橫切面掃查時可顯示胎兒大腦裂開成前後兩部分,裂開處為無回聲區且與側腦室的無回聲區及蛛網膜下腔相通,無回聲區可直達兩側顱骨內面,大腦裂開處表面由於有大腦灰質的襯托,表面回聲較高,與正常腦表面回聲相似。腦裂畸形最常發生於大腦頂葉,70%腦裂畸形有透明隔腔缺如,尤其是雙側腦裂畸形。
5、 孔洞腦:
孔洞腦亦稱腦室穿通畸形、假性孔洞腦,是與腦室相通的囊或表面覆蓋蛛網膜、由一層薄層腦組織與腦室相隔的囊,是腦血管阻塞導致腦萎縮、腦實質內血管破裂出血、腦組織局灶性壞死、液化、吸收形成的腦內囊性病變,與腦室系統相通,內襯白質,因此又稱腦損害性孔洞腦,極其罕見,多見於晚孕期胎兒宮內腦損傷。超聲表現為腦實質內邊緣清晰光滑的無回聲區,一般為中間膨隆,常位於後額葉和前頂葉,透明隔腔缺如。
6、 積水型無腦畸形:
積水型無腦畸形亦稱水腦畸形,是一組先天性腦發育畸形,現如今病因尚不清楚,多數學者認為是胚胎期頸內動脈發育不良或閉塞導致由大腦前、中動脈供血的幕上半球發育障礙而形成的一個前腦巨大囊腔。而由大腦後動脈和基底節動脈供血的枕葉、小腦、部分基底節和丘腦則發育基本正常,後顱窩結構發育正常。超聲表現為大腦半球消失代之以大範圍的液性無回聲區,無大腦皮層組織,但丘腦和腦幹存在,大腦鐮存在。
7、 慢性重度腦積水:
由中腦導水管狹窄及開放性脊柱裂(ChiariⅡ畸形)引起的慢性重度腦積水亦可導致透明隔腔缺如,由於重度阻塞性腦積水或室間孔病理性增大撕裂了透明隔,使側腦室與透明隔腔相通,以致超聲聲像圖表現為腦中線區的盒型無回聲區消失。由中腦導水管狹窄引起的重度腦積水超聲表現為側腦室及第三腦室擴張,脈絡膜叢漂移甚至移至對側,第四腦室正常,透明隔腔缺如;開放性脊柱裂的超聲表現為側腦室重度擴張、脈絡膜叢漂移甚至移至對側、透明隔腔缺如、小腦延髓池消失、小腦呈“香蕉征”、脊柱橫切面上椎體骨化中心呈“U”字形裂開、縱切面上脊柱皮膚連續性中斷並有脊髓脊膜膨出。