病因
CLT的病因尚不清楚。由於有家族聚集現象,常在同一家族的幾代人中發生,並常合併其他的自身免疫性疾病,如惡性貧血、糖尿病、腎上腺功能不全等,故認為CLT是環境因素和遺傳因素共同作用的結果。環境因素的影響主要包括感染和膳食中過量的碘化物。近年來,較多的研究表明,易感基因在發病中起一定作用。疾病特點
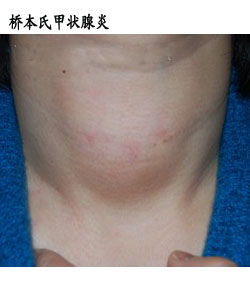
 橋本氏甲狀腺炎
橋本氏甲狀腺炎2.甲狀腺腫大,多數有壓痛,無血管雜音,有結節。
3.青春期甲狀腺腫大。
4.小腿脛前有局限性粘液性水腫。
5.患者的甲亢症狀能不服藥而“自愈”,這種情況可以反覆出現。
6.患者既有甲亢症狀也有甲低症狀。
臨床診斷
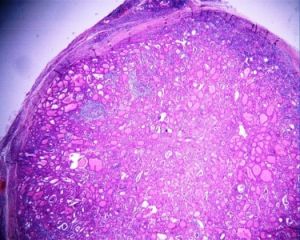 橋本氏甲狀腺炎,切面結節狀
橋本氏甲狀腺炎,切面結節狀 早期:甲亢期。程度輕時病人僅有輕度的甲亢症狀,如食慾好、容易累、輕度失眠、煩悶急躁等。程度重時,則會出現明顯的甲亢症狀,稍服治甲亢的藥即可獲良好效果,但也容易出現藥物性甲低。也有的患者因炎症的減輕,不治而“自愈”。療效好,復發率高是本階段的特點。
中期:甲亢甲低並存期。甲狀腺組織經多次、反覆的破壞,有正常功能的細胞逐漸減少,減到一定程度就出現甲低症狀了。這時期還有一個特點,患者有甲亢症狀,但化驗指標會稍高或正常。
晚期:甲低期。分泌的甲狀腺素更加減少,臨床上已是甲低表現了。所以,本期患者補充甲狀腺素後,化驗指標雖然正常,很多人卻時時感覺不舒適,有時還會感覺有甲亢症狀。值得注意的是,也有一部分患者因感染的加重出現甲亢指標和甲亢症狀,有些著述稱之為“甲低轉甲亢”。臨床上,慢性甲狀腺炎患者的每一次甲亢的出現,都預示著甲低的進一步加重。
綜上所述,可見在慢性甲狀腺炎的發展過程中,早期並非沒有特殊感覺,只是這些感覺沒有被患者重視,未去就醫。就醫的,也因化驗結果不支持患者的陳述,被醫生忽略。中晚期,指標低的極易診斷,而指標正常和高的則極易誤診。指標正常,無法判斷,醫生讓回家觀察,過一段時間再化驗。指標高的,就被當甲亢施治。這種誤診是醫生只憑化驗指標看病的結果。
臨床治療
雖然有的慢性甲狀腺炎患者在早期或中早期有甲亢的指標和症狀,但絕不能施以手術或同位素治療,這樣會使患者極快地成為較重的甲低。結節是慢性甲狀腺炎的特點之一,是甲狀腺濾泡解體後纖維化的結果。因結節易被誤診為結節性甲亢而手術,結果仍是提前成為甲低。因為慢性甲狀腺炎早期會出現甲亢症狀,晚期又會出現甲低症狀,在診斷時,就有人診斷為“喬本氏病伴甲亢”、“喬本氏病伴甲低”。在慢性甲狀腺炎的發展過程中,甲亢是其臨床表現之一,甲低是其必然結果,所以用“伴”字是不對的。醫生若能緊緊抓住慢性甲狀腺炎病的特點、化驗檢查特點,就可以減少誤診,使患者及早得到正確治療。
中醫治療
紫根草4~6克,煎湯內服,或開水沖泡代茶飲服。
中醫傳統醫籍里統稱甲狀腺疾病為“癭病”,認為這類疾病的發生,由於人體飲食失節、情志內傷等,造成陰陽失調、氣血失平,氣滯、血瘀、痰凝於頸項,形成甲狀腺腫大,並出現相關的臨床症狀,這其中包括有“氣癭(結節性甲狀腺腫)、肉癭(甲狀腺瘤)、石癭(甲狀腺癌)等,雖然在中醫傳統著作里沒有橋本氏病的具體名稱,但在有關其它甲狀腺疾病的治療中,敘述了不少這種疾病的臨床治驗。現代中醫學認為,橋本氏病的中醫特點是虛實夾雜,病之根本是正氣內虛,而外有癭腫,結合西醫免疫學觀點,因此屬難治之病。治療上可根據病人的具體情況,分別採取標本兼治之法,補益正氣、疏肝解郁、活血化痰、消癭散結,達到提高自身免疫能力,緩解不適症狀和消除腫大的甲狀腺的目的,此外還可以配合甲狀腺局部外用化瘀散結的軟膏,以提高治療效果。
疾病分類
喬本氏甲狀腺炎可分為八種類型:喬本甲亢:患者有典型甲亢症狀及陽性實驗室檢查結果,甲亢與喬本病可同時存在或先後發生,相互並存,相互轉化。
假性甲亢:少數可有甲亢的症狀,但甲狀腺功能檢查無甲亢證據,TGAb、TMAb陽性。
突眼型:眼球突出,甲功可正常,亢進或減退。
類亞急性甲狀腺炎型:發病較急,甲狀腺腫痛,伴發熱,血沉加快,但攝131碘率正常或增高,甲狀腺抗體滴度陽性。
青少年型:占青少年甲狀腺腫約40%,甲狀腺功能正常,抗體滴度較低。
纖維化型:病程較長,可出現甲狀腺廣泛或部分纖維化,甲狀腺萎縮,甲狀腺功能減退。
伴甲狀腺腺瘤或癌:常為孤立性結節,TGAb、TMAb滴度較高
伴發其它自身免疫性疾病:略
檢查項目
實驗室檢查:1.甲狀腺功能測定血清T3、T4、FT3、FT4一般正常或偏低,即使有甲亢症狀的患者,T3、T4水平也常呈正常水平。
2.血清TSH濃度測定血清TSH水平可反應病人的代謝狀態,一般甲狀腺功能正常者TSH正常,甲減時則升高。但有些血清T3、T4正常病人的TSH也可升高,可能是由於甲狀腺功能不全而出現代償性TSH升高,以維持正常甲狀腺功能,當TSH高於正常兩倍時應高度懷疑CLT。關於亞臨床型甲減的報導越來越多,診斷亞臨床甲減的指標是TSH水平升高。有報導經過20年隨訪觀察發現,亞臨床型甲減的CLT女性有55%可發展成為臨床型甲減。最初甲狀腺抗體陽性者,進展為甲減的速度為每年2.6%(33%),最初TSH升高者進展為甲減的速度為每年2.1%(27%)。另有報導認為,如CLT伴有亞臨床型甲減,而TSH>20nU/ml時,每年有25%可進展到臨床型甲減,而TSH輕度升高者多可恢復正常。
3.131I吸收率檢查可低於正常,也可高於正常,多數患者在正常水平。
4.抗甲狀腺抗體測定抗甲狀腺球蛋白抗體(TGAb)和抗甲狀腺微粒體抗體(TMAb)測定有助於診斷CLT,已證明TPO(過氧化物酶)是過去認為的TMAb的抗原,能固定補體,有“細胞毒”作用,並證實TPOAb通過激活補體、抗體依賴細胞介導的細胞毒作用和致敏T細胞殺傷作用等機制引起甲狀腺濾泡細胞的損傷。TPO-Ab可直接與TPO結合,抑制TPO的活性。而TPO是甲狀腺素合成過程中的關鍵酶。TPOAb已取代TMAb用於CLT的診斷,TGAb和TPOAb聯合測定陽性率可達90%以上。就單項檢測來說,TPOAb測定在診斷CLT方面優於TGAb。據文獻報導,80%的CLT患者測定TGAb為陽性,而97%的患者測定TPOAb為陽性。但也有報導CLT患者的TGAb和TPOAb的陽性率低於50%,廣州中山大學第一附屬醫院總結了經手術後病理檢查證實的CLT335例,其中僅有近一半的病例TGAb和TPOAb呈陽性。
5.過氯酸鉀排泌試驗陽性,碘釋放率>10%。
6.細胞學檢查細針穿刺抽吸細胞學檢查(FNAC)和組織冰凍切片組織學檢查對於確診CLT有決定性的作用,CLT在鏡下可呈瀰漫性實質萎縮,淋巴細胞浸潤及纖維化,甲狀腺細胞略增大呈嗜酸性染色,即Hurthle細胞。
7.其他檢查血沉增快,絮狀試驗陽性,γ球蛋白IgG升高,血β脂蛋白升高,淋巴細胞數增多。
B超檢查:
聲像表現為:
(1)甲狀腺兩葉瀰漫性腫大,一般為對稱性,也可一側腫大為主。峽部增厚明顯
(2)表面凹凸不平,形成結節狀表面,形態僵硬,邊緣變鈍,探頭壓觸有硬物感。
(3)腺體內為不均勻低回聲,見可疑結節樣回聲,但邊界不清,不能在多切面上重複,有時僅表現為局部回聲減低。有的可見細線樣強回聲形成不規則的網路樣改變。
(4)內部可有小的囊性變。
2.彩色都卜勒聲像表現甲狀腺內血流較豐富,有時幾乎呈火海征,甲狀腺上動脈流速偏高、內徑增粗,但動脈流速和阻力指數明顯低於甲亢,且頻頻寬,舒張期波幅增高,又無甲亢症狀,可相鑑別。
3.甲狀腺核素掃描顯示甲狀腺增大但攝碘減少,分布不均,如有較大結節狀可呈冷結節表現。
4.正電子發射計算機顯像系統(Positronemissiontomography,PET)利用18-氟-脫氧葡萄糖(Fluorine-18-fluorodeoxyglucose,18F-FDG)進行PET檢查,無創性檢查組織葡萄糖代謝狀況,可用於診斷各種腫瘤。甲狀腺檢查中瀰漫性18F-FDG吸收可提示甲狀腺炎,甲狀腺的淋巴組織系統的活化可能是導致18F-FDG吸收的原因,但應注意與甲狀腺癌鑑別,因為18F-FDG/PET鑑別甲狀腺惡性腫瘤和CLT還比較困難,應結合臨床其他檢查來鑑別。
體檢發現
甲狀腺呈瀰漫性或局限性腫大,質地較硬,且有彈性感,邊界清楚,無觸痛,表面光滑,部分甲狀腺可呈結節狀,頸部淋巴結不腫大,部分可有四肢粘液性水腫。輔助檢查
(1)早期甲狀腺功能可正常,橋本甲亢者甲功輕度升高,隨著病程進展,T3、T4可下降,TSH升高,TMAb、TGAb陽性。(2)甲狀腺放射性核素顯像有不規則濃集或稀疏區,少數表現為"冷結節".(3)過氯酸鉀釋放試驗陽性.(4)血清丙種球蛋白增高,白蛋白下降。(5)甲狀腺穿刺示有大量淋巴細胞浸潤。四、鑑別診斷:
應與其他原因引起的甲狀腺腫、甲狀腺炎芎鑑別。
診斷
目前對CLT的診斷標準尚未統一,1975年Fisher提出5項指標診斷方案:1.甲狀腺瀰漫性腫大,質堅韌,表面不平或有結節;
2.TGAb、TMAb陽性;
3.血TSH升高;
4.甲狀腺掃描有不規則濃聚或稀疏;
5.過氯酸鉀排泌試驗陽性。
5項中有2項者可擬診為CLT,具有4項者可確診。一般在臨床中只要具有典型CLT臨床表現(中年女性,甲狀腺輕度腫大,質地韌),血清TGAb、TPOAb陽性即可臨床診斷為CLT。對臨床表現不典型者,需要有高滴度的抗甲狀腺抗體測定方能診斷。對這些患者如查血清TGAb、TPOAb為顯著陽性,應給予必要的影像學檢查協診,如合併甲狀腺功能減退症,對診斷十分有利。必要時應以FNAC或冰凍切片組織學檢查確診。
診斷要點
1.中年女性,甲狀腺瀰漫性腫大,質地堅韌,不論甲狀腺功能如何均應考慮本病。2.血清TGA、TMA滴度明顯升高(>50%),可基本確診。
3.臨床表現不典型者,需抗體滴度連續二次>=60%,同時有甲亢表現者需抗體滴度>=60持續半年以上。
4.本病需與甲狀腺癌鑑別,後者抗體陰性。文獻報導本病中甲狀腺癌的發生率為5%-17%。
鑑別診斷
1.結節性甲狀腺腫少數CLT患者可出現甲狀腺結節樣變,甚至多個結節產生。但結節性甲狀腺腫患者的甲狀腺自身抗體滴度減低或正常,甲狀腺功能通常正常,臨床少見甲減。
2.Graves病
腫大的甲狀腺質地通常較軟,抗甲狀腺抗體滴度較低,但也有滴度高者,二者較難區別,如果血清TRAb陽性,或伴有甲狀腺相關性眼病,或伴有脛前黏液性水腫,對診斷Graves病十分有利,必要時可行細針穿刺細胞學檢查。
3.甲狀腺惡性腫瘤
CLT可合併甲狀腺惡性腫瘤,如甲狀腺乳頭狀癌和淋巴瘤。CLT出現結節樣變時,如結節孤立、質地較硬時,難與甲狀腺癌鑑別,應檢測抗甲狀腺抗體,甲狀腺癌病例的抗體滴度一般正常,甲狀腺功能也正常。如臨床難以診斷,應作FNAC或手術切除活檢以明確診斷。
4.慢性侵襲性纖維性甲狀腺炎
又稱為木樣甲狀腺炎。病變常超出甲狀腺範圍,侵襲周圍組織,產生鄰近器官的壓迫症狀,如吞咽困難,呼吸困難、聲嘶等。甲狀腺輪廓可正常,質硬如石,不痛,與皮膚黏連,不隨吞咽活動,周圍淋巴結不大。甲狀腺功能通常正常,甲狀腺組織完全被纖維組織取代後可出現甲減,並伴有其他部位纖維化,抗甲狀腺抗體滴度降低或正常。可行細針穿刺活檢和甲狀腺組織活檢。
注意事項
1、少食多餐,不能暴飲暴食。忌辛辣、菸酒。2、補充充足的水分,每天飲水2500ml左右,忌咖啡、濃茶等興奮性飲料。
3、適當控制高纖維素食物,尤其腹瀉時。
4、注意營養成分的合理搭配。
5、禁食海帶、海魚、海蟄皮等含碘高的食物。由於碘在空氣中或受熱後極易揮發,故只需將碘鹽放在空氣中或稍加熱即可使用。
6、進食含鉀、鈣豐富的食物。
7、病情減輕後適當控制飲食。
食物營養
1、穀物類:碳水化合物和B族維生素2、肉類及製品:優質蛋白質、脂肪、B族維生素
3、奶及製品:除纖維素外的各種營養成分
4、蛋及製品:優質蛋白質、高蛋氨酸
5、豆類及製品:優質蛋白質、低脂肪
6、蔬菜、水果:維生素豐富。
危害
橋本氏甲狀腺炎又稱慢性淋巴細胞性甲狀腺炎,此病初期以甲亢或瀰漫性甲狀腺腫大主,儘管該病不會馬上造成生命危險,但是如果不進行積極的治療,一般都會發展成為甲減而導致終身服激素。
國內知名甲狀腺疾病治療專家賈春寶博士指出:甲減會導致人體整新陳代謝放慢,使人長期處於亞健康狀況。而對於一些育齡期的女性,懷孕期間應該特別注意甲狀腺激素的平衡,定期到醫院進行檢查,以免影響胎兒的發育。
橋本氏甲狀腺炎與甲狀腺癌兩者之間的關係尚存有爭論。目前已有報告顯示,慢性淋巴性甲狀腺炎導致癌發生率為12%,有時兩者相混一起,在癌組織附近有灶性甲狀腺炎病變。Woo1swan等認為慢性淋巴細胞性甲狀腺炎確實存在微小癌。最近廣州中山醫院對27例慢性淋巴細胞性甲狀腺炎檢查中發現微小癌、惡性淋巴瘤和乳頭狀癌各1例,其惡性腫瘤發生率為11.1%。所以橋本氏甲狀腺炎與癌變有非常大的關係。
預防
慢性甲狀腺炎患者在攝入大量碘劑後,甲狀腺容易變硬,容易誤診甲狀腺腫瘤,有些患者容易發生亞臨床甲減,亞臨床甲減患者攝入大劑量碘劑容易進展到臨床甲減,對慢性甲狀腺炎患者儘量避免大劑量碘劑攝入。