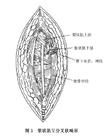
 梨狀肌症候群
梨狀肌症候群梨狀肌症候群是因梨狀肌炎症刺激坐骨神經所致的臀腿痛,均有臀部梨狀肌投影區明顯壓痛點,並坐骨神經沿線的放散痛、麻木感,中醫屬痹證,乃氣滯血瘀,不通則痛。坐骨神經盆腔出口狹窄症與梨狀肌症候群是發生在坐骨神經自骶叢神經分開後,在走經骨纖維管道離開骨盆達臀部之前因局部病變所引起的嵌壓綜合徵。前者病變主要位於盆腔出口周圍,而後者主要是梨狀肌本身病變所致。
病因
與坐骨神經盆腔出口狹窄症相似,實際上,亦可將其視為坐骨神經盆腔出口狹窄症的原因之一。本病早期的病理改變,多系局部外傷後(以極度外展外鏇的急性扭傷為多見,次為突然由蹲位站起時)的創傷性反應,輕者表現為梨狀肌肌纖維的水腫、滲出和毛細血管擴張,重者梨狀肌可出現痙攣、出血和腫脹。如損傷輕微,或及時予以有效的治療,一般可恢復到正常狀態。但如損傷過重,或是反覆多次損傷。再加之其他致病因素如寒冷、潮濕等,則使此病理過程持續發展,形成慢性過程並出現一系列繼發性改變。
發病機制
真正因梨狀肌本身肥厚或瘢痕組織壓迫坐骨神經乾者少見,多系因攣縮的梨狀肌構成坐骨神經盆腔出口狹窄,以至坐骨神經等被嵌於此狹窄出口之中而引起症狀其發病機制實質上與坐骨神經盆腔出口狹窄症相一致,因此亦出現相似的繼發性改變,包括局部靜脈怒張、動脈壁增厚及其他所見。
症狀
 梨狀肌症候群
梨狀肌症候群臨床表現:
1.坐骨神經受損症狀 主要表現為乾性受累的特徵,即沿坐骨神經的放射痛及其所支配區的運動(股後、小腿前後以及足部諸肌群)、感覺(小腿外側、足底和足前部)和反射(跟腱反射和跖反射)障礙等。病程較長者,可出現小腿肌萎縮甚至足下垂等症狀
2.壓痛點 以坐骨神經盆腔出口部體表投影位置壓痛最劇(環跳處)且沿神經乾走行向下放射。此外,尚可發現約半數病例於脛點或腓點處有壓痛現象。梨狀肌症候群時,其壓痛點略高於前者1~2cm。
3.下肢鏇轉試驗 肢體內鏇使梨狀肌及上孖肌、閉孔內肌和下孖肌等處於緊張狀態,以至加重出口處狹窄,可誘發坐骨神經症狀。除沿坐骨神經走行的放射痛外,還有小腿外側達足底部麻木感。但單純梨狀肌症候群者,則為外鏇時誘發症狀,此主要由於當攣縮、瘢痕化的梨狀肌收縮,下肢外鏇時,促使出口處狹窄之故。
4.直腿抬高試驗 一般均為陽性,其疼痛程度介於根性痛和叢性痛之間。此試驗並非特異性的。
5.組織液壓測定 約超過正常值(1.33kPa,10mmHg)的1倍以上,高於正常值50%即屬異常。這一測定主要用於某些診斷困難者。
併發症:
病程較長者,可並發足下垂。
診斷:
1.病史 約半數以上病例既往有重手法推拿史或外傷風寒史。
2.臨床症狀 主要表現為坐骨神經乾性痛,壓痛點位於坐骨神經出口處,而非椎旁。屈頸試驗陽性,下肢鏇轉試驗90%以上為陽性。
3.X線平片 多無陽性所見。
4.組織液壓測定 坐骨神經出口周圍壓力測試高於健側的50%以上即有診斷意義。
5.其他 可酌情行肌電圖、神經傳導速度等測試。
鑑別診斷:
1.腰椎椎管狹窄症 具有間歇性跛行有主訴多而體徵少、腰椎後伸受限及壓痛三大特點,坐骨神經盆腔出口處無明顯壓痛。
2.腰椎間盤脫出症 有典型的下肢放射痛但屬神經根性痛其所引起的症狀不同於坐骨神經乾性痛症狀,且腰部症狀較明顯對個別難以鑑別者,可進一步做組織液壓測定或脊髓造影。
3.腰椎椎管內腫瘤 持續性疼痛,尤以夜間為劇,並有與受壓神經根相應的症狀與體徵,且發病早期往往出現膀胱直腸症狀。對個別難以鑑別者,可行MRI、CT檢查,或選用副作用較小的造影劑如碘海醇(omnipaque)、甲泛葡胺(amipaque)或氧氣等行脊髓造影檢查。
4.盆腔疾患 以女性多見盆腔疾患所引起的骶叢神經受壓除了坐骨神經受刺激並出現症狀與體徵外,臀上神經、股神經、閉孔神經股外側皮神經及陰部內神經等也可同時被波及。因此,症狀更廣泛,與骶叢神經分布相一致,一般不難區別。
5.其他 尚應與風濕症、局部肌纖維組織炎、髖部傷患、癔症和局部腫瘤等區別。尤其是腫瘤易因X線片顯示佳而貽誤診斷。因此,對疑診者,應於清潔灌腸後攝片,以除外病變。
治療
 梨狀肌症候群
梨狀肌症候群1.治療原則 應選擇非手術治療,無效者方行手術治療。
(1)非手術療法:
①消除致病因素:諸如長期坐位,腰骶部受寒、受潮,重手法推拿和臀部外傷等均應避免。
②防治組織粘連:用胎盤組織液2ml,1次/d,30次為一療程,效果較好,且無副作用;α-糜蛋白酶作用較強,但有致出血傾向,使用時應注意,一般每次5mg加等滲氯化鈉注射液5ml肌注,每隔4~5天1次。
③補充神經滋養劑:主要為維生素B1、B6、B12等。
④其他:如理療中草藥外敷複方丹參注射液等。對急性發作者,除絕對臥床休息外,可口服氫氯噻嗪(雙氫克尿噻25mg,3次/d,3~5天)等利尿藥物,以消除局部水腫約半數以上病例可奏效。
(2)手術療法:對上述療法無效或症狀較嚴重需早日施術者可行梨狀肌切斷(除)術。
2.梨狀肌切斷(除)術
(1)病例選擇:
①診斷明確經非手術療法治療無效者。
②不能除外坐骨神經盆腔出口狹窄症者亦可手術並在術中加以確診。
③與坐骨神經盆腔出口狹窄症相似,應除外椎管內、盆腔及鄰近組織的病變(包括腫瘤)
(2)麻醉與體位:以硬膜外麻醉或蛛網下腔阻滯為宜,俯臥位,患側墊高。
(3)術式:基本操作與坐骨神經盆腔出口狹窄症類同,惟注意以下幾點。
①切口:與坐骨神經盆腔出口狹窄症基本相似,一般8~10cm即可。
②顯露坐骨神經:如局部無粘連現象,則勿需將其松解、游離,以防引起誤傷。
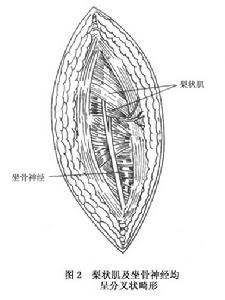
③探查梨狀肌:正常狀態的梨狀肌外觀呈鮮紅色肌纖維及其筋膜清晰可見,觸之感彈力樣柔軟針刺之,肌纖維收縮正常。如該肌出現病變則以肌組織纖維化為多見,部分或大部梨狀肌被瘢痕組織所取代,其表面失去光澤,呈蒼白色攣縮狀,並對其後方的坐骨神經構成壓迫。觸之,為彈力樣硬或呈條索狀,針刺之,其收縮力較差。可同時伴有坐骨神經盆腔出口處粘連性病變。
④切斷或切除病變的梨狀肌:先用神經拉鉤將坐骨神經牽開,將病變的梨狀肌於瘢痕化處切除以消除對坐骨神經的嵌壓,之後再將已纖維化的梨狀肌逐段切除。在操作過程中應注意止血,切勿傷及其上、下方的臀上及臀下血管與神經亦勿傷及坐骨神經及其滋養血管。對伴有出口狹窄及其他病變者,應按坐骨神經盆腔出口狹窄症方法處理對梨狀肌異常型者,則需視肌束與脛神經及腓總神經兩者的關係不同而剪斷或切除相應的肌束。
⑤閉合切口:術畢,以冰鹽水反覆沖洗局部,而後依序縫合諸層。為減少局部粘連,坐骨神經周圍切勿放置吸收性明膠海綿,臀大肌縫合亦勿過密,一般2~3針可。
(4)術後:術後次日可開始下肢活動及抬舉訓練,拆線後逐漸開始正常活動。為防止再粘連形成,可輔以藥物療法並清除誘發因素。
