概述
慢性淋巴細胞性甲狀腺炎(chroniclymphocyticthyroid
 小兒慢性淋巴細胞性甲狀腺炎
小兒慢性淋巴細胞性甲狀腺炎病因
(一)發病原因
CLT的病因尚不清楚,由於有家族聚集現象,常在同一家族的幾代人中發生,並常合併其他的自身免疫性疾病,如惡性貧血,糖尿病,腎上腺功能不全等,故認為CLT是環境因素和遺傳因素共同作用的結果,環境因素的影響主要包括感染和膳食中的碘化物,近年來,較多的研究表明,易感基因在發病中起一定作用。
1.遺傳因素CLT由遺傳因素與非遺傳因子相互作用而產生已成為人們的共識,甲狀腺自身抗體的產生與常染色體顯性遺傳有關,在歐洲及北美,CLT患者中HLA-B8及DR3,DR5多見,而日本人則以HLA-B35多見,徐春等用PCR-SSCP檢測30例漢族CLT患者的HLA-DQA1及DQB1位點的等位基因多態性,發現DQA1-0301的頻率明顯高於正常對照,推測可能是中國人發病的易感基因,美國一個研究機構對56個患自身免疫性甲狀腺疾病的高加索人家庭的基因進行了分析,鑑定出6個與自身免疫性甲狀腺疾病相關的基因,其中,位於第6號染色體上的AITD-1基因與Graves病和CLT有關;位於第13號染色體上的CLT-1及第12號染色體上的CLT-2與CLT的發病有關,此後,他們採用全基因組篩選法研究了一個共有27位家庭成員的美籍華人家庭,發現D1IS4191和D9S175與CLT有關,因而認為不同種族之間存在對CLT的不同基因易感性,Tomer等的研究則顯示,決定甲狀腺自身抗體產生的一個重要基因位於染色體2q33上,激活途徑中必不可少的協同刺激因子CTLA-4基因極有可能就是染色體2q33上的甲狀腺抗體基因。
2.免疫學因素免疫學因素導致甲狀腺受損的機制還不完全清楚,目前多傾向於以下幾種機制:
(1)先天性免疫監視缺陷:導致器官特異的抑制性T淋巴細胞數量和質量異常,T淋巴細胞可直接攻擊甲狀腺濾泡細胞。
(2)體液免疫介導的自身免疫機制:HK細胞可在抗甲狀腺抗體協同下攻擊甲狀腺濾泡細胞,當抗原抗體結合時,其複合物存在於靶細胞靶面,激活的HK細胞與抗體的Fc片段起反應,而殺傷靶細胞,這種抗體依賴性HK細胞所參與的細胞毒性反應,在CLT中是被甲狀腺球蛋白—甲狀腺球蛋白抗體複合物所激活,具有特異的細胞毒性而殺死甲狀腺濾泡細胞,此外,TPOAb本身就在甲狀腺組織中發揮細胞毒作用。
(3)與補體結合的抗甲狀腺抗體對濾泡細胞的溶解作用。
(4)先有淋巴細胞介導毒性,抗甲狀腺抗體對其起觸發和啟動作用。
(5)CLT患者常同時伴隨其他自身免疫性疾病,如惡性貧血,系統性紅斑狼瘡,類風濕性關節炎,Ⅰ型糖尿病,慢性活動性肝炎等,也證明自身免疫因素的存在。
3.環境因素感染和膳食中的碘化物是CLT發生的兩個主要環境因素,Wenzel等用westernblotting研究CLT患者血清中抗Yersinia細菌抗體時發現,這種抗體出現的頻數明顯高於非自身免疫性甲狀腺疾病患者與正常對照組,說明小腸和結腸感染Yersinia細菌與CLT的發生有關。
在碘缺乏地區或富含碘的地區,CLT的發病率均上升,說明碘在CLT發病中有重要作用,過量時,遺傳易感的動物可發生甲狀腺炎,但如碘在甲狀腺內不耗竭,可阻止發展成嚴重的甲狀腺炎,其機制尚未闡明,Rose等發現,飲食中添加碘,CLT的甲狀腺損害明顯加重,CLT發生率增加,甲狀腺球蛋白碘化後,CLT中T細胞增殖,主要的致病抗原-Tg自身抗原效力增加,全身免疫反應加重,可導致CLT。
4.細胞凋亡近年來的研究發現,CLT患者的甲狀腺細胞的促凋亡蛋白-Fas表達增加,表明CLT與細胞凋亡有關,Fas蛋白又稱作AOP-1或CD95,是Ⅰ型膜蛋白,屬於神經生長因子(nervegrowthfactor,NGF),腫瘤壞死因子(tumornecrosisfactor,TNF)家族,由淋巴細胞表達,人的Fas基因位於第10對染色體上,Fas-L蛋白是Fas的配體,為Ⅱ型跨膜蛋白,屬於TNF家族,Fas-L在激活的T細胞和NK細胞中大量表達,Fas-L與Fas的結合可以啟動細胞內一系列信號傳導系統而導致細胞死亡,Fas途徑是CD8介導的細胞毒性的主要機制,有研究表明CLT時的甲狀腺細胞破壞與Fas誘導的細胞凋亡有關,細胞毒性T細胞表達Fas和FasL介導的甲狀腺細胞凋亡,可能是CLT甲狀腺細胞破壞的啟動因素之一,Hammoned等的研究發現,CLT甲狀腺內的細胞凋亡程度和凋亡核較Graves病,多發性結節性甲狀腺腫和正常甲狀腺組織顯著增加,同時,CLT甲狀腺細胞及腺體內浸潤的淋巴細胞表達Fas增強,而Graves病,多發性結節性甲狀腺腫和正常甲狀腺組織無此表現,Dong(2002)等也在21例CLT患者中,發現38.1%的患者有Fas基因突變,除1例外,其他的Fas基因異常均為移碼變異,基因突變導致了細胞質內與凋亡細胞傳導有關的一個區域功能喪失,雖然目前關於Fas和FasL在CLT中的作用仍存在許多爭議,但它們存在於甲狀腺中並且有功能已得到承認。
5.胎兒微嵌合現象胎兒微嵌合現象是指胎兒的原始細胞移位到母體的組織中,現認為可能與自身免疫性疾病有關,Davis(1999)提出胎兒微嵌合現象可能是CLT的潛在發病因素之一,Klintschar等用PCR技術發現17名CLT患者中有8名有胎兒微嵌合現象,而對照組的25名結節性甲狀腺腫患者中只有1名有此現象。
6.甲狀腺腫瘤一般認為,CLT可伴發非霍奇金惡性淋巴瘤,近年許多文獻報導原發性甲狀腺淋巴瘤與CLT關係密切,一個重要原因是由於甲狀腺組織中有大量淋巴細胞浸潤,CLT和甲狀腺乳頭狀癌的關係也有較多報導,Powell等發現,在95%的CLT和80%的甲狀腺乳頭狀癌患者中,可檢測到RET/PTC酪氨酸激酶融合基因和蛋白的表達,說明這兩種疾病可能有共同的發病機制。
(二)發病機制
1.病理變化
(1)肉眼觀:典型病例雙側甲狀腺瀰漫性腫大,有些病例表現為一葉腺體增大明顯,腺體增大約為正常的2~5倍,表面光滑或細結節狀,包膜完整,增厚,與周圍組織少有粘連,切面略隆起,質韌如橡皮,呈明顯或不明顯的分葉狀,灰白或灰黃色,由於膠質含量較少而缺乏光澤,類似增生的淋巴結,無出血,鈣化或壞死,中後期因廣泛纖維化可呈結節狀,質地堅硬,部分病例與周圍組織粘連。
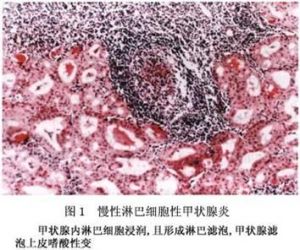
(2)鏡檢:主要的組織學特點為甲狀腺濾泡破壞,萎縮,腔中膠質含量減少,濾泡上皮嗜酸性變(圖1)和間質內淋巴細胞,漿細胞浸潤,並有突出生髮中心的淋巴濾泡形成和不同程度的纖維化。
淋巴細胞的浸潤分布於小葉內,濾泡間及小葉周邊較多,小葉間較少,濾泡間的淋巴細胞常形成具有生髮中心的淋巴濾泡或瀰漫分布,淋巴濾泡主要由小淋巴細胞和生髮中心各級轉化的淋巴細胞組成,而瀰漫分布的淋巴細胞主要圍繞著退變的上皮,有時見到少量淋巴細胞侵入到濾泡內,分布於上皮細胞與基底膜之間,甚至侵入到濾泡腔內,除有小淋巴細胞外,還可見多少不等的漿細胞,組織細胞,免疫母細胞和多核巨細胞,淋巴組織與甲狀腺組織的比例不等,一般在1/3左右。
甲狀腺濾泡萎縮,濾泡腔內含少量膠質或不含膠質,上皮細胞變性和破壞,基底膜崩解,有些濾泡類膠質減少或缺如,上皮細胞增大,柱狀或立方形,胞漿豐富,嗜酸性,細顆粒狀,細胞核深染,大小不等,退行性變而畸形,這種嗜酸性細胞稱為許特萊細胞(Hürthlecell),濾泡上皮細胞的嗜酸性變是本病的組織學特點,但對嗜酸性變的形成,功能和意義認識不一,組織學上可見濾泡上皮細胞的代償增生與嗜酸性變存在過渡形式,電鏡下胞漿內線粒體增多,免疫組化證明胞漿內合成甲狀腺球蛋白的酶活性增強,表明嗜酸性變可能由增生的濾泡上皮細胞逐漸演變而成,這種細胞並非橋本甲狀腺炎的特有徵象,其他甲狀腺疾病,如甲狀腺萎縮,多結節性甲狀腺腫及甲狀腺腫瘤也可見到,青少年患者細胞嗜酸性變和淋巴濾泡不明顯,偶有巨噬細胞及異物巨細胞在濾泡內,偶爾也可見被覆鱗狀上皮的囊腫,周圍常有大量淋巴細胞浸潤,其形態與鰓裂囊腫非常相似。
2.組織學類型根據病變中淋巴細胞浸潤與纖維組織增生比例的不同,可分為三種類型:
(1)淋巴樣型:以淋巴細胞浸潤為主,纖維組織增生不明顯,特點為廣泛淋巴細胞取代甲狀腺實質,僅有少數濾泡殘留,退行性變的甲狀腺濾泡也比較少,故甲狀腺的體積多較大而軟,亦表現為甲狀腺功能障礙,此型兒童和青年人多見。
(2)纖維型:結締組織增生為主,由緻密結締組織廣泛取代甲狀腺實質,纖維組織繼發玻璃樣變,淋巴細胞浸潤不明顯,濾泡萎縮或鱗化,此型占所有病例的12.5%,此型主要發生於中年人,有甲狀腺功能低下的症狀。
(3)纖維-淋巴樣型:淋巴組織與結締組織均增生,典型的橋本甲狀腺炎鏡下呈彌散性改變,但也有表現為明顯結節狀生長的病例,結節狀的上皮性成分呈增生性改變,橋本甲狀腺炎的另一種形態改變是完全由嗜酸性細胞組成的一個或多個明顯的增生結節,嗜酸性細胞形成濾泡或呈實性排列。
3.電鏡嗜酸性細胞質內充滿線粒體和溶酶體,嗜酸性細胞不能分泌T3,T4或甲狀腺球蛋白,濾泡腔內膠質明顯減少而紅染,間質可呈不同程度的纖維化,可出現濾泡細胞的鱗狀化生,這種現象在纖維型中尤為明顯。
4.免疫組織化學橋本甲狀腺炎濾泡細胞的角蛋白尤其是高分子量角蛋白,S-100蛋白,HLA-DR以及N-乙醯-α-D半乳糖胺的免疫組化陽性程度較正常細胞高。
症狀
小兒慢性淋巴細胞性甲狀腺炎的症狀:
甲狀腺腫大結節甲狀腺功能低下甲狀腺機能亢進突眼症
多為緩慢發病,無特殊感覺,常因甲狀腺腫大而就診,病初期甲狀腺常不同程度的呈瀰漫性腫大,多右葉大於左葉,表面光滑,質地柔軟,無結節,隨病程延長甲狀腺腫大明顯,伴有結節,質地中等硬度或堅硬,無壓痛,甲狀腺功能正常,8%可引致甲亢,約60%病人出現甲低的症狀,因濾泡上皮高度變性和纖維化而導致永久性甲低。
慢性淋巴性甲狀腺炎,常常發生在其他自身免疫性疾病中,作為該病的一部分,稱為自身免疫多腺體綜合徵,Carpente報導自身免疫性甲狀腺疾病(CLT.Grave自發性黏液性水腫)合併Addison病和胰島素依賴性糖尿病(IDDM),並指出這些受侵腺體,均有淋巴細胞浸潤,常見於女性,女∶男之比約為2∶1,而Danmak研究提出這些病人與HLA-Bg(A1)型有關,在兒科中最常見的多腺體綜合徵為IDDM合併有自身免疫性甲狀腺疾病,最常見為合併CLT甲狀腺腫,甲狀腺功能正常,甲狀腺抗體陽性,對這類病人定期測定甲狀腺功能和血中抗體水平極為重要。
也有報導自身免疫性甲狀腺疾病伴惡性貧血和Cetrophie消化道炎症,Florida近來報導了88例成人甲狀腺腫和甲狀腺炎病人,發現血清中消化道壁細胞抗體為14%,均有惡性貧血,也有些患者自身免疫性甲狀腺疾病患者伴有部分或全部脫髮者。
飲食保健
多注意生活細節,多吃一些有營養的食物。
預防
該病為自體免疫性疾病,近來利用各種檢查手段,已能早期診斷,關鍵是臨床醫生應提高對此病的認識,減少誤診,漏診,以及時正確治療,防止不必要的手術,或發生併發症。
治療
(一)治療
目前治療方法均為對證治療而非病因治療。
1、對只有甲狀腺輕度腫大,無甲低症狀及壓迫症狀、甲狀腺功能正常者,可不用藥物治療,應定期複查。
2、如發生甲低者兩次測血TSH增高則必須投用甲狀腺粉(片)治療,仍從少量開始,對3歲以上小兒藥量不需增加太快,如果開始足量治療往往造成甲亢。亦不應擅自停藥,應根據複查甲狀腺功能情況進行調整。臨床甲狀腺功能低下症狀消失及甲狀腺功能正常,可用維持量。目前,不主張用皮質醇製劑。伴有21-三體綜合徵和自身免疫性多腺體綜合徵,特別是胰島素依賴型糖尿病,病人血中甲狀腺抗體滴定度隨CLT病情發展而增高。
3、出現甲亢症狀而T3、T4正常者,予對症治療,可口服普萘洛爾(心得安)10mg/次,3~4次/d,和短期套用解痛劑以減慢心率;
4、血T3、T4增高時應予抗甲狀腺藥物治療,但他巴唑用量宜小,療程宜短,約1~1.5年,定期查甲狀腺功能以早期發現甲低的可能,且不宜行手術或使用131I治療;多數並發甲低,應予甲狀腺片,每日40~80mg,或優甲樂(L-T4)50~100μg,療程2年。久治不愈者應B超檢查甲狀腺,出現萎縮者應終身治療。
5、在甲狀腺腫大明顯,壓迫症狀顯著,病情進展迅速的患者,可考慮使用腎上腺皮質激素,以期在短期內獲得較好的療效,可用強的松每日30mg,獲效後即可遞減,一般用藥期為1~2個月,病情穩定後用甲狀腺片維持。
(二)預後
本病病程變化不一,較難預測遠期結果。因此,無論治療與否,所有患兒均應定期(6~12個月)隨訪。
檢查
小兒慢性淋巴細胞性甲狀腺炎檢查項目:
抗甲狀腺抗體抗甲狀腺球蛋白抗體抗甲狀腺微粒體抗體淋巴細胞數三碘甲狀腺原氨酸(T3)
1.甲狀腺功能測定血清T3,T4,FT3,FT4一般正常或偏低,即使有甲亢症狀的患者,T3,T4水平也常呈正常水平。
2.血清TSH濃度測定血清TSH水平可反應病人的代謝狀態,一般甲狀腺功能正常者TSH正常,甲減時則升高,但有些血清T3,T4正常病人的TSH也可升高,可能是由於甲狀腺功能不全而出現代償性TSH升高,以維持正常甲狀腺功能,當TSH高於正常兩倍時應高度懷疑CLT,近年來關於亞臨床型甲減的報導越來越多,診斷亞臨床甲減的指標是TSH水平升高,有報導經過20年隨訪觀察發現,亞臨床型甲減的CLT女性有55%可發展成為臨床型甲減,最初甲狀腺抗體陽性者,進展為甲減的速度為每年2.6%(33%),最初TSH升高者進展為甲減的速度為每年2.1%(27%),另有報導認為,如CLT伴有亞臨床型甲減,而TSH>20nU/ml時,每年有25%可進展到臨床型甲減,而TSH輕度升高者多可恢復正常。
3.131I吸收率檢查可低於正常,也可高於正常,多數患者在正常水平。
4.抗甲狀腺抗體測定抗甲狀腺球蛋白抗體(TGAb)和抗甲狀腺微粒體抗體(TMAb)測定有助於診斷CLT,近年已證明TPO(過氧化物酶)是過去認為的TMAb的抗原,能固定補體,有“細胞毒”作用,並證實TPOAb通過激活補體,抗體依賴細胞介導的細胞毒作用和致敏T細胞殺傷作用等機制引起甲狀腺濾泡細胞的損傷,TPO-Ab可直接與TPO結合,抑制TPO的活性,而TPO是甲狀腺素合成過程中的關鍵酶,TPOAb已取代TMAb用於CLT的診斷,TGAb和TPOAb聯合測定陽性率可達90%以上,就單項檢測來說,TPOAb測定在診斷CLT方面優於TGAb,據文獻報導,80%的CLT患者測定TGAb為陽性,而97%的患者測定TPOAb為陽性,但也有報導CLT患者的TGAb和TPOAb的陽性率低於50%,廣州中山大學第一附屬醫院總結了經手術後病理檢查證實的CLT335例,其中僅有近一半的病例TGAb和TPOAb呈陽性。
5.過氯酸鉀排泌試驗陽性,碘釋放率>10%。
6.細胞學檢查細針穿刺抽吸細胞學檢查(FNAC)和組織冰凍切片組織學檢查對於確診CLT有決定性的作用,CLT在鏡下可呈瀰漫性實質萎縮,淋巴細胞浸潤及纖維化,甲狀腺細胞略增大呈嗜酸性染色,即Hurthle細胞。
7.其他檢查血沉增快,絮狀試驗陽性,γ球蛋白IgG升高,血β脂蛋白升高,淋巴細胞數增多。
8.B超檢查聲像表現為:(1)甲狀腺兩葉瀰漫性腫大,一般為對稱性,也可一側腫大為主,峽部增厚明顯。
(2)表面凹凸不平,形成結節狀表面,形態僵硬,邊緣變鈍,探頭壓觸有硬物感。
(3)腺體內為不均勻低回聲,見可疑結節樣回聲,但邊界不清,不能在多切面上重複,有時僅表現為局部回聲減低,有的可見細線樣強回聲形成不規則的網路樣改變。
(4)內部可有小的囊性變。
9.彩色都卜勒聲像表現甲狀腺內血流較豐富,有時幾乎呈火海征,甲狀腺上動脈流速偏高,內徑增粗,但動脈流速和阻力指數明顯低於甲亢,且頻頻寬,舒張期波幅增高,又無甲亢症狀,可相鑑別。
10.甲狀腺核素掃描顯示甲狀腺增大但攝碘減少,分布不均,如有較大結節狀可呈冷結節表現。
11.正電子發射計算機顯像系統(Positronemissiontomography,PET)利用18-氟-脫氧葡萄糖(Fluorine-18-fluorodeoxyglucose,18F-FDG)進行PET檢查,無創性檢查組織葡萄糖代謝狀況,可用於診斷各種腫瘤,甲狀腺檢查中瀰漫性18F-FDG吸收可提示甲狀腺炎,甲狀腺的淋巴組織系統的活化可能是導致18F-FDG吸收的原因,但應注意與甲狀腺癌鑑別,因為18F-FDG/PET鑑別甲狀腺惡性腫瘤和CLT還比較困難,應結合臨床其他檢查來鑑別。
診斷鑑別
診斷
1.診斷標準目前對CLT的診斷標準尚未統一,1975年Fisher提出5項指標診斷方案,即
①甲狀腺瀰漫性腫大,質堅韌,表面不平或有結節;
②TGAb,TMAb陽性;
③血TSH升高;
④甲狀腺掃描有不規則濃聚或稀疏;
⑤過氯酸鉀排泌試驗陽性,5項中有2項者可擬診為CLT,具有4項者可確診,一般在臨床中只要具有典型CLT臨床表現,血清TGAb,TPOAb陽性即可臨床診斷為CLT,對臨床表現不典型者,需要有高滴度的抗甲狀腺抗體測定方能診斷,對這些患者如查血清TGAb,TPOAb為陽性,應給予必要的影像學檢查協診,並給予甲狀腺素診斷性治療,必要時應以FNAC或冰凍切片組織學檢查確診。
2.不典型表現值得注意的是,CLT的臨床表現往往並不典型,或與其他甲狀腺疾病或自身免疫性疾病合併存在,主要的不典型表現有:
(1)橋本氏甲亢:即Graves病和CLT合併存在,也可相互轉化,患者可有甲亢的臨床表現,高滴度TGAb和TPOAb,可有TSAb陽性,甲狀腺的131I吸收率增高,並且不受T4所抑制,病理學同時有GD和CLT特徵性改變。
(2)突眼型:以浸潤性突眼為主,可伴有甲狀腺腫,甲狀腺功能正常,TGAb,TPOAb陽性,部分病人可測到TSAb(甲狀腺刺激抗體)及致突眼免疫球蛋白。
(3)類亞急性甲狀腺型:臨床表現類似亞急性甲狀腺炎,起病急,甲狀腺增大快及伴疼痛,131I吸收率測定正常,T3,T4正常,TGAb,TPOAb高滴度陽性。
(4)青少年型:CLT約占青少年甲狀腺腫大的40%,青少年型CLT的甲狀腺功能正常,TGAb,TPOAb滴度較低,臨床診斷比較困難,有部分患者甲狀腺腫大較緩慢,稱青少年增生型,甲狀腺組織內缺乏嗜酸細胞,往往無全身及其他局部症狀,出現甲減的患者可影響生長發育。
(5)伴發甲狀腺腫瘤型:常表現為孤立性結節,質硬,TGAb,TPOAb滴度較高,結節可能部分為甲狀腺瘤或甲狀腺癌,周圍部分為CLT,CLT合併甲狀腺癌的發生率為0.5%~26.0%,廣州中山大學第一附屬醫院(1998)報導一組CLT中,13%(9/69)合併甲狀腺癌,Gyory(1999)報導CLT合併腫瘤占11.8%(14/118),故臨床遇到下列情況時,應考慮合併腫瘤的可能,進行FNAC或切除活檢:
①甲狀腺痛明顯,甲狀腺素治療無效;
②甲狀腺素治療後腺體不縮小反而增大;
③甲狀腺腫大伴頸部淋巴結腫大且有壓迫症狀;
④腺體內有單個冷結節,不對稱,質硬。
(6)纖維化型(萎縮型):病程較長的患者,可出現甲狀腺廣泛或部分纖維化,表現為甲狀腺萎縮,質地堅硬,TGAb和TPOAb可因甲狀腺破壞,纖維化而不高,甲狀腺功能亦減退,組織切片顯示與CLT相同,常誤診為原發性甲減或甲狀腺癌,是導致成年人黏液性水腫的主要原因之一。
(7)伴發其他自身免疫性疾病:表現為多發性自身免疫性疾病,如CLT伴Addisons病,糖尿病,惡性貧血,特發性甲狀旁腺功能低下,重症肌無力,系統性紅斑狼瘡等疾病,也有人稱“自身免疫性多腺體衰竭綜合徵”或“多肉芽腫衰竭綜合徵”,如多發性內分泌腺瘤綜合徵Ⅱ型(Addison病,AITD,Ⅰ型糖尿病,性腺功能減退症)的表現之一。
(8)橋本腦病:嚴重而罕見,自1966年報導第1例以來,全球僅有50例左右的病例報導,病因和發病機制不清,臨床表現可為:
①血管炎型:以腦卒中樣發作反覆出現為特徵。
②瀰漫性進展型:可出現意識障礙,精神錯亂,嗜睡或昏迷,腦脊液檢查異常,表現為蛋白含量升高,單核細胞增多,甲狀腺抗體陽性,尤其是TPOAb滴度高,甲狀腺激素水平一般正常或偏低,腦電圖可出現異常,本病治療以皮質激素效果好,甲狀腺素也有較好的療效。
鑑別診斷
主要應與單純性甲狀腺腫和Grave病的鑑別。
對慢性淋巴性甲狀腺炎伴有暫時甲亢症狀與Grave病鑑別在兒科臨床是非常困難的,如有突眼出現應考慮Grave病,最好的鑑別診斷試驗是:吸131I攝取試驗,若吸碘後6h,24h吸碘率低或正常應考慮CLT;若6h和24h吸碘率增聯考慮為Grave病,T3抑制試驗,Grave病不被抑制,血清中存在甲狀腺刺激免疫球蛋白是Grave病特點,為診斷本病較可靠證據。
甲狀腺穿刺活檢對鑑別單純性甲狀腺腫,甲狀腺腫瘤等有一定價值。
併發症
如病程遷延發展,幾年後可出現甲減,表現為甲狀腺萎縮,黏液性水腫,心率緩慢,全身酸痛,乏力,不愛活動,皮膚粗厚等。