手術名稱
逆行膽囊切除術
別名
膽囊切除術逆行法;逆行式膽囊切除術
分類
普通外科/膽道手術/膽囊手術/膽囊切除術
ICD編碼
51.2202
概述
膽囊切除術是膽道外科最常見的手術,大多數情況下手術比較規範,手術後遠期效果也較滿意。然而由於局部解剖結構特點及可能存在變異或病變複雜,手術本身有一定危險性,臨床每可見到由於手術錯誤給病人帶來嚴重後果,因此不應忽視膽囊切除術的各方面細節。
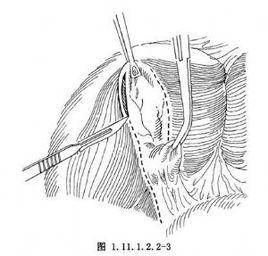
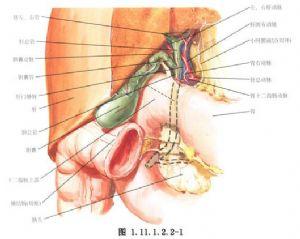
手術相關解剖見圖1.11.1.2.2-1,1.11.1.2.2-2。
 逆行膽囊切除術
逆行膽囊切除術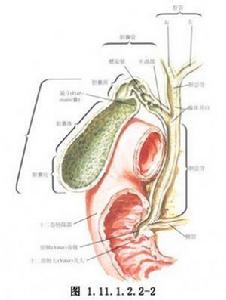 逆行膽囊切除術
逆行膽囊切除術適應症
當有:①急性膽囊炎因其頸部高度充血水腫;②反覆急性發作的慢性膽囊炎形成緻密的纖維性粘連;③萎縮性膽囊炎使Calot三角解剖關係不清;④膽囊頸部有巨大結石嵌頓使膽囊管阻塞變形,甚或結石嵌頓在膽囊頸與膽總管之間使膽囊管消失無法辨清膽囊管與膽總管的確切關係等情況時,難以按順行法先行膽囊動脈、膽囊管的處理,從安全形度出發,避免意外損傷,可採用逆行式膽囊切除,即從膽囊底部開始解剖。
禁忌症
1.不能用膽囊病變解釋的右上腹部慢性疼痛,B超和膽囊造影未發現膽囊異常。
2.梗阻性黃疸病因未明確前不應盲目切除膽囊。
3.嚴重心、肝、腎、肺功能不全或有其他嚴重內科疾病不能耐受膽囊切除者。
術前準備
膽道外科手術前的準備應包括:
1.詳細詢問病史。
2.全面系統的體格檢查。
3.實驗室檢查除常規項目外,應有血清膽紅素、谷丙、穀草轉氨酶(GPT、GOT)、鹼性磷酸酶、血漿蛋白、套用維生素K11前後的凝血酶原時原時間及活動度、HBsAg、甲胎蛋白(AFP)、血清鉀、鈉、氯、肌酐、尿素氮、血糖等項目的測定。
4.心、肺、肝、腎等重要臟器功能的評估。
5.重新系統地檢閱各項影像診斷資料以明確病變部位、性質、範圍,為手術方案的設計提供依據。
6.預防性抗生素的套用。在下列情況下,術前應給予抗生素治療;①急症膽道手術;②老年病人;③嚴重阻塞性黃疸;④術中須探查膽道;⑤膽道的惡性腫瘤;⑥伴有其他感染性疾病或糖尿病者。Kasholm在他的研究中證實,良性膽道病變施行急症手術後,術前預防性抗生素套用與否其術後感染率分別為8.4%和33%,而在擇期性手術病例預防性抗生素套用與否術後感染率無明顯差異;但他指出,隨著年齡的增長,特別是75歲以上者,膽汁細菌培養陽性率有明顯增高。故在所有急症手術、有過急性膽囊炎、胰腺炎或有過黃疸病史以及75歲以上的病人,不論是急症還是擇期手術均應給予預防性抗生素。
7.有伴隨病的膽道手術術前準備
(1)伴有肝功能障礙的膽道疾病:術前應對病人肝功能進行分析和估價,衡量肝臟有無受損的可靠指標有:血漿蛋白、血清轉氨酶、凝血酶原時原時間及活動度、血清膽紅素、有無腹水。目前認為較為安全的術前最低指標為:血漿白蛋白蛋白不低於35g/L(3.5g%),凝血酶原活動度不低於60%;血清膽紅素在170μmol/L(10mg%)以下;無腹水或僅有少量腹水。
這類病人術前準備要點為:給予高蛋白高碳水化合物飲食;有低蛋白血症者輸入白蛋白或血漿;對長期不能進食者給予靜脈營養支持;有腹水的病人限制水、鈉攝入、間斷給予利尿劑,凝血功能不正常者術前給予維生素K11,或間斷輸入新鮮血或多價凝血因子;黃疸特深者術前短期PTCD或鼻膽管引流。
(2)伴有肝硬化的膽道手術前準備:肝硬化增加了膽道手術的危險性,術前應特別注意對肝臟儲備功能及代償能力的評價,包括病人的營養狀況;肝功能狀況(特別是凝血酶原時原時間及活動度);有無食管靜脈曲張、腹水情況等,臨床經驗表明肝硬化的有無及嚴重程度的不同,直接影響著膽道手術的效果。Aranha指出伴有肝硬化的膽囊切除術比無肝硬化的膽囊切除術病死率高10倍。Glenn報導擇期膽囊切除術病死率為0.3%~1%以下,而有肝硬化的膽道手術病死率高達7%~26%。死亡原因多為出血、肝衰、感染和多器官衰竭。手術前準備工作重點是嚴格掌握好手術適應證,應儘可能避免急症膽道手術。須行急症手術的病例,可採用膽囊切開取石或膽囊部分切除,保留膽囊後壁或僅做膽囊造瘺,這些構想應在手術前設定,以免術中不適宜的將手術做得過大,給手術後帶來麻煩。有明顯肝硬化甚或有門脈高壓而又必須做的擇期膽道手術時,術前應配好大量的新鮮血液並提前給予維生素K11;血漿蛋白低的病人要給予白蛋白和新鮮血漿;血小板過低的病人應輸入血小板。當然,預防性抗生素是不可缺少的。術前應對手術中可能遇到的困難有充分的準備並制定相應措施。術中儘可能避免廣泛的解剖,避免損傷肝門部膽道周圍曲張的靜脈,膽管的穿刺及切開應避開曲張的靜脈,切開膽管前應在切開的兩側縫扎止血。有人主張肝硬化門脈高門脈高壓嚴重的病人而預計膽道手術比較複雜者,應分期手術,即先行門體分流術,為以後的根治性膽道手術創造條件。但實際工作中所遇到的梗阻性黃疸病人常不允許先做門體分流術而必須先行膽道引流,如等待分流術後再行膽道手術,不僅治療時間長而且多次手術對肝功能將是嚴重打擊。因此Schwartz指出,對一般情況尚好、肝功能也尚好、無消化道出血、無急性膽道感染及黃疸又不是很重的病人,主張施行一期手術。但臨床經驗表明,這樣做較無門脈高壓症的肝硬化膽道手術病人病死率明顯增高。肝硬化病人膽道手術的出血、輸血量及術後併發症的發生率與肝功能的Child分級有密切關係,一般認為Child A,B級有明顯症狀的膽石病人可以考慮手術;C級僅有急症手術指征,這類病人應經過嚴格而充分的術前準備使C級變為A或B級再考慮擇期手術。對無症狀的膽囊結石原則上不主張手術治療。
(3)伴有高血壓病的膽道手術:術前應使舒張壓控制在110mmHg以下再行擇期手術。以往主張高血壓病人術前一周停用降壓藥物,但由於停藥後麻醉或術中易激發高血壓危象常使處理更難,故目前一致意見是繼續用藥直至術前,如果一直配合服用利尿劑則術前應停用,因利尿引起的低鉀可能導致嚴重的心律失常和心肌收縮力下降。如果是急症膽道手術血壓過高,除給鎮靜劑(安定、氟哌啶等)外,麻醉前應給硝酸甘油(口含或靜滴),對血壓難以控制者可給硝普鈉,但使用過程中應嚴密監測血壓和脈搏變化,以免發生意外。
(4)伴有糖尿病的膽道手術:麻醉、手術創傷和感染等因素,術後可使糖尿病加重,術前必須控制血糖。一般認為無併發症的糖尿病,血糖水平應控制在8.33mmol/L左右。如同時有腎臟損害或閉塞性血管疾病,特別是老年人術後出現併發症機會將增加,這類病人血糖不能太低,否則將使組織的葡萄糖灌注下降,可能對生命器官造成損害。術前應參照空腹血糖、餐後血糖及尿糖情況酌情使用胰島素。空腹血糖在6.66mmol/L以下時,需靜滴10%葡萄糖以防出現低血糖。血糖為8.33~13.88mmol/L應使用胰島素,糖與胰島素的比例8∶1或6∶1;血糖超過13.88mmol/L可按4∶1給予。胰島素的用量因人而異,應根據最初的用量後尿糖的情況予以調整,使尿糖維持在(+)即可。合併糖尿病的病人全身及局部抵抗力下降,手術感染機會較高,術前應常規給予預防性抗生素。
麻醉和體位
膽囊位置深在,術中有可能遇到肝門部血管和膽管的各種變異或由於炎症粘連使解剖關係不清,因此要求麻醉必須保證術中有良好的肌肉鬆弛和手術野的充分顯露,年輕病人全身情況良好者可選用硬膜外麻醉;老年或有心肺功能不全者宜採用全麻。
體位:平臥位,能滿意完成各種不同類型的膽囊切除術。
手術步驟
1.以無損傷鉗夾持膽囊底部做牽引並提起膽囊底,距肝臟1cm切開膽囊漿膜。
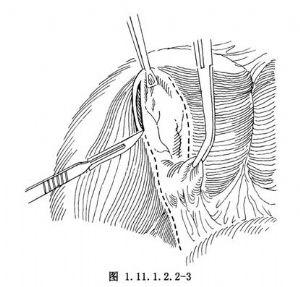 逆行膽囊切除術
逆行膽囊切除術2.自膽囊底部向膽囊頸方向游離膽囊,肝床與膽囊之間的疏鬆組織可用剪刀或電灼切割,遇有較大血管應鉗夾結紮。
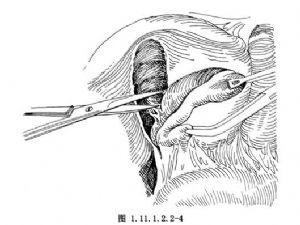 逆行膽囊切除術
逆行膽囊切除術3.在決定逆行切除前,如膽囊與周圍組織有粘連時應先分開所有的粘連,膽囊張力太高時應先行穿刺減壓以利操作。當游離至膽囊頸時,輕輕向下牽拉,在其上方尋找膽囊動脈,確認該動脈走向至膽囊後,貼近膽囊壁在兩把血管鉗之間切斷。有時因粘連或組織充血水腫,難以清晰顯示膽囊動脈,術者可用左手示指放在肝與膽囊頸之間的系膜後方,在其前方以止血鉗頂住左手示指並通過去,緊靠膽囊壁鉗夾其系膜組織並切斷,近端組織雙重結紮或縫扎。
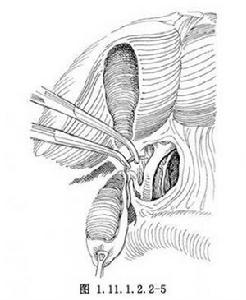 逆行膽囊切除術
逆行膽囊切除術4.膽囊動脈結紮切斷後,在膽囊管和肝總管右側緣之間的間隙內細心的解剖以顯露膽囊管與膽總管的交匯處,距膽總管0.5cm處鉗夾並切斷膽囊管,近端結紮後再縫扎一道。膽囊切除後,殘留的肝麵漿膜間斷縫合。
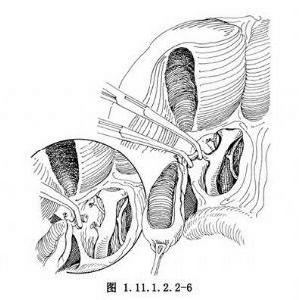 逆行膽囊切除術
逆行膽囊切除術逆行法膽囊切除術優點在於對那些因炎症水腫致膽囊三角區解剖關係不清的病例可減少醫源性膽管損傷,操作中應輕柔。膽囊多發的小結石,可能由於操作中的擠壓使膽囊內小結石進入膽總管,故膽囊切除後應仔細檢查膽總管,如膽總管內確有結石,應探查膽總管。
術中注意要點
1.膽囊動脈的處理。術中可能由於血管鉗的鬆脫或用力牽拉造成動脈撕裂或打結時由於操作者配合不好導致滑脫而致動脈出血。因膽囊位置深在,一旦膽囊動脈出血,手術野將被血液淹沒,而此時膽囊動脈多收縮至肝總管旁或其後方,只見出血而難以看清確切的出血點,此時切不可盲目鉗夾止血或盲目對著可疑出血部位縫扎。一般出血不是很猛時可用紗布壓迫,待清理手術野後移開壓迫的紗布同時以吸引器對準出血部位,直視下對準出血點鉗夾。出血很猛時術者可用左手示指、拇指暫時控制肝十二指腸韌帶,吸淨周圍積血後直視下看清出血部位予以鉗夾。
在順行法膽囊切除時,有人主張先結紮膽囊動脈後處理膽囊管,認為有5%以上的膽囊管呈彎曲型,在游離並牽拉膽囊管時,有撕破膽囊動脈的可能,因此主張先結紮切斷膽囊動脈後處理膽囊管,並強調這兩個步驟不應倒置,這種看法是合理的,但不應絕對化,應依據當時的解剖而定。有些病例先處理膽囊動脈並非易事,反而在切斷膽囊管後尋找膽囊動脈似更容易,遇到這種情況應靈活掌握。
2.肝膽三角區內除膽囊動脈外,還可能有肝右動脈、門靜脈右支及右肝管,在膽囊切除過程中,除膽囊動脈外,這三支管道是絕對不能切斷的,為避免損傷,凡在肝總管右側除了確認進入膽囊壁的膽囊動脈外,不能切斷任何穿過三角區內的管道。辨別膽囊動脈的關鍵是看其走行是否最終進入膽囊,而膽囊動脈以外的管道其遠端必然是進入肝實質,凡術中見其入肝的管道絕不能切斷。實踐中確有一些病例因膽囊炎症或局部纖維化,尋找和解剖膽囊動脈均很困難,這時不必勉強尋找或暴露膽囊動脈,應在膽囊頸的上緣緊貼膽囊壁鉗夾膽囊肝系膜並切斷,近端應貫穿縫扎。我們曾用這種方法完成了大量的膽囊切除,無一例發生誤傷。
3.在分離膽囊過程中,注意勿深入膽囊肝板,將肝面組織撕傷,一旦肝面有撕裂出血,可用紗布暫時壓迫,小的出血點電灼止血,大的出血面可縫合止血。由於肝與膽囊之間常有交通膽管或副肝管開口在膽囊,故在分離過程中遇有硬韌的管道系統時應予以結紮。膽囊移除後應檢查肝面有無滲漏膽汁,必要時應縫扎。
4.術中膽囊管與膽總管的解剖關係確實不清時可通過膽囊管行手術中膽道造影。
5.完全萎縮的膽囊可能僅為一個纖維化團塊或緊緊包繞著結石而深陷在肝床內,如按常規方法游離膽囊則十分困難,應採用膽囊部分切除法完成。
6.醫源性膽管損傷是膽囊切除術的嚴重併發症,國內林守誠等報告發生率0.3%;Moossa等報告美國每年有2250例醫源性膽管損傷,由膽囊切除術引起的占5%。究其發生原因與下列因素有關:切口過小暴露不充分;Calot三角區解剖關係不清;術中出血盲目鉗夾或縫扎;醫生經驗欠缺或助手不力;術中未行膽道造影;病人肥胖。膽囊切除時發生的膽管損傷通常位置較高,接近肝門,日後處理十分困難。避免膽道損傷的關鍵在於術者認真遵守正規的手術操作步驟,熟悉肝外膽道解剖和變異,尤應熟悉膽囊三角的結構特點。不論順行或逆行法切除膽囊,均應強調切斷膽囊管之前必須清晰顯露膽囊管開口上、下方的肝總管和膽總管。只有確認膽囊管與肝總管、膽總管關係後才可鉗夾切斷,這是避免膽道醫源性損傷的惟一可循的原則。
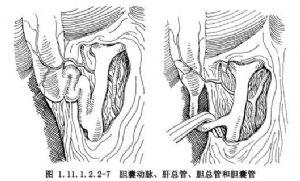 逆行膽囊切除術
逆行膽囊切除術併發症
1.切口或肝下感染 多因引流不暢或術中污染,術中在切開膽囊前儘可能先抽吸膽汁,切開後儘可能少污染周圍組織。
2.膽囊切除術后綜合征 多發生在遺留膽囊管較長的病人,特別是膽囊管殘端尚遺留有結石時。
3.膽囊部分切除後因小腸可能與殘留膽囊壁粘連引起腸梗阻。其預防方法可將網膜覆蓋在殘留膽囊壁上。
4.膽汁漏 多因有膽囊下肝管開口在膽囊後壁或膽囊管口封閉不嚴導致膽汁積聚,少量的可經引流排出,大量的膽汁漏可引起膽汁性腹膜炎,須手術引流處理。