簡介
玻璃體與周圍的組織結構如視網膜、睫狀體等關係密切,受到臨近組織病變的影響可發生玻璃體變性。此外也可出現一些先天性或遺傳性病變。
特點
玻璃體液化的改變先從中心部開始,逐漸波及周邊部,最後侵犯底部。在裂隙燈下液化的玻璃體表現為光學性空腔狀態,而網狀樣支架纖維組織因脫水收縮變得緻密或破壞呈不完整狀,有時形成支離破碎的浮游狀混合物。當眼球運動時,混濁物活動幅度較大,在其間可看到細小的白色顆粒;此外在老年人,還可見到玻璃體前境界膜模糊不清或消失。患者多無自覺症狀,因玻璃體透明度尚好,對視力亦無影響,個別患者有時出現飛蚊症或閃光感覺。
手術
玻璃體手術是70年代初發展起來的顯微手術。它的出現被認為是眼科治療史的一大革命,使許多過去被認為不治之症的眼疾獲得治療。隨著手術器械的不斷改進與經驗的積累,手術適應症不斷擴大,在已開發國家的眼科中心,玻璃體手術僅次於白內障摘除人工晶體植入,成為第二位主要的眼科手術。
玻璃體手術的主要器械為玻璃體切割機,它由一組金屬雙套管組成,外管上有一小孔,用以吸入玻璃體,玻璃體被吸入後立即由前後往返運動的內管上的刀刃將其切斷,並通過內管及與其連線的矽膠管吸出眼外,收集於收集瓶中。吸出玻璃體的吸力由術者通過腳踏開關控制,切割速率亦可調,每分鐘一次直到近千次。切割玻璃體尤其是近視網膜處的玻璃體宜用吸力,高速率。內管上的刀刃由氮氣或壓縮空氣將其推向前,通過彈簧裝置又恢復原位,如此反覆,將吸入的玻璃體切斷。為補償切除的玻璃體,保持正常的眼內體積及眼內壓,需要不斷地向玻璃體內輸入液體,常用谷胱甘肽—碳酸氫鈉—林格氏液。將輸液瓶懸掛於距眼球50到100cm高處(高度可經腳踏開關調整),通過靜脈輸液管連線到插入眼內的4mm長的金屬管,利用重力不斷向玻璃體腔滴注液體。作前部玻璃體切除可利用手術顯微鏡的同軸光源照明,但切除後部玻璃體或在視網膜上操作時,需要插入一導光纖維作眼內照明,同時在角膜上放置不同的接觸鏡,用來抵消角膜的反光,觀察不同的手術野,這就是所謂的三切口閉合式玻璃體切割手術。
玻璃體切割頭,導光纖維的直經均為0.89mm。隨著手術的發展,不斷研製出許多長短不同,角度各異,功能不同的顯微手術器械,如各種玻璃體手術用鑷、剪、鉤等,其直經均與切割頭相同,因而經同一鞏膜切口插入眼內,輪換使用。
除玻璃體切割機及手術器械外,作較複雜的玻璃體視網膜手術還應備有水下電凝器,凝固出血的新生血管或視網膜切開口用;氣液交換機用來進行眼內氣液交換;眼內雷射機作術中封閉視網膜裂孔或視網膜光凝用。手術顯微鏡更是玻璃體切割的必備器械,並且要求功能齊全,方能適應這種複雜精細的手術。
現代玻璃體手術的適應症日益擴大,不但能切除玻璃體腔內的病變玻璃體,還能向前切除軟性白內障,瞳孔膜,進入前房的晶體、玻璃體、血液;向後能清除視網膜表面的機化物。手術範圍除角、鞏膜外,幾乎遍及整個眼球,使過去許多不能治療,甚至無法想像的疑難病例得到醫治。
適應症
(1)眼前段適應症:
①軟性白內障:玻璃體切割機能較徹底清除晶體皮質,使瞳孔領完全透明,而不出現後發障。
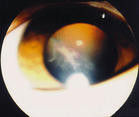 玻璃體炎
玻璃體炎②瞳孔膜:各種原因引起的瞳孔膜均可切除。
③眼前段穿孔傷:眼前段穿孔傷合併外傷性白內障,尤其有玻璃體脫出時,在縫合傷口後,
立即作晶體及前玻璃體切除,能提高視力,減少後發障及眼內機化膜。
④晶體脫位於前房:晶體如無硬核可預切除。
⑤玻璃體角膜接觸綜合徵:白內障手術時,若玻璃體經瞳孔進入前房與角膜內皮接觸時,
可使角膜內皮功能失代償。因此進入前房的玻璃體應全部切除。
⑥惡性青光眼:切除前部玻璃體皮質,解除房水向前引流阻滯,使高眼壓得到控制。
(2)眼後段適應症:
①玻璃體出血:是玻璃體切割術的一個主要適應症。玻璃體出血後經保守治療3-6個月不吸收時,應作玻璃體切割。但一旦觀察到視網膜脫離時應及時手術。兒童為防止弱視,一般宜儘早手術。外傷性玻璃體出血手術可提早。
②眼內異物:玻璃體切割手術取異物是在直視下進行,尤其對非磁性異物,或伴有其它眼組織損傷時,便於一同處
玻璃體炎理。
③眼內容炎:手術可清除細菌及其毒素,清除壞死組織及炎症物質,並可直接向玻璃體腔內注入藥物。
④視網膜脫離:合併玻璃體混濁,巨大裂孔合併增殖性玻璃體視網膜病變,黃斑裂孔,玻璃體增殖引起的牽引性網膜脫離,糖尿病性視網膜病變引起的網膜脫離等情況,適合作玻璃體切割術。一些復發性網膜脫離也可選擇玻璃體切割術。
⑤其它:晶體脫位到玻璃體;白內障手術時有碎片落入玻璃體內;黃斑皺褶、黃斑前膜及黃斑乾孔;玻璃體內豬囊尾蚴等疾病,也是玻璃體切割適應症。
出血危害
任何原因導致視網膜、葡萄膜血管破裂或新生血管破裂出血都可能形成玻璃體出血。少量出血時,病人可有飛蚊症,
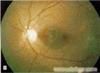 玻璃體混濁
玻璃體混濁出血前對視網膜有刺激的疾病,可有閃光感。出血量多,可出現黑點,紅視症,大量出血會嚴重影響視力,
甚至光感消失。 玻璃體出血幾天或幾周后開始吸收,吸收快慢與發病原因及眼內狀態有關。玻璃體
新陳代謝慢,出血吸收不快。青年人,出血量少,出血在前部或接近視盤、視網膜血管時,吸收較快,
使玻璃體恢復透明,但也促使玻璃體開始發生變性。老年人,出血量大,尤其是入侵凝膠狀玻璃體中的出血,則吸收較難。反覆多次的出血最後可轉化為緻密的膜,同時來自視網膜的新生血管長入玻璃體腔內,影響中心視力,膜牽引可造成視網膜脫離,並發白內障。新生血管的破裂則造成再次玻璃體出血,如此惡性循環,最終產生新生血管性青光眼,以至眼球萎縮。大量玻璃體出血後,使血—房水屏障破壞。玻璃腔內變性的紅細胞進入前房,阻塞房角,進一步發展成血影細胞性青光眼。巨噬細胞吞噬溶解的紅細胞碎片,阻塞於小梁,使小梁變性,可能造成細胞溶解性青光眼。小梁內皮細胞吞噬溶解的紅細胞,血紅蛋白的鐵引起鐵鏽沉著,同樣使小梁變性,影響房水外流,產生含鐵血黃素沉著性青光眼。 總之,玻璃體出血可對眼組織帶來嚴重損害,需積極治療。現代玻璃體手術使一些嚴重的玻璃體出血的治療變得更加容易,安全和有效。 治療 玻璃體出血是眼外傷或視網膜血管性疾病造成視力危害的一種常見併發症。在不同的病例,玻璃體出血的後果不同,治療上應根據原發病,玻璃體出血量多少,出血吸收情況及眼部反應等,適時給予恰當處理。 在大多數病例,玻璃體出血的自發吸收需要4-6個月時間,因此在開始治療之前,一般認為應觀察3-4個月,如果在觀察期間玻璃體混濁沒有明顯減輕,說明自發吸收緩慢或完全吸收的可能性較小。 玻璃體出血後,早期應臥床休息,並避免用力和頭部劇烈運動,同時給予藥物治療,如玻璃體尿激酶注射,能激活血塊中的纖維蛋白溶解酶原,使血塊溶解破碎,還可增加眼部毛細血管的通透性,促進血液吸收,尿激酶也可採用球結膜下或球旁註射。中藥治療也有一定價值,出血早期予涼血止血,病情穩定後活血化瘀散結。氨妥碘肌注也能促進陳舊出血的吸收。 也可套用物理療法。如超音波能促進血液的吸收,氬雷射可使血塊氣化,松解離解,巨噬細胞活力增強,血液吸收加快。 手術治療是玻璃體出血的有效措施。眼外傷引起的玻璃體出血如合併其它損傷,如穿孔、白內障、眼內異物等,應及時 玻璃體渾濁1手術。單純外傷性玻璃體出血宜在傷後1-2周手術,以避免血液對眼組織的刺激,減少眼內纖維增殖的發生機會。視網膜血管性疾病引起的玻璃體出血,首先應積極治療原發病。玻璃體切割時可配合眼內雷射,術後密切隨訪,必要時應作眼外視網膜光凝,穩定病情,預防再出血,保護有用視力。玻璃體出血合併嚴重併發症,不適合作玻璃體切割術者,可作睫狀體或視網膜冷凝術,能在一定程度上促進玻璃體血液的吸收,起到控制病情的作用。
併發症
玻璃體切割術有時會產生一些併發症,因此對手術所產生的併發症要進行預防,如果發生,要及時處理。玻璃體切割術常見的併發症有以下一些。
(1)角膜水腫:常發生在糖尿病患者。因為糖尿病患者角膜內皮細胞密度降低,若合併晶體切割更易發生,一般能自行消退。
(2)白內障:糖尿病患者術後易發白內障,有時可同時摘除白內障。灌注液的影響有時造成暫時性晶體混濁,最好用谷胱甘肽—碳酸氫鈉—林格氏液,切割頭不要靠近晶體後囊或對著晶體後囊切割,以免造成外傷性白內障。
(3)玻璃體嵌頓:玻璃體嵌頓於切口,可產生纖維血管膜,發生玻璃體牽引。因此應徹底清除切口可能存在的玻璃體。
(4)玻璃體出血:術中術後都可引起。術中出血可提高灌注液瓶以提高灌注壓,還可用水下電凝止血。術中術後對病變視網膜光凝可預防出血。術後出血大多能自行吸收,觀察3-6個月不吸收者可再次手術。
(5)青光眼:是術後常見併發症。若為一時性小梁水腫或炎症造成,藥物能控制。若為血影細胞性青光眼,先用藥物治療,頑固病例可作前房沖洗。術後也可發生新生血管性青光眼,藥物治療一般無效,可試行濾過術或睫狀體冷凍術。
(6)視網膜裂孔或視網膜脫離:術中照明不良,或組織分辨不清,切割頭直接吸引視網膜或牽拉與視網膜粘連的玻璃體條索時可能發生。故術時必須有良好的顯微鏡和接觸鏡,照明要充分,切割頭必須鋒利,不可牽拉條索。近視網膜切割時
玻璃體渾濁2套用低吸力、高切割率。術時發現視網膜裂孔,用眼內雷射作預防光凝。發生網膜脫離時可用眼內雷射或冷凝封孔,玻璃體注氣,鞏膜外加壓,環扎等方法處理。
(7)眼內炎:較少見。按常規治療。亦可再行玻璃體切割術。
 玻璃體混濁
玻璃體混濁(8)交感性眼炎:與其它內眼手術發病率相當。對症治療。
