定義
角膜移植手術分兩種:①全層(穿透性)角膜移植術 。以全層透明角膜代替全層混濁角膜。適應症包括中央性角膜白斑、角膜變性、圓錐角膜、頑固性角膜炎或潰瘍及角膜瘺等,這種手術要求移植片內皮細胞有良好活性,故最好取自死後數小時內摘時的眼球,手術原則是根據病變範圍選擇適當口徑的角膜環鑽,分別作術眼及供眼角膜切除,作成移植床(術眼)及移植片(供眼),將移植片置於移置床上,縫線固定。術終可注氣或林格液以恢復前房。手術成功的關鍵是不傷害術眼眼內組織及移植片內皮。並使移植片與移植床對位吻合良好。②板層角膜移植術。將淺層角膜病變組織切除,留下一定厚度的角膜作移植床,用一塊同樣大小和厚度的板層移植片放在受眼角膜床上。以間斷縫線固定,植片和植床必須平整及互相吻合,才能得到良好的光學效果。適應症包括中淺層的角膜斑翳或營養不良性混濁、進行性角膜炎或潰瘍、角膜瘺、角膜腫瘤等。因手術不穿通眼球,故較安全,併發症少,但光學效果不如穿透性角膜移植術。
手術種類
板層角膜移植術
板層角膜移植術:是一種部分厚度的角膜移植。手術時切除角膜前面的病變組織,留下底層組織作為移植床。移植床通常很薄,甚至僅留後彈力層和內皮層。故凡角膜病變未侵犯角膜基質深層或後彈力層,而內皮生理功能健康或可復原者,均可行板層角膜移植術。臨床常用於中淺層角膜斑翳或角膜營養不良性混濁,進行性角膜炎或潰瘍、角膜瘺、角膜腫瘤,以及一些條件差不能作穿透性角膜移植的眼球,為改良角膜條件先作板層移植。
穿透性角膜移植術
穿透性角膜移植術:是以全層透明角膜代替全層混濁角膜的方法。適應症按其手術目的可分為光學性、治療性、成形性、美容性等方面。光學性角膜移植術常見的適應症為圓錐角膜、各種原因所致的角膜瘢痕、各種角膜營養不良、各種原因的所致的角膜內皮細胞功能衰竭。治療性角膜移植術的適應症為化膿性角膜瘍、眼化學傷、蠶蝕性角膜潰瘍、角膜邊緣變性、韋格內肉芽腫所致的角鞏膜壞死、復發性翼狀胬肉、角膜皮樣腫、角結膜鱗狀上皮癌等。
部分穿透性角膜移植術
[適應證]
1.角膜變性或營養不良。
2.各種原因所致的角膜白斑。
3.感染(病毒、細菌、真菌、阿米巴)所致藥物不能控制的角膜炎或潰瘍。
4.角膜基質炎後混濁,先天性角膜混濁。
5.圓錐角膜(變性期)。
6.角膜血染。
7.嚴重的角膜外傷、撕裂傷、化學傷。
8.後彈力層膨出,角膜瘺。
9.角膜內皮功能失代償、角膜大泡性病變。
人工角膜移植術
人工角膜移植術:是用透明的醫用高分子材料製成的特殊光學裝置,通過手術將它植入角膜組織中,以取代部分角膜瘢痕組織,而重新恢復視力的一種手術方法。由於角膜組織對人工合成材料的排異反應等問題尚未最後解決,遠期效果不佳,常造成移植處的房水滲漏及移植片的脫落,故目前尚不可能廣泛套用。現階段人工角膜僅適用於患各種嚴重角膜疾患後的雙目失明,特別是嚴重的化學燒傷引起的全部角膜白斑和多次角膜移植術失敗,無法再做其他手術者。
術前準備
一般檢查及處理同內眼手術。
1.病人術前1~2天0.3%氟哌酸眼液滴眼。
2.術前夜0.25%依色林眼膏包眼,或術前1小時1%匹羅卡品眼水滴眼2次。
3.感染性角膜病作病原學檢查(塗片檢菌+培養)。
4.化學燒傷查淚膜破裂時間和淚液分泌試驗。
5.穿通傷做b超或x線攝片。
6.術前1小時服醋氮醯胺0.5g和安定5mg,小兒20%甘露醇(4ml/kg)靜脈滴注。
7.麻醉:成人球後、眼輪匝肌。小兒基礎麻醉加局部麻醉、壓迫眼球10分鐘。
手術步驟
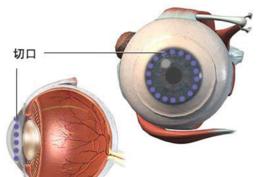
1.縫線或開瞼器開瞼。上、下直肌固定縫線。角膜瘺、穿孔、無晶體眼和小兒患者縫fleiringa環。
2.根據角膜病變範圍選擇環鑽,一般用7~7.5mm環鑽鑽取植床。成人一般選比移植片小0.25mm的環鑽,鑽通植床並剪下病變角膜。
3.鑽取移植片 從上皮面,左手握以紗布包繞角膜向上的供眼,右手持環鑽垂直置於供眼角膜中央,鑽透後,用角膜剪剪下角膜植片。
從內皮面取材,應預告取下帶有鞏膜瓣的角膜片。
將角膜片內皮面朝上置於切割枕上,以鋒利的環鑽壓切下角膜植片。
4.固定植片,把植片放置在移植孔上,10-0尼龍縫線在12、6、3、9點固定。
間斷縫合,一般16針,連續縫合22~24針,間斷縫合易於術後調整縫線減少散光,連續縫合刺激小,傷口封閉嚴,減少手術時間。縫合要達角膜厚度的4/5。
5.重建前房 從植片緣注入生理鹽水或消毒空氣,以減少虹膜前粘、植片混濁,以達到水密為好。
6.散光檢查,使用角膜散光碟在顯微鏡下,調整縫線鬆緊度。
7.術畢結膜下注射慶大黴素2萬單位、地塞米松2.5mg,包雙眼。
術後處理
1.術後每天換藥,雙眼包紮2~3天。
2.抗生素的套用視病情而定,一般全身用藥2~3天。
3.糖皮質激素靜滴3~5天,改口服,10天后改生理量服1~3個月(真菌感染者慎用),一周后局部加1%環孢素a服水滴眼。
4.針對不同感染的原發病繼續使用有效的抗感染藥物。
5.裂隙燈顯微鏡每日觀察術眼充血情況、縫線、植片透明度、厚度、前房、瞳孔及定時測眼壓。
6.拆線 成人縫線無刺激症狀,無明顯新生血管伸入,可在半年~1年間拆線,如角膜散光明顯,在3個月後拆除部分縫線以矯正散光,小兒(2歲以下)一般在術後1~2個月拆線。
注意事項
手術注意
1.選擇環鑽大小要適當,既要考慮儘可能切除病灶,又要減少術後的併發症,植孔的中心力求在瞳孔中心。如環鑽超過8mm,易產生排斥反應,太小,光學效果差。
2.保護好供體角膜內皮,鑽切下的植片,要內皮面朝上,內皮面滴一滴生理鹽水或healon,防止乾燥。
3.鑽切植床時,環鑽與角膜面要垂直,植床傾斜,影響癒合;鑽切時勿用力過猛,否則易傷及虹膜及晶狀體,以某部分穿透後,用角膜剪完成為佳。有條件可在前房內注入少許healon,更利於手術進行。
4.縫合要對合好,縫合深度達角膜全層的4/5,每針間距儘量均勻,減少散光。
5.術中形成前房尤為重要,以水密狀態為佳,氣密次之,如前房不能形成,要找原因,如漏氣、漏水要加固縫合。
適合人群
1.反覆發作的病毒性角膜炎引起的角膜渾濁,在徹底治癒之後並在半年內未再發作的病人,可考慮移植角膜;
2.被酸、鹼化學物燒傷的角膜渾濁患者,在受傷治癒一年以後,可做角膜移植;
3.角膜潰瘍範圍較大、侵犯較深,久治不愈,有穿孔危險或向中央侵犯的蠶蝕性角膜潰瘍者當立即進行角膜移植;
4.先天性角膜變性、圓錐角膜等患者,也應當立即進行角膜移植手術;
5.由眼外傷引起的角膜疤痕患者,為了使眼睛功能發揮更好,也可以考慮做角膜移植手術。
6.角膜移植最關鍵的是要有健康的角膜材料,而同種(人類)異體(別人捐獻的)角膜材料必須在48小時內進行移植手術,才能提高角膜移植的成功率。