流行病學
消化道重複畸形是少見的先天性消化道疾病,口腔至直腸的任何部位均可發生據文獻資料,消化道重複畸形的發病率為0.025%~1.0%。小腸重複畸形最多見,有報導在國內6家醫院的225例消化道畸形中,小腸重複畸形有197例次,占77.3%。男性140例,女性115例,男女之比為1.2∶1。病因
小腸重複畸形的病因有多種學說但每種學說均不能全面解決在各個部位重複畸形發生的原因其病因可能是多源性的,不同部位及不同病理變化的病因可能不同。1.原腸腔化障礙學說胚胎第5周后,原腸腔內的上皮細胞的迅速增生使腸腔出現暫時性閉塞,以後閉塞腸腔的上皮細胞又出現許多空泡,使閉塞的腸腔又相通,即出現腔化期。如此時出現發育障礙腸管間出現與消化道並行的間隔,可能形成腸內囊腫型重複畸形。
2.憩室樣外袋學說胚胎8~9周時小腸遠端由於結締組織覆蓋的上皮細胞向外增生膨出,形成暫時性的憩息樣外袋,以後漸消失。如果殘留,原處的憩室樣外袋可發展為囊腫型小腸重複畸形。
3.脊索-原腸分離障礙學說胚胎3周時,內、外胚層間有脊索形成。如此時在內、外胚層間有不正常的粘連形成脊索在該部位分成左右2部分,其中脊索和椎體通過外胚層與消化道之間形成索條狀的神經腸管當內胚層以後發展為腸管時,受索條狀粘連牽拉的腸管部位向背側突起形成憩室狀隆起,該部位以後可發育為重複畸形。由於粘連均發生在原腸背側,所以重複畸形也就位於腸系膜側。粘連的索條可影響椎體的發育,所以此種重複畸形常伴有椎體發育畸形,如半椎體、蝴蝶椎等。李龍等將腸重複畸形分為2型,而系膜內型重複畸形腸管恰位於兩系膜之間為91.6%。合併胸椎畸形,並提出此型是由於脊索與原腸分離障礙所致。
4.原腸缺血壞死學說近年來許多學者研究認為,在原腸發育完成之後,由於原腸發生缺血性壞死病變,而出現腸閉鎖、狹窄及短小腸等改變。壞死後殘留的腸管片斷接受來自附近的血管供應,可自身發育成重複畸形所以有些小腸重複畸形病兒可同時伴有腸閉鎖、狹窄及短小腸等畸形。
發病機制
小腸重複畸形具有發育正常的消化道組織結構。大多數畸形與所依附的主腸管融合成一共同的肌壁,享有共同的漿膜腸系膜和血液供應,但具有獨立、相互分隔或有交通的黏膜腔。少數畸形有單獨的系膜和血管支。小腸重複畸形腔內多襯以主腸管的腸黏膜,20%~35%為異位消化道黏膜或呼吸道黏膜。異位黏膜中以胃黏膜最多見,偶見同時含有2種以上的異位黏膜。80%重複畸形黏膜腔與主腸管互不交通,腔內積蓄黏膜分泌液,形成圓形或卵圓形囊腫。畸形多為單發,少數病例的消化道內可同時存在2處以上重複畸形重複畸形在小兒為良性疾病但於成年期可發生癌變。小腸重複畸形的病理形態可有多種形式。
1.按臨床外觀分型
(1)腸外囊腫型重複畸形:為重複畸形中最多見類型。表現為圓形或卵圓形與小腸腸腔不交通的囊性腫物緊密附著於小腸腸系膜的兩葉間。囊腫大小很不一致,小者直徑僅1cm大者可占據腹腔的大部分。囊腫內充滿無色或淡黃色黏膜分泌液囊腫增長到一定程度可壓迫主腸管或誘發腸扭轉囊腔內壁襯有異位胃黏膜或胰腺組織者受胃酸或胰酶的腐蝕作用而發生消化性潰瘍引起囊腔內出血或穿孔釀成腹膜炎。
(2)腸壁內囊腫型重複畸形:囊腫發生在空、迴腸肌層內或黏膜下,與小腸腸腔互不交通。本型多發於末端迴腸或回盲部。趙莉等報導13例腸壁內囊腫畸形,11例(84.6%)位於距回盲瓣5cm以內的末端迴腸上。本型囊腫稍增大即向腸腔內突出,早期就可堵塞腸腔造成梗阻或誘發腸套疊,囊腫直徑少有超過4cm
(3)管狀型重複畸形:管狀型重複畸形有2種形態。
①長管狀畸形:畸形呈長管狀附著於腸系膜側,與主腸管並列而行。畸形壁具有完全正常的腸管結構,常與主腸管共有腸系膜和血管供應。畸形長短不一,小者長數厘米,廣泛者可長達50~70cm,甚至波及全部小腸。多數畸形腸管近端盲閉遠端開口與主腸管相通;壁內襯有胃黏膜或胰腺組織,較囊腫型多見,並且畸形與主腸管不相通;或畸形遠端盲閉,近端向主腸管開口,畸形腔內積滿大量黏膜分泌液呈大的管狀囊腫,推移或壓迫主腸管引起腸梗阻。
②憩室狀畸形:畸形呈憩室狀,從主腸管腸系膜內伸向腹腔的任何部位。其末端呈游離狀態,與所接觸的腸管或臟器粘連;近端長短不一的腸段向主腸管開口。這類畸形可有自己獨立的系膜和血管供應,手術時可完整切除
(4)胸腹腔重複畸形:胸腹腔重複畸形占消化道重複的2%~6%,可起源於腹腔內胃腸道的任何部位小腸的胸腹重複多起源於空腸,畸形呈長管狀由主腸管的系膜側發出,於腹膜後通過膈肌某一異常裂孔或食管裂孔進入後縱隔。畸形末端可延伸至胸膜頂,並附著於頸椎或上位胸椎。胸腹腔重複畸形並存脊柱畸形,如半椎體椎體融合、脊柱前裂或椎管脊柱內神經管原腸囊腫。
胸腹腔重複畸形亦可分別存在於胸腔和腹腔內兩者彼此無聯繫。此類病例雖少見,臨床上容易誤診或漏診。因此對任何部位的重複畸形確診後仔細檢查是否存在第2處畸形。
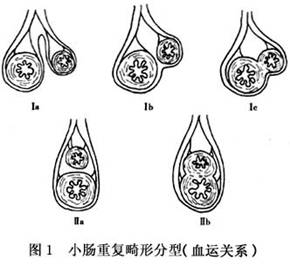
2.按系膜血運關係分型近年李龍等根據小腸重複畸形腸管與主腸管系膜血運的關係將其分為並列型及系膜內型(圖1) 。
(1)並列型(Ⅰ型):腸系膜內邊緣動脈向兩腸管壁發出的主動脈分離兩血管分別從兩頁腹膜側至所供應的腸管,供主腸管的血管不經過重複腸管,斷離重複腸管的血運不影響主腸管血運,該型占重複畸形的75.3%,以囊腫型居多,合併胸椎畸形者僅占6.2%。
(2)系膜內型(Ⅱ):重複腸管位於腸系膜兩頁腹膜之中,在動脈從兩側跨過重複腸管達主腸管,斷離進入重複腸管的短支不影響主腸管血運。該型占重複畸形的24.7%,以管狀型居多合併胸椎畸形者高達91.6%。
臨床表現
 小腸重複畸形
小腸重複畸形小腸重複畸形因病理解剖特點、所在部位、病理形態、範圍大小、是否與腸道相通、有無併發症等複雜因素,臨床症狀變異很大。症狀可出現在任何年齡,60%~83%於2歲以內發病不少病例出生1個月內出現症狀。少數病例無症狀,僅在其他疾病行剖腹手術時發現。
1.腸梗阻常為與主腸管不交通的囊腫型重複畸形臨床表現尤其是腸壁內囊腫囊腫向腸腔突出,堵塞腸腔引起不同程度腸梗阻。囊腫容易成為套入點誘發腸套疊,表現為突發的嘔吐腹痛、果醬樣血便等急性腸梗阻症狀這類病例發病年齡均較小趙莉等報導13例均為2歲以內嬰幼兒,5~9個月占61.5%。腸外型囊腫逐漸增大時壓迫腸道造成梗阻,還可因重力作用誘發腸扭轉,導致劇烈的腹部絞痛、嘔吐,停止排便排氣,甚至出現血水樣便、發熱脈細、休克等中毒症狀。
2.消化道出血黏膜腔內襯有異位胃黏膜或胰腺組織與主腸管相通的重複畸形,因潰瘍形成引起消化道出血。Holcomb收集101例消化道重複畸形,21例存在異位胃黏膜,其中11例(52%)出現於迴腸重複畸形內。他認為便血往往是迴腸管狀重複畸形的首發症狀,常見1歲以上病兒。臨床上表現為反覆發生的中等量便血血便的顏色取決於出血部位和出血量。位置高出血量少者為柏油便位置低或出血多者為暗紅色或鮮紅色血便嬰幼兒多表現為急性下消化道出血,而年長兒則以間歇性血便伴腹痛為主訴。出血多可自行停止,但易反覆出血而造成貧血,偶有持續大量便血致休克者。
3.腹部腫物及腹痛約2/3病例於腹部觸及腫物,囊腫型畸形呈圓形或卵圓形表面光滑具有囊性感,不伴壓痛。腫物界線很清楚,有一定活動度。管型畸形因有出口與主腸管相通,腔內分泌液得以排出故觸及腫物的機會較少如果出口引流不暢畸形腸腔內液體積蓄於腹部可觸及條索狀物。一旦出口引流通暢腫物縮小增大較快的囊腫因囊壁張力增高出現腹痛。外傷或感染致囊腫內出血或炎性滲出時,腫物迅速增大,腹痛加劇,並伴有腹肌緊張和壓痛一旦囊腫破裂或穿孔則導致腹膜炎。
4.呼吸道症狀胸腹腔重複畸形除腹部症狀以外,可同時出現呼吸道或縱隔受壓的症狀。有時以表現胸腔症狀為主,病兒出現呼吸困難、氣喘、發紺、縱隔移位。易被誤診為肺炎或縱隔腫瘤。
5.並存畸形小腸重複畸形可並存小腸閉鎖、腸鏇轉不良、臍膨出。有時因並存畸形施行急診剖腹術時發現有重複畸形。胸腹腔重複畸形常伴發頸、胸椎半椎體或融合畸形腸重複畸形以腹部包塊就診者為數不多有營養不良的患兒由於腹壁弱,較易觸及活動性包塊。
併發症:
1.呼吸道症狀胸腹腔重複畸形除腹部症狀以外,可同時出現呼吸道或縱隔受壓的症狀。有時以表現胸腔症狀為主,病兒出現呼吸困難、氣喘發紺縱隔移位易被誤診為肺炎或縱隔腫瘤。
2.腸扭轉由於重複腸管的重力作用及被拉長的腸系膜扭轉,可出現急性、完全性絞窄性腸梗阻症狀及體徵。多發生於新生兒及嬰幼兒。發病急、症狀重,嘔吐、腹痛劇烈。腹部常可觸及扭轉的包塊。
3.腸套疊位於迴腸遠端及回盲部的腸內囊腫型重複畸形易誘發腸套疊。有作者報導腸重複畸形中17例(26%)發生腸套疊,而1歲以下者15例,占88.2%,均具有急性腸套疊的典型臨床表現。重複畸形所致腸套疊無論行氣壓或水壓灌腸多不能使套頭部復位。偶爾經灌腸復位成功後,腹部仍有包塊,在B超下仍見囊性腫物。
4.腹膜炎由於迷生的胃黏膜及胰腺組織對腸壁的腐蝕作用導致腸穿孔而致。有人報導穿孔部位均有異位胃黏膜,並已形成潰瘍,且穿孔位於潰瘍底部。臨床為急性腹膜炎的症狀及體徵,在乳幼兒體徵可能不明顯,不易與急性闌尾炎穿孔區別。需耐心、仔細對比檢查。
診斷
術前診斷不易,往往因併發症行急診剖腹手術獲確診。文獻報導術前診斷率僅15.3%~45.7%。畸形囊腫愈小,術前確診率愈低。因此,臨床如遇到2歲以下小兒有原因不明的腹痛、便血、不完全性或完全腸梗阻,尤其腹部捫到囊性腫物時都應考慮小腸重複畸形。腹部X線平片顯示密度均勻的囊腫陰影或小腸鋇劑充盈缺損、受壓,小腸腸道以外的管狀或憩室狀鋇劑充盈,以及脊柱畸形等均有診斷價值。
鑑別診斷:
本病需要與梅克爾憩室加以鑑別。
檢查
1.X線檢查腹部平片可顯示腸管受壓移位不全腸梗阻病例胃腸透視見腸管有弧形壓跡。鋇餐檢查可見某一組小腸鋇劑充盈缺損或受壓,尤應注意末端迴腸和回盲瓣附近部位的影像。若能見到小腸腸道以外的管狀或憩室狀鋇劑充盈,並出現蠕動時有重要診斷價值。
脊柱X線片發現椎體異常,應進一步作脊髓腔造影、磁共振或CT檢查確定有無脊柱內神經管原腸囊腫。
2.超音波檢查腹部的超音波檢查顯示腹部包塊為囊性,並對其位置、大小作出判斷,有利於診斷及鑑別診斷。
3.放射性核素檢查在重複腸管內有異位胃黏膜時,經靜脈注射99mTc後腹部掃描,常可顯示出重複腸管部位的放射性濃集區,但需與梅克爾憩室加以區別,且要注意陰性結果不能否定診斷。
4.腹腔鏡檢查如有條件行腹腔鏡檢查可準確確定病變部位及其類型。
治療
手術是惟一治療方法約80%病例因急腹症施行手術。無症狀的小腸重複畸形也應手術切除,以防併發症及成年後癌變的發生。
1.重複畸形囊腫切除術部分小腸重複畸形具有單獨的系膜和血管支,可將囊腫完整切除。對重複畸形緊密依附於主腸管系膜內者,術者應於主腸管與畸形囊腫之間仔細尋找直接營養囊腫的血管分支。Norris指出,當在主腸管與重複畸形之間存在著較清楚的空隙時,表明畸形腸管有其獨立的血管分支,該血管分支從腸系膜的前葉(或後葉)發出走向畸形囊腫的前壁(或後壁)反之營養主腸管的血管支則由腸系膜後葉(或前葉)經畸形後壁走向主腸管。手術中如認真辨認仔細操作,可將畸形囊腫分離切除而不損傷主腸管的血液供應。
2.重複畸形與主腸管切除腸吻合術與主腸管共享營養血管及肌壁的重複畸形和腸壁內重複畸形難以單獨切除。如病變範圍小(長度<35cm),可將畸形連同主腸管一併切除行腸端端吻合術。憩室狀重複畸形可將游離的部分完整分離,再將其與主腸管連線部一併切除行腸吻合術。此類手術雖簡單易行,術者也應謹慎操作,掌握好分寸,既要滿意切除重複畸形,也不應任意犧牲正常的腸管。迴腸末段的重複畸形切除時更需慎重凡距離回盲瓣1Ocm以上的畸形應儘量保留回盲瓣。位於回盲瓣附近或緊鄰回盲瓣的囊腫,需切除回盲部。考慮到回盲瓣的重要生理功能,切除回盲部不利於小兒的生長發育和生活質量,有作者提出採用腸壁肌層切開,剝除囊腫壁保留回盲部的構想,這種想法能否實施,尚有待實踐證實。
3.重複畸形黏膜剝除術範圍廣泛波及小腸大部的重複畸形,腸切除將導致短腸綜合徵者僅行畸形腸管黏膜剝除術。沿重複腸管一側縱形切開肌壁達黏膜下層銳性分離黏膜,於黏膜下注入適量生理鹽水更便於黏膜剝離,將黏膜完整摘出切除。然後切除部分重複畸形的肌壁,其切緣縫合或電凝止血。倘若重複畸形與主腸管有交通開口,則將重複畸形黏膜剝離後,連同與主腸管連線段一併切除行腸吻合術。
預後
腸重複畸形手術後近、遠期效果良好,綜合國內文獻在255例中死亡9例病死率為3.5%。中國醫科大學小兒外科1966~1987年共手術治療75例,死亡2例,均為新生兒,病死率為2.66% 。
