胚胎學
耳廓起源於胚胎第一鰓弓(下頜弓)和第二鰓弓(舌骨弓)。在胚胎第5周,鰓弓的一部分將會發育成耳廓,大致在胚胎第5-9周耳廓發育成形。在胚胎第6周,外胚層和間充質在下頜弓和舌骨弓激活、增殖後出現6個小丘狀隆起,1、2、3小丘出現於下頜弓尾部,以後形成耳屏、耳輪腳和外耳輪上部,4、5、6小丘出現於舌骨弓頭部,發育為對耳輪、對耳屏和耳垂。6個小丘增生融合形成凸起的耳廓,第一鰓裂向內凹陷形成外耳道。在耳廓的發育階段,胚胎受到遺傳或外界因素影響,容易出現耳廓的多種發育畸形。
關於耳廓胚胎髮育的實驗研究已經有很多年的歷史,但目前機制仍不明確。其中神經嵴細胞(Cranial neural crest cell,CNCC)在耳部發育中的作用研究逐漸引起人們的重視。CNCC 是一種多分化潛能幹細胞,是第一、二腮弓區域間充質的主要細胞成分,CNCC的一個重要特徵是其遷移性。研究發現在小鼠中耳廓發育期鐙骨動脈破裂會引起小耳畸形, CNCC不具有遷移性。妊娠早期給予維生素A,可干擾CNCC 的遷移性。
遺傳學
先天性小耳畸形可以單獨發生,也可以是綜合徵的部分表現,常見綜合有:Treacher Collins綜合徵,Goldenhar 綜合徵,Nagar綜合徵,Miller綜合徵。
先天性小耳畸形的易感基因定位以及鑑別是目前研究的熱點和難點,但迄今沒有研究結果。
流行病學
先天性小耳畸形的發病率文獻報導不盡相同,與人種和地域均有關係。最近的報導在我國的發病率是5.18/10000。男性多於女性(2:1),以右側畸形較多見,雙側畸形在10%左右。小耳畸形的發病原因目前還部清楚,一般認為是環境和遺傳因素共同作用的結果,環境因素中在母親妊娠早期由於病毒性感冒、妊娠反應過重、家庭裝修的有毒物質等都是可能導致小耳畸形發病的因素,有小耳畸形家族史的患者遺傳發病率大致2.9% -33.8%。
臨床表現
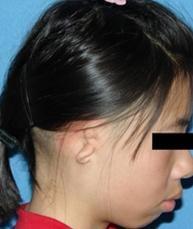
先天性小耳畸形患者的臨床特徵涉及的部位主要是耳廓、外耳道和中耳,內耳往往不受累。按照畸形程度,臨床上最常用的分型為三型:
Ⅰ度:耳廓的大小、形態發生變化,但耳廓重要的表面標誌結構存在,外耳道狹窄,嚴重時外耳道出現閉鎖;
Ⅱ度:最為典型,只存在呈垂直方位的耳輪,呈臘腸狀,外耳道閉鎖;
Ⅲ度:只存留皮膚、軟骨構成的團塊,嚴重者出現無耳。
先天性小耳畸形患者中耳發育障礙類型多達十餘種,主要為聽小骨、鼓室肌肉和面神經的發育畸形,並且同外耳畸形嚴重程度密切相關。先天性外耳畸形在嚴重病例中可以表現為序列征的臨床症狀之一,如:眼-耳-脊柱序列征(Oculo–auriculo–vertebral spectrum ,OAVS) 。其患者除存在小耳畸形外,還患有半面短小(顳骨,上頜骨或下頜骨發育不全),軟組織畸形(耳前贅生物或大口畸形),眼瞼缺損(眼瞼缺損,瞼結膜上皮囊腫),脊柱畸形,以及先天性腎臟和心臟缺損。
疾病治療
先天性小耳畸形的治療主要包括兩個方面的內容,一個是外耳郭再造,另一個是聽功能重建。一般先行外耳郭再造,再行聽功能重建。聽力重建手術常常會破壞耳後皮膚,因此要在耳郭再造後施行。
外耳郭再造
正常耳廓系由細薄的皮膚軟組織包裹彈力軟骨支架所組成,具有彈性的薄殼結構,並由耳輪、對耳輪、耳屏、對耳屏、耳垂、耳甲、三角窩、舟狀窩等構成,凸凹迴旋,形態複雜,因此耳廓再造是一個困難、複雜的手術。目前雖然能夠造出與正常耳郭形態非常的再造耳,但影響再造耳形態的因素很多,殘耳及殘耳後皮膚的鬆緊、厚薄、大小,所用肋軟骨的長短、形狀、厚薄差異都很大,這些條件都會影響手術的效果,個別病人的瘢痕體質也會影響再造耳的外形。因此,對於要求行耳廓再造,並能理解手術的困難,對結果又抱現實態度的受術者皆可進行耳廓再造手術,否則要慎重。年老體弱者宜佩帶假耳,不宜施耳再造術。
1、手術時機
耳朵再造手術時機很重要,是獲得理想手術效果主要的決定因素之一。我們認為綜合肋軟骨發育、耳郭發育以及心理發育等因素9歲、10歲、11歲是最好的耳朵再造年齡。年齡過小,因其自體肋軟骨發育小、薄、軟,給耳廓軟骨支架的製作帶來影響,從而影響最終的手術效果,而且過早的手術就需要切取更多的肋軟骨,負重的肋軟骨多取一根發生胸廓變形的幾率和程度都比年齡大可以少取一根軟骨的要高和重。但最好在青春發育前完成外耳再造手術,因為青春期孩子的心理變化大,在青春期前完成對孩子心理發育影響會小很多。雖然我們已經解決了高齡病人的耳朵再造技術,但最好不要等年齡過大再來手術,隨著年齡的增大,肋軟骨的質地也會發生改變,甚至變黃變脆,增加了耳朵軟骨支架的製作難度。
2、再造方法
耳朵再造通常需要2~3次手術。具體的方法有兩種。
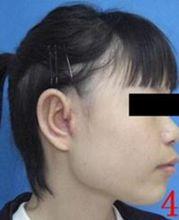 外耳再造的術前術後對比
外耳再造的術前術後對比一種叫做Brent法,Brent是個美國醫生,後來日本的Nagata (永田) 醫生做了比較大的技術改進,這種方法在全球範圍內套用最多、最普遍。這種方法不需要皮膚擴張。這種方法一般2次手 術,第一次手術取肋軟骨,直接將肋軟骨雕刻的耳支架植入耳後的皮膚下,耳朵再造手術這次最關鍵。第二次手術把耳朵立起來。如做第三次可以修得更美觀。每次手術需要10天左右時間,每次手術之間間隔4-6個月。這種方法造的耳朵薄、輪廓清晰、手術疤痕小,而且方法簡便、安全性高、每次的治療時間短、病人的痛苦小。這種方法適合畸形耳朵皮膚豐富、畸形耳朵後方的皮膚松、面積大的病人,而且對於有這種條件的病人我們首選這種方法。
另一種是皮膚擴張法,手術一般要3次。第一次手術在殘耳後乳突區埋置一個50~80ml水囊(即皮膚軟組織擴張器),住院時間約4天左右。手術後7天開始注入生理鹽水,隔天注水一次,注滿50~80ml生理鹽水約需1個月,注水完成後休養1個月再來醫院行第二次手術。第二次手術取出擴張器,切取自體肋軟骨根據健側的耳朵大小雕刻耳支架進行耳廓再造,住院時間約10天左右;部分患者在二次術後3~6個月可對再造耳進行進一步修整,住院時間約7-10天左右。這種方法雖然治療時間長,病人痛苦相對較大,但對於耳朵後麵皮膚小、皮膚厚的病人最好選用皮膚擴張的方法。
耳朵再造方法的選擇關鍵是病人的自身條件,適合病人的方法就是能夠獲得最好效果的方法。
聽力重建
先天性小耳畸形患者絕大多數外耳道閉鎖,父母帶著孩子就診時最關心的往往是聽力,認為孩子患側耳朵是全聾的,或者認為只要在皮膚上開一個洞就能完全恢復聽力。對此,醫生要從耳部的胚胎髮育來解釋聽力問題,糾正他們的錯誤概念。
在胚胎髮育上,中耳與外耳主要來自第一、二鰓弓組織。5周的胚胎時,耳廓在這兩個鰓弓上以6個小丘的形成出現,而內耳則出現於3周的胚胎,來源於外胚層組織。由於組織來源不同,小耳畸形患者主要是外耳與中耳的發育畸形,內耳往往並不累及。而聲音傳到人的內耳有兩條途徑,通過外耳到中耳再到內耳的途徑稱為氣傳導,小耳畸形氣傳導障礙。聲音震動顱骨傳到內耳的稱為骨傳導,小耳畸形骨傳導存在,對大的聲音能夠聽到。
一般來說,單側小耳畸形的患側大約有40%的聽力,再加上健側聽力正常,除在判斷方向上稍差外,對語言發音及平時生活並無多大影響,因此對這類患者是否進行外耳道成形增進聽力手術,歷來有所爭議,其主要反對理由是手術併發症多、提高聽力的程度甚微且往往不持久。近年來隨著技術的進展,耳科醫師多傾向於手術。耳科醫師和整形醫師在手術的先後上也存在著分歧,再造耳缺乏彈性,會影響耳科醫師手術操作,但外耳道手術後常使乳突區皮膚產生瘢痕,影響整形醫師充分利用該處皮膚進行耳廓再造,但只要再造耳的位置留好,對有經驗的耳科醫生也能在耳郭再造手術後進行聽力重建手術。
聽力手術要求乳突氣房發育,以使有足夠的間隙形成外耳道。當乳突氣房發育不良時,外耳道的形成就困難,因為其前面的顳頜關節不能被改變,上面鼓室很低,後面乙狀竇位置前移,下面有面神經。正常情況下,在乳突中形成外耳道進入中耳腔的通路幾乎不存在,因此氣房不發育者,不宜行耳道成形術;另一方面,對於氣房發育良好者,雖可行外耳道成形增進聽力,但筆者認為重建鼓膜套用的自體筋膜並不是組織移植,而僅是一種幫助癒合的生物性敷料,術後易發生感染流液等複雜情況。外耳道是在去除部分乳突骨質和氣房的基礎上形成的,鼓室成形術後患者即有形成瘺的傾向。術後初期移植的皮片在骨面生長良好,耳道表面也逐漸變平光滑,但以後隨著皮片的收縮,中耳腔或剩餘乳突氣房的黏膜會長入耳道內,黏膜暴露在空氣中會引起慢性持久的分泌,刺激周圍組織引起慢性炎症,每逢患者感冒就會產生膿性液,一旦出現這種情況,處理相當困難。
正常生理情況下,乳突氣房內的液體通過咽鼓管向外排放,手術的干擾改變了這一正常流向,瘺的形成使其反向流至耳道內,因此這樣的手術從某種意義上來說是非生理的,把乾耳變成了濕耳。預防該併發症的方法是:外耳道應儘量做得寬大,接近乳突根治術時所形成的腔,術中注意保持中耳腔黏膜完整,以維持乳突一咽鼓管排液系統不受影響,耳道壁儘量用皮瓣覆蓋等。但完全做到這些困難較大,過於寬大的耳道不但外形醜陋,而且影響耳廓再造。因此雖然恢復聽力對患者有一定的吸引力,但對單側小耳畸形、健側聽力正常的患者,要權衡術後可能發生的感染流液、再造耳道內要經常清除皮屑的麻煩,以及對某些體育運動如游泳的限制等。是否值得同時進行目前提高聽力不甚理想的中耳手術,應慎重考慮。
總之,對於雙側小耳畸形、外耳道閉鎖的患者,可以考慮進行外耳道成形增進聽力的手術。但對於單側小耳畸形的患者,筆者的經驗是進行部分外耳道成形,深度在1cm左右,不進人中耳腔,儘量用局部皮瓣向內翻人覆蓋之。手術基本上沒有改變乳突一咽鼓管流向,故術後無感染流液等併發症,這樣患者雖未增進聽力,但因耳屏後方有了“耳道”這一結構,心理上能得到一定的滿足,也可使再造耳的外形更加完好。
耳廓再造與患側面領部畸形的矯正
先天性小耳患者常伴有面部發育不對稱畸形,患側面部短小,患者多數要求先行耳再造,甚至一些面部畸形很嚴重的患者,也往往因要求耳再造而來住院。輕度面部不對稱者,再造耳廓後視覺上的差異不明顯,一般無需行頜面部整形。重度者,除小耳外,下頜骨(主要是下頜支)發育上的畸形也較顯著,患側下頜支常短小,偏向內側,嚴重者甚至缺如。下頜體彎向短小的下領支,頦部偏居患側,顏面正中矢狀線和下領正中矢狀線不相一致。下頜骨的這種畸形並非表現在同一平面,而是三維空間上的變化。因下頜健側與患側生長的不均衡,所致面部的不對稱隨患兒的發育日趨嚴重,一般認為直至成年後方告停止。下頜骨畸形的三維空間改變再加時間因素而更為複雜。上頜骨除固有的發育不良的可能性外,其正常向下生長也會由於下頜骨的發育不良而受到阻礙。上、下頜骨及其牙槽突的發育不良,可導致牙頜面向患側傾斜和健側開頜。
對於這些患者,一般要根據其年齡、頜畸形程度等進行口腔正畸療法或外科手術治療,恢復正常的功能和外形。以往常用的骨移植等方法,手術複雜,效果不太理想。Mc-Carthy等自1989年起套用骨延長器進行下頜骨的逐漸延長術,認為此法在顱頜面整形中免除了植骨、頜間固定等步驟。此法時間雖長,但與套用皮膚擴張法再造耳廓同時進行,則並不增長時間。至於上頜骨和局部軟組織的發育不良,在兒童時期行下頜骨延長後,正常長度的下頜運動理應能促進上頜及周圍軟組織的發育,頜間關係也會逐漸得到自然矯正。因此,手術雖僅延長下頜骨,卻獲得了三維空間變化的效益。下頜骨骨延長器有口外骨延長器及口內骨延長器兩種,口內骨延長器更加理想,但併發症較前者多。
下頜骨延長術一般僅適用於12歲以前的兒童,而耳廓再造則要在6歲以上,因此,耳廓再造的同時進行下頜骨延長術的手術年齡為6一12歲。具體手術操作步驟如下:
耳廓再造套用皮膚擴張法,用50ml的腎形擴張器。下頜骨延長採用不鏽鋼小型口外骨延長器。
手術分三期進行:
第一期:置放骨延長器,並埋入擴張器。手術在全身麻醉下進行。術後1周拆線,其後第3天即開始注水擴張,30天左右完成,並轉動延長器的螺旋,使下領骨每天延長lmm左右,直至到設計的長度。
第二期:耳郭再造第二期:在皮膚擴張後2-3個月取出皮膚擴張器施行耳郭再造二期。
第二期:4-6個月後去除延長器,並施行耳郭再造三期。