基本內容
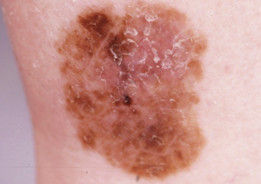
皮膚惡性黑色素瘤是高度惡性腫瘤。與其他各種惡性腫瘤相比,易於早期發現的惡性腫瘤。惡性黑色素瘤多為原發,但長期的色素性皮損惡變為黑色素瘤臨床並不少見,外傷、反覆摩擦,雷射、冷凍、化學腐蝕劑的消痣術導致惡變時有所見。當腫瘤厚度小於0.75mm,正確治療生存率可達90-95%,一旦厚度超過4mm,5年生存率有30%左右。晚期惡性黑色素瘤的治療目前仍是一個相當困難的問題。原發性惡黑表現為皮膚結節狀或輻射性生長病灶。可為棕黃色、棕色、藍色、桃紅色、黑色,正常皮膚紋理消失,邊緣可呈鋸齒狀,病變可呈局部隆起,繼發潰瘍,滲出出血,疼痛。晚期可出現衛星結節,淋巴結轉移都可出現區域淋巴結腫大。
下列情況常提示色素性皮損早期惡變:1.顏色改變。2.邊緣參差不齊。3.病灶隆起,短期快速增大。4.表面不光滑、脫屑、滲液、出血。5.局部疼痛。
治療方法
(一)外科治療
1.活檢手術:對疑為惡性黑色素瘤者,應將病灶連同周圍0.5cm~lcm的正常皮膚及皮下脂肪整塊切除後作病理檢查,如證實為惡性黑色素瘤,則根據其浸潤深度,再決定是否需行補充廣泛切除。一般不作切取或鉗取活檢,除非病灶已有潰瘍形成者,或因病灶過大,一次切除要引起毀容或致殘而必須先經病理證實者,但切取活檢必須與根治性手術銜接得越近越好。世界衛生組織惡性黑色素瘤診療評價協作中心在一組前瞻性分析中認為切除活檢非但對預後沒有不良影響,而且通過活檢可了解病灶的浸潤深度及範圍,有利於制訂更合理、更恰當的手術方案。
2.原發病灶切除範圍:老觀點主張切除病變時一定包括5厘米的正常皮膚已被摒棄。大多數腫瘤外科學家對薄病變,厚度為≤1mm,僅切除瘤緣外正常皮膚1cm,對病灶厚度超過1mm者應距腫瘤邊緣3cm~5cm處作廣泛切除術。位於肢端的惡性黑色素瘤,常需行截指(趾)術。
3.區域淋巴結清除術
(1)適應症:在美國大多數腫瘤外科醫生持如下治療態度:①病變厚度≤1mm者,轉移率甚低,預防性淋巴結清掃術不能指望其能改變遠期預後;②病變厚度>3.5cm~4mm者隱匿性遠處轉移的可能性高,遠期存活率也相對的低(20%~30%),即使做了預防性淋巴結清除術亦難望在存活率上會出現有意義的提高。儘管如此,主張只要尚無遠處轉移灶可查,便應做預防性淋巴結清除術者大有人在;③厚度介於上述二類之間的病變,隱匿性淋巴結轉移率相當高,是做預防性淋巴結清除術可望提高生存期最佳對象。
(2)區域淋巴結清除的範圍:頭頸部惡性黑色素瘤作頸淋巴結清除時,原發灶位於面部者應著重清除腮腺區,頦下及頜下三角的淋巴結;如病灶位於枕部,重點清除頸後三角的淋巴結。發生於上肢的惡性黑色素瘤需行腋窩淋巴結清除,發生在下肢者應做腹股溝或髂腹股溝淋巴結清除術。發生於胸腹部的惡性黑色素瘤則分別作同側腋窩或腹股溝淋巴結清除術。
4.姑息性切除術:對病灶範圍大而伴有遠處轉移等不適於根治性手術者,為了解除潰瘍出血或疼痛,只要解剖條件許可,可考慮行減積術或姑息性切除。
(二)放射治療
除了某些極早期的雀斑型惡性黑色素瘤對放射治療有效外,對其他的原發灶一般療效不佳。因此對原發灶一般不採用放射治療,而對轉移性病灶用放射治療。目前常用放射劑量為:對淺表淋巴結、軟組織及胸腔、腹腔、盆腔內的轉移灶,每次照射量≥500cCy,每周2次,總量2000~4000cCy,對骨轉移灶每次200~400cCy,總量3000cCy以上。
(三)化學治療
1.單一用藥
(1)亞硝脲類藥物:對黑色素瘤有一定療效。綜合文獻報導、BCNU治療122例黑色素瘤,有效率為18%,MeCCNU治療108例,有效率17%,CCNU治療133例,有效率13%。
(2)氮烯咪胺(DTIC):由於DTIC的出現,使黑色素瘤的治療向前推進了一步,成為套用最廣泛的藥物。GaiIanl報導DTIC的療效最好,治療28例黑色素瘤,每次劑量為350mg/m2,連用6天,28天為一療程,有效率為35%。
2.聯合用藥:惡性黑色素瘤對化療不甚敏感,但聯合用藥可提高有效率,減低毒性反應,常用的聯合化療方案如下:
(1)DAV方案(DTIc、ACNu、VCR)為黑色素瘤的首選化療方案。用藥方法:DTIcloo~200mg,ivd1~5ACNUl00mgivd1VCR2mgivd1,每21天重複1次。
(2)DDBT方案(DTIC、DDP、BCNU、TAM)用法:DTIC220mg/m2,靜注d1~3/3w、DDP25mg/m2,靜滴d1~3w、BCNUl50mg/m2,靜注d1/6w、TAM10mgPO,2/d。有效率52.5%。
(3)CBD方案(CCNU、BLM、DDP)用法:CCNU80mg/m2,口服,d1/6w,BLMl5u/m2,靜注d3~7/6w、DDP40mg/m2,靜注d8/6w。有效率48%。
(四)免疫治療
惡性黑色素瘤的自行消退,說明與機體的免疫功能有關。卡介苗(BCG)能使黑色素瘤患者體內的淋巴細胞集中於腫瘤結節,刺激病人產生強力的免疫反應,以達治療腫瘤的作用。BCG可用皮膚劃痕法、瘤內注射和口服。對局部小病灶用BCG作腫瘤內注射,有效率可達75%~90%。近幾年試用干擾素、白細胞介素-2(ILA-2)和淋巴因子激活殺傷細胞(LAK細胞)等生物反應調節劑,取得一定效果。
(五)營養治療
身體的一切毛病都與營養有關,腫瘤也不例外。多並密集補充人體所需的維生素和礦物質,特別是維生素C和維生素E的攝入,量一定要大,這樣可慢慢得到改善。
【預防】
儘量避免日曬,使用遮陽屏是重要的一級預防措施,特別是對那些高危人群,加強對一般民眾和專業人員的教育,提高三早,即早發現、早診斷、早治療,更為重要。
【預後】
(一)腫瘤浸潤深度腫瘤厚度與預後密切相關,Balch等(1982)報導的1442例惡性黑色素瘤療效分析,其中357例原發灶≤0.75mm者的5年生存率為89%,≥4mm者僅25%。
(二)淋巴結轉移情況綜合文獻l~3個淋巴結有轉移者的5年生存率為41%~58%,4個以上轉移者為8%~26%、雖然病灶厚度和淋巴結轉移均為影響預後的重要因素,但淋巴結轉移與否似乎對預後的影響更大。
(三)病灶部位根據臨床分析,惡性黑色素瘤發生的部位不同其療效亦各異,一般認為發生於軀幹的預後最差,位於頭頸部者次之,位於肢體者較好。
(四)手術方式根據Morton提出的廣泛切除範圍的標準,病灶厚度≤0.75mm者切除範圍距腫瘤邊緣2cm~3cm,厚度>0.75mm而≤4mm時為3cm~4cm,厚度>4mm者距腫瘤邊緣5cm作廣泛切除,這樣可降低局部復發率。不恰當的局部切除,使局部復發率高達27%~57%,一旦發生局部復發再作非常徹底的廣泛切除亦難奏效;對區域淋巴結的處理亦然,一個不符合規格的區域淋巴結清除術,常會促進腫瘤向全身播散。
(五)年齡與性別罕見的幼年性惡性黑色素瘤預後較好,45歲以下的惡性黑色素瘤患者的預後較年老患者好。在性別上女性患者的預後明顯優於男性。
預後因素
黑色素瘤又稱惡性黑色素瘤,應注意與相似疾病相鑑別,此病大多見於30歲以上成年人,發生於皮膚者以足底、外陰及肛門周圍多見。可以一開始即為惡性,但通常由交界痣惡變而來。黑色素瘤復發和轉移率均較高,預後差。影響黑色素瘤預後的因素有哪些?
1.與腫瘤浸潤深度有關根據世界衛生組織對一組惡性黑色素隨訪的結果,預後與腫瘤厚度有密切關係。腫瘤≤0.75mm者,5年生存率為89%,≥4mm者僅25%。
2.淋巴結轉移情況無淋巴結轉移者5年生存率為77%,而有淋巴結轉移者僅31%。生存率還與淋巴結轉移的多少有關。
3.病灶部位惡性黑色素瘤的發生部位與預後有關。發生於軀幹者預後最差,5年生存率為41%;位於頭部者次之,5年生存率為53%;四肢者則較好,下肢者5年生存率為57%,上肢者60%;發生於黏膜的黑色素瘤預後則更差。