正常值
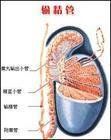
輸精管
正常時長約40-50cm,管腔內徑1mm左右。輸精管在移行為壺腹部之前,有一小段管徑變細,似形成一個峽部。兩側輸精管入盆部多對稱。壺腹部位於精囊影之上。呈不規則扭曲條形影。主管管徑約2-3mm,長約3-7mm。先有1.5mm一段橫行向內下,然後縱行向下,末端與精囊排泄管匯合成射精管。多數壺腹的邊緣不規則,可有憩室樣變,形成羽毛狀,少數邊緣平滑。兩側壺腹多呈對稱。
精囊
正常時精囊呈邊緣光滑而不規則的樹葉形,其中可見由精囊管盤曲而成的蜿蜒曲折的條形暗影,位於壺腹部之外下方,大多數兩者之間有一間隙存在,少數兩者影像部分重疊。
精囊的形態大致可分為三種:
(1) 以多個圓形暗影為主的葡萄形
(2) 彎曲較少而單調的彎管形
(3) 彎曲較多,相互重疊的盤管形。精囊管徑除排泄管較細外,其餘部分基本一致,最大寬度約4-5mm,精囊影像沿其縱軸有側長5.0±0.6cm,左側長4.6±0.8cm。兩側大小與位置基本對稱。
射精管
在X線片上,正常射精管呈上寬下窄的長錐形或寬窄相近的棒形,長約1.6±0.6cm,管徑寬1.5±0.6mm,外緣光滑,內緣大多數都有多少不等的皺褶或為鋸齒影像,兩側基本對稱。
其形態大致可分為四類:
(1) “V”型:射精管為直管,二者間距上寬下窄(占22.1%)
(2) “11”型:兩管上下間距基本相等(占47.1%)
(3) “X”型:兩管輕度向外彎曲(占25.5%)
(4) “()”:兩管向內彎曲顯著(占5.3%)。
輸精管壺腹部
X線片上壺腹部呈不規則的扭曲條形影,先是橫行向內下,然後縱行向下,末端與精囊排泄管匯合為射精管。壺腹的邊緣多不規則呈憩室或絨毛狀,少數邊緣光滑。壺腹主管在連線射精管之前,多有擴張增寬,末端又再變細後接射精管,其與精囊排泄管間的夾角清晰。
附睪
輸精管造影反插技術是一個對技術技巧要求非常高的一個操作藝術,一張好的附睪端輸精管反插造影需要顯示陰囊端輸精管附睪端,管腔與精囊端相同,在顯示附睪管時開始明顯變細而彎曲,隨著造影劑的進一步推入越近睪丸端附睪管越細越彎曲,直至顯影膜糊不清。
臨床意義
異常結果:
輸精管梗阻
常見的原因有雙側腹股溝疝手術損傷、陰囊部手術、淋病、輸精管結核、炎症後瘢痕形成、前列腺癌浸潤輸精管、先天性輸精管部分缺損等。精道造影可明確輸精管梗阻的部位及範圍,特別是因雙側腹股溝疝手術損傷所引的雙側輸精管堵塞可明確定位輸精管離斷部位而為以後的輸精管吻合術提供極有價值的診斷依據。如系射精管不通暢或完全阻塞,射精管常不顯影,而壺腹部明顯擴張。
精囊疾病
(1) 精囊、輸精管結石或鈣化:造影前先攝膀胱區平片,以除外精道以外的結石或鈣化,並與造影后的X線片對比。精囊造影受結石阻塞,造影劑通過障礙。輸精管末端結石則造影劑注入困難,阻力大,受檢者無尿意感覺。輸精管鈣化時亦影響造影。
(2) 精囊結核:臨床如確診有附睪結核時,應禁忌作精囊造影,以防病灶擴散。精囊結核造影顯示精囊扭曲、擴張,形態萎縮,可見破壞影像,並有射精管逆流現象,射精管末端內腔變小。如有空洞形成,由於造影劑與乾酪樣物質混合,可見蟲蝕樣邊緣。精囊破壞嚴重時,管腔可完全閉塞,患側精囊無法顯影。
(3) 非特異性精囊炎:囊腔內若有炎性分泌物或出血,則顯影不清,炎性分泌物的粘稠度直接與造影劑顯示濃淡有關。此外,精囊邊緣不規則,有的顯示部分或全部精囊擴張,並有造影劑外溢現象,此系非特異性精囊炎特有表現,在精囊結核、前列腺癌等疾病時則無此現象。
(4) 精囊囊腫、精囊憩室:少見,造影可見精囊擴張,精囊與輸精管末端分支複雜的正常結構消失,呈單一的囊狀擴大,精囊的一部分或全部擴張。
附睪疾病
由於附睪結核及淋病所引起的往往會出現附睪管不顯影,甚至有相當一部分患者會因附睪管及陰囊部位輸精管全堵塞而至造影失敗。但大部分的附睪管堵塞是輸精管端的附睪端顯影良好,而是堵塞於附睪管與曲細精管交界處。如對此問題不清晰往往會引起醫生及患者非常的理解,那就是睪丸活檢查睪丸生精功能正常,顯示為梗阻性無精子症,而輸精管造影檢查精囊端及附睪端均顯影良好,為什麼會出現如此結果呢?其實是對病理及造影不甚了解的原因。
鄰近器官疾病
(1) 前列腺炎時精囊可擴張或縮小,呈球形,充盈差。遠端壺腹有憩室樣改變,射精管多無改變。
(2) 前列腺增生時,精囊及壺腹部均擴大,兩側對稱並向上抬高,邊緣光滑。射精管可較正常擴大數倍,且管腔延長,並向中線靠攏。正常時的凹面向內變成凹面向外。
(3) 前列腺癌時射精管邊緣不規則,可見缺損、變形、狹窄或突然截斷等改變。嚴重者精囊與壺腹部變形,影像殘缺不全或全部不顯影,輸精管殘端呈僵硬的鼠尾樣改變。
(4) 內分泌障礙:內分泌障礙對輸精管發育影響較大,可造成形態及重量的變化,形態改變可通過精道造影顯示,重量變化可通過生物學的定量法測定。
輸精管道造影術除能判斷輸精管道的阻塞及先天畸形外,對炎症、腫瘤、外傷等造成的各種解剖結構破壞之診斷也有一定意義。此外還有助於了解鄰近組織的病變。
需要檢查的人群:
(1) 精道排出障礙:男性不育症精液檢查無精子,但睪丸活檢有生精能力(曲細精管內有精子存在),可做輸精管精囊造影,觀察輸精管及其壺腹部和射精管內腔、精囊有無排出障礙。通過造影注意阻塞部位、狹窄程度及範圍,兩側精道是否都不通。
(2) 精囊本身疾病:無精症(aspermatism)與逆行射精(retrograde ejaculation)常需做輸精管精囊造影確診,並與精囊結核、精囊結石、精囊囊腫,非特異性慢性精囊炎等引起的不育症鑑別。
(3) 內分泌動態觀察:精囊是男性生殖系副性器官,與性功能有密切關係。個體的內分泌功能變化可妨礙精囊發育或引起先天性畸形,從而導致不育。從精囊形態發生變化,通過精囊造影可以推斷。
注意事項
不合宜人群:對造影劑過敏的患者。
檢查前禁忌:
(1) 在檢查前最少有三天不能同房。
(2) 在做輸精管造影前得排空膀胱。
檢查時要求:
(1) 如果有碘過敏,不可向醫生隱瞞碘過敏史,每次造影前必須做碘過敏試驗。
(2) 造影后禁盆浴及性生活兩周,可酌情給予抗生素預防感染。
檢查過程
輸精管造影方法:
(1) 局麻後,用皮外固定鉗將輸精管連同繃緊的陰囊皮膚夾入固定圈內。使固定苷柄朝向受術者下肢端。
(2) 助用將固定鉗頭向上胎頂,術者用左手拇、食指捏住固定錯頭前方輸精管兩側,右手持輸精管穿刺針(8號銳頭針),在輸精管最突出部之正中處,以近似垂直方向刺破輸精管前壁,深約2mm。刺到輸精管組織時,常有一種“脫性感”。穿刺時針頭之斜面必須與輸精管縱軸方向一致,否則有刺穿或切斷輸精管之可能。
(3) 拔去8號針頭,固定輸精管的手指不動,立即將6號鈍針頭沿已刺開的孔道插入輸精管遠睪端。當針頭進入輸精管前壁的孔時常有一種收緊感,稍用力則又出現刺空感,表示已進入管腔內。
(4) 確定穿刺是否成功,除術者主觀感覺外,可用以下方法鑑別:① 精囊灌注試驗:術者用左手拇、食指輕輕捏住近皮下環處輸精管,將盛有1%普魯卡因5ml的注射器接在已插入的6號鈍針座上,突然注入2-3ml,若針頭在管腔內,捏住輸精管的手指,即感到輸精管突然膨脹、變硬和壓力增高之衝擊感,繼續注入數毫升,受術者常有尿意感,局部無水腫。② 輸精管盲端加壓注所試驗:助手用拇、食指捏緊近皮下環處輸精管,術者用同法將針孔前方之輸精管捏緊,回抽無血液後,注入2ml空氣,數秒鐘後放鬆推注的手指。如穿刺成功,注射器針芯因壓力關係而自動回至原來的刻度;如精囊端輸精管未捏緊,使空氣注入精道,受術者產生強烈尿意感,表示穿刺成功。反之,若穿刺失敗,則針頭周圍有明顯皮下積氣征,且無尿意感。
相關疾病
不孕不育,輸精管堵塞,男性生殖腺機能減退症
相關症狀
精道疼痛,輸精管疼痛,輸精管堵塞,輸精管變粗
精道通暢
精道通暢與否直接關係著射精和生育。放射學檢查是精道病變和通暢的直接可靠的檢查手段,輸精管造影檢查的主要適應症有
(1)有輸精管道梗阻的臨床特徵而附睪、輸精管觸診正常。少精子症,精漿果糖低水平,PH呈酸性;
(2)有輸精管道梗阻的臨床特徵,附睪觸診正常、睪丸活檢生精基本正常。
(3)有輸精管道梗阻的臨床特徵,但陰囊內探查未發現異常;
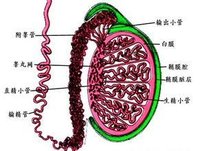 輸精管造影
輸精管造影(4)需作輸精管吻合或附睪輸精管吻合術。