疾病簡介
定義
 腰椎間盤突出症康復
腰椎間盤突出症康復腰椎間盤突出症 (lumbar disc herniation, LDH)主要是指腰椎,尤其是L4~5、L5~S1、L3~4的纖維環破裂和髓核組織突出壓迫和刺激相應水平的一側和雙側坐骨神經所引起的一系列症狀和體徵。在腰椎間盤突出症的患者中,L4~5、L5~S1突出占90%以上,年齡以20~50歲多發,隨年齡增大,L3~4、L2~3發生突出的危險性增加。誘發因素有退行性變、職業、吸菸、心理因素、醫原性損傷、體育活動以及寒冷、肥胖等。
病因病理
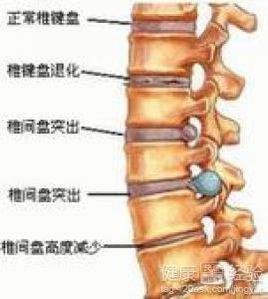
腰椎是脊柱運動的樞紐,腰椎間盤和後方的小關節組成三關節複合體,對腰椎骨性結構的穩定性起決定作用。一般認為,在三關節複合體中腰椎間盤的退變最早,在腰椎退行性變中起主導作用。椎間盤的生理退變從20歲即開始,退變最早始於軟骨終板,表現為軟骨終板變薄且不完整,纖維環失去附著點而變薄,促進了纖維環和髓核的變性和退變。纖維環雖堅固,但過度承載可引起鄰層纖維環交叉處相互摩擦,導致纖維環變性和透明變性,纖維環由內向外發生環狀和放射狀裂隙,纖維環鬆弛,彈性降低,當椎體受外力衝擊時,變性的纖維環可部分地呈環形或放射形斷裂,髓核內容物可由裂縫突出。如表淺纖維仍保持完整,髓核由裂縫中突出,頂著未斷裂的纖維板層而呈一丘狀突起;如後側纖維環板層完全斷裂,髓核可突入椎管;如纖維環部分撕裂,脫落的碎片也進入椎管,這都可擠壓或刺激脊神經產生症狀 。
 腰椎舒展器
腰椎舒展器分型
根據腰椎間盤突出症髓核突出的位置、程度、方向、退變程度與神經根的關係及不同的影像學檢查,有多種分型方法。
(1)根據突出物的位置分為單側型、雙側型和中央型;
(2)根據突出的方向不同分為後中央突出、後外側突出及側方突出。
(3)病理分型:可分為6型:
①退變型:纖維環輕度向四周擴大,椎間盤後部的凹陷消失;
②膨出型:髓核內壓增高,內層纖維環破裂中層和外層纖維環膨隆,在CT圖像上出現典型的“滿月形”;
③突出型:纖維環的內側和中層破裂,外層也有部分破裂,髓核從破裂口突出,頂起外層纖維環和後縱韌帶,形成凸起形結節;
④脫出後縱韌帶下型:全層纖維環破裂,髓核從破裂口脫出,頂起後縱韌帶,形成凸起形結節,CT圖像上的塊影比突出型要大。
⑤脫出後縱韌帶後型:纖維環全層破裂,髓核從纖維環破裂口脫出,穿破後縱韌帶至硬膜外腔;
⑥游離型:大塊髓核或軟骨終板脫出,穿破後縱韌帶,在硬膜外腔患椎間隙以下游離和脫垂。前三型為未破裂型,占73%,後三型為破裂型,約占27%。
根據以上分型法,前四型非手術治療可取得滿意療效,後二型應以手術治療為主。掌握腰椎間盤突出症的分型,對於選擇治療方法至關重要,特別是在非手術治療中,正確套用分型,能提高治療效果,防止發生意外損傷 。
臨床特點
1.病史 腰椎間盤突出症多發生於中青年,20~50歲之間,男性多於女性,多有搬重物或扭傷史。
2.症狀 臨床表現為腰背痛、下肢放射性神經痛、下肢麻木感、腰椎活動受限。咳嗽、打噴嚏或腹部用力時症狀加重, 臥床休息症狀減輕,站立時症狀較輕,坐位症狀較重。腰椎間盤突出較重者,常伴有患下肢的肌萎縮,以拇趾背屈肌力減弱多見。中央型巨大椎間盤突出時可發生大小便異常或失禁、鞍區麻木、足下垂。部分患者有下肢發涼的症狀。整個病程可反覆發作,間歇期間可無任何症狀。
3.體徵 腰椎前凸減小,腰部平坦,可有側凸畸形。腰椎活動度明顯受限,且活動時症狀明顯加重,尤以前屈受限為多見。病變部位棘突、棘突間隙及棘旁壓痛,慢性患者棘上韌帶可有指下滾動感,對診斷腰椎間盤突出症有價值。壓痛點也可出現在受累神經分支或神經幹上,如臀部、坐骨切跡、膕窩正中、小腿後側等。可出現肌肉萎縮和肌力下降。疼痛較重者步態為跛行,又稱減痛步態,其特點是儘量縮短患肢支撐期,重心迅速從患下肢移向健下肢,並且患腿常以足尖著地,避免足跟著地震動疼痛,坐骨神經被拉緊。直腿抬高試驗及加強試驗陽性多見。L3~4椎間盤突出時,股神經牽拉試驗可能陽性。根據受累神經支配範圍可出現相應部位的感覺改變和腱反射的降低或消失(見圖1) 。
圖1 腰椎間盤突出症定位診斷
| 病變節段 | 受壓神經 | 疼痛 | 麻木 | 肌力 | 反射 |
| L3~4 | L4 | 骶臀區,大腿前外側,小腿前內側 | 小腿前內側 | 伸膝無力 | 膝反射減弱或消失 |
| L4~5 | L5 | 骶臀區,大腿和小腿後外側 | 小腿外側上部,趾基底部 | 背伸無力 | 無改變 |
| L5~S1 | S1 | 骶臀區,大腿,小腿及足跟外側 | 小腿外側下部及足外側 | 偶爾足跖屈和背屈無力 | 踝反射減弱 |
4.影像學檢查
(1)腰椎間盤突出症的X片徵象有:①脊柱腰段外形的改變,正位片上可見腰椎側彎、椎體偏歪、鏇轉、小關節對合不良。側位片腰椎生理前凸明顯減小、消失,甚至反常後凸,腰骶角小。②椎體外形的改變,椎體下緣後半部淺弧形壓跡。③椎間隙的改變,正位片可見椎間隙左右不等寬,側位片椎間隙前後等寬甚至前窄後寬。
(2)腰椎間盤突出的CT徵象:①突出物徵象:突出的椎間盤超出椎體邊緣,與椎間盤密度相同或稍低於椎間盤的密度,結節或不規則塊,當碎塊較小而外面有後緣韌帶包裹時,軟組織塊影與椎間盤影相連續。當突出塊較大時,在椎間盤平面以外的層面上也可顯示軟組織密度影,當碎塊已穿破後縱韌帶時,與椎間盤失去連續性,除了在一個層面移動外,還可上下遷移。②壓迫徵象:硬膜囊和神經根受壓變形、移位、消失。③伴發徵象:黃韌帶肥厚、椎體後緣骨贅、小關節突增生、中央椎管及側隱窩狹窄。
(3)腰椎間盤突出症的MRI徵象:①椎間盤突出物與原髓核在幾個相鄰矢狀層面上都能顯示分離影像。②突出物超過椎體後緣重者呈游離狀。③突出物的頂端缺乏纖維環形成的線條狀信號區,與硬膜及其外方脂肪的界限不清。④突出物脫離原間盤移位到椎體後緣上或下方。如有鈣化,其信號強度明顯減低。
臨床治療
腰椎間盤突出症的患者絕大多數可通過非手術治療,達到臨床症狀減輕或消除;僅有10%-20%的患者需手術治療。
手術指征:
1.病史超過半年,經過嚴格保守治療至少6周無效;或保守治療雖有效,但症狀經常復發且疼痛較重者;
2.首次發作的腰椎間盤突出症疼痛劇烈,尤以下肢症狀者,患者因疼痛難以行動及睡眠,被迫處於屈髖屈膝側臥位,甚至跪位;
3.出現單根神經麻痹或馬尾神經受壓麻痹,表現為肌肉癱瘓或出現直腸、膀胱症狀;
4.中年患者,病史較長,影響工作或生活;
5.病史雖不典型,經脊髓造影或其他影像學檢查,顯示硬脊膜明顯充盈缺損或神經根壓迫徵象,或示巨大突出;
6.椎間盤突出合併腰椎管狹窄者。
康複評定
1.腰椎活動度評定
腰椎的運動範圍較大,運動形式多樣,表現為屈曲、伸展、側彎、鏇轉等多方向的運動形式。L4-L5和L5-S1節段是腰椎動度最大的節段。評定主動運動時,患者取站立位,觀察患者腰椎各向動度是否受限,並觀察主動活動是否自如,是否伴有疼痛、痙攣或僵硬。若患者主動運動不受限,可在主動運動達最大動度時施加外力。如患者做某個動作時出現了症狀,應該讓患者在該誘發症狀的體位停留10s-20s,觀察症狀是否加重。
(1)前屈:腰椎最大屈曲活動度為40°-60°。腰椎的前屈與人們俗稱的彎腰動作有一定的區別。一般認為,彎腰的活動範圍較大,但是彎腰並非為單獨的腰椎前屈活動,而是腰椎和髖關節共同運動的結果。
(2)後伸:腰椎後伸的最大活動度為20°-35°。當完成這個動作的時候患者應該用雙手支撐腰部以穩定腰背部。
(3)側屈:腰椎側屈的最大活動度為15°-20°。囑患者以一側手放於下肢的側面盡力向下,測量雙側指尖距離地面的距離。脊柱側屈常為伴隨鏇轉的複合動作。
(4)鏇轉:腰椎鏇轉的最大活動度為20°。檢查時患者取坐位以排除髖關節和骨盆運動的影響。如果站立位測量時需固定骨盆。
(5)複合動作檢查:腰背部的損傷很少由單一的動作引起,因此檢查時需要讓患者進行複合動作,如前屈時側屈、後伸時側屈、前屈和鏇轉、後伸和鏇轉等。如小關節突綜合徵的患者,作後伸和鏇轉複合動作會引起症狀的加重。
2.腰椎肌力和耐力評定
(1)軀幹屈肌肌力評定:患者仰臥,屈髖屈膝位,雙手抱頭能坐起為5級肌力;雙手平伸於體側,能坐起為4級肌力;僅能抬起頭和肩胛為3級肌力;僅能抬起頭部為2級肌力;僅能捫及腹部肌肉收縮為1級肌力。
(2)軀幹伸肌肌力評定:患者俯臥位,胸以上在床緣以外,固定下肢,能對抗較大的阻力抬起上身為5級肌力;對抗中等阻力抬起上身為4級肌力;僅能抬起上身不能對抗阻力為3級肌力;僅能抬起頭為2級肌力;僅能捫及腰背部肌肉收縮為1級肌力。
(3)腹內和腹外斜肌肌力評定:用以測定一側的腹內斜肌和對側的腹外斜肌的共同肌力。患者仰臥位,囑患者盡力抬起頭和一側的肩部,雙手抱頭能屈曲鏇轉腰椎為5級,雙臂胸前交叉能屈曲鏇轉腰椎為4級,雙臂前伸能鏇轉屈曲腰椎為3級,僅能抬起頭部為2級,僅能捫及肌肉收縮為1級。
(4)軀幹屈肌耐力評定:患者仰臥位,雙下肢伸直,併攏抬高45°,測量能維持該體位的時間,正常值為60秒。
(5)軀幹伸肌耐力評定:患者俯臥位,雙手抱頭,臍以上在床緣以外,固定下肢,測量能保持軀幹水平位的時間,正常值為60秒。
3.腰椎特殊檢查
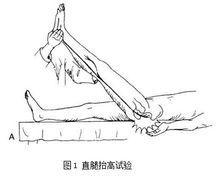
(1)直腿抬高試驗:又稱Lasegue試驗(圖1),檢查時患者雙下肢伸直仰臥,檢查者一手扶住患者膝部使其膝關節伸直,另一手握住踝部並徐徐將之抬高,直至患者產生下肢放射痛為止,記錄此時下肢與床面的角度,即為直腿抬高角度。正常人一般可達80度左右,且無放射痛。在此基礎上可以進行直腿抬高加強試驗(圖2),即檢查者將患者下肢抬高到引起放射痛的高度後,慢慢放下腿至患者主訴症狀消失,然後讓患者儘量屈曲頸部或將足背屈,或二者同時進行,如能引起下肢放射痛即為直腿抬高加強試驗陽性。
 腰椎特殊檢查
腰椎特殊檢查在較為嚴重的患者中,不僅患側的直腿抬高試驗呈陽性,連健側的直腿抬高試驗也可以為陽性,稱為間接直腿抬高試驗陽性(圖3)。這是由於健側下肢抬高時可使神經根牽動硬膜囊,從而相應改變了對側神經根與突出物的相對位置,而誘發了疼痛。
(2)股神經牽拉試驗:是腰腿痛檢查中常用的方法之一。可在俯位、仰臥位或側臥位進行。在保持髖關節適度的過伸時,將患側膝關節最大限度屈曲,腹股溝或大腿前側疼痛視為陽性,交叉股神經牽拉試驗則為健側屈膝時患側出現症狀。股神經牽拉試驗有兩種做法:一是病人俯臥位,患側膝關節伸直,檢查者將患側的小腿上提,使髖關節處於過伸位,出現大腿前方痛者為陽性;二是患者俯臥位,兩下肢伸直,檢查者站於患者側旁,以手握住患者檢查側踝部,屈曲膝關節,使足跟儘量貼近臀部,出現被檢測大腿前方牽拉痛,大腿前方或後方放射痛,或骨盆抬離床面為陽性。此試驗原理是牽拉了腰大肌及股四頭肌中的股神經而使上位腰神經根緊張,產生疼痛。
(3)“弓弦”試驗:患者行直腿抬高試驗至產生疼痛,此時保持大腿位置不變,檢查者輕度屈曲患者膝關節,症狀減輕。然後用拇指在患者膕部加壓,如再次出現放射性疼痛,則弓弦試驗陽性,說明坐骨神經在其走行區受到壓迫(圖4)。
(4)屈頸試驗(Linder test):患者仰臥位,四肢平放,檢查者一手按其胸前,一手置其枕後,緩慢屈其頸部,若出現腰部及患肢後側放射性疼痛則為陽性,提示坐骨神經受壓。此試驗原理是:患者屈頸時,可使脊髓上升25px~50px,同時向上牽拉神經根及硬膜,在腰骶神經有病變時,可因牽拉神經根而產生大腿後放射痛,嚴重者可引起患側下肢屈起,此即為陽性。
(5)屈膝試驗:如果患者主訴站立時有坐骨神經痛,讓患者向前彎腰伸手去觸摸自己的腳尖。如果患者彎腰時受影響,患側的膝關節屈曲,則認為屈膝試驗陽性,坐骨神經根受到壓迫。
(6)腰部過伸試驗:患者俯臥位,雙下肢伸直。檢查者一手將患者雙下肢向後上方抬高,離開床面,另一手用力向下按壓患者腰部,出現疼痛者為陽性。多見於腰椎峽部裂。
(7)拾物試驗:將一物品放在地上,令患者拾起。脊椎正常者可兩膝伸直,腰部自然彎曲,俯身將物品拾起;如患者先以一手扶膝、蹲下、腰部挺直地用手接近物品,屈膝屈髖而不彎腰的將物拾起,此即為拾物試驗陽性,表示患者脊柱有功能障礙,多見於脊椎病變如脊椎結核、強直性脊柱炎、腰椎間盤脫出,腰肌外傷及炎症等。
(8)背伸試驗:患者站立位,囑患者腰部儘量背伸,如有後背疼痛為陽性。表明患者腰肌、關節突關節或棘上、棘間韌帶等有病變,或有腰椎管狹窄症。
康復治療
1.治療原則
(1)急性發作期:此期神經根水腫和無菌性炎症明顯,應以臥床休息為主,臥床時間不應超過1周;活動時可藉助腰圍固定;理療時禁用溫熱療法;牽引距離不宜過大,時間不宜過長;手法治療以肌松類手法為主;應避免腰背部的等張運動訓練。
(2)恢復期:可用溫熱物理治療,改善血液循環;手法治療以鬆動手法為主,如推拿的鏇扳手法;進行腰背肌和腹肌的肌力訓練,改善腰椎穩定性;鼓勵適度活動;避免可能加重症狀的體位和姿勢;減少腰背受力,改善工作環境,預防疾病復發。
2.康復治療措施
根據不同時期,可選擇臥床、腰椎牽引、物理因子治療、手法治療、運動療法等治療方法。
(1)採取適宜的體位姿勢 在椎間盤突出的急性期,患者應避免屈髖、屈膝或軀體前傾的坐姿。如必須坐起時,軀幹應置於後傾位(約120°),並且有靠墊支撐腰椎。當屈髖、屈膝坐姿時,椎間盤內壓增加50%,如果軀幹再前傾的話則椎間盤內壓是原先的兩倍。椅背後傾120°,且以125px厚的襯墊支持腰椎的半臥位姿勢,對椎間盤的壓力是最小的。
(2)臥床休息和適度運動 急性期臥床休息可緩解疼痛,且有利於損傷組織的癒合,但是應該經常起床,做短暫的站立、行走和適度的運動。不宜採取絕對的完全臥床方法。
(3)腰椎牽引 腰椎牽引是治療腰椎間盤突出症的有效方法。根據牽引力的大小和作用時間的長短,將牽引分為慢速牽引和快速牽引。
①慢速牽引 即小重量持續牽引,是沿用很久的方法,療效肯定。慢速牽引是持續性牽引,對緩解腰背部肌肉痙攣有明顯效果;持續牽引時腰椎間隙增寬,可使突出物部分還納,減輕對神經根的機械刺激,松解神經根粘連。慢速牽引包括很多方法,如自體牽引(重力牽引)、骨盆牽引、雙下肢皮牽引等。這些牽引的共同特點是作用時間長,而施加的重量小,大多數病人在牽引時比較舒適,在牽引中還可根據病人的感覺對牽引重量進行增加或減小。牽引重量一般為體重的30%-60%,牽引時間急性期不超過10分鐘;慢性期一般20-30分鐘,1-2次/天,10-15天為一療程。
慢速牽引適應症:腰椎間盤突出症;腰椎退行性變引起的腰腿痛;急性腰扭傷;腰椎小關節疾患。禁忌症:因牽引時間長,對呼吸運動有限制,老年人特別是有心肺疾病的患者應慎用。
②快速牽引 即三維多功能牽引,由計算機控制,在治療時可完成三個基本動作:水平牽引、腰椎屈曲或伸展、腰椎鏇轉。快速牽引重量大,為患者體重的1.5~2倍,作用時間短,0.5~2s,多在牽引的同時加中醫的正骨手法。多方位快速牽引包括三個基本參數:牽引距離45-60mm,傾角10度-15度,左右鏇轉10度-18度。每次治療重複牽引2-4次,多數一次治療即可,若需第二次牽引,需間隔5-7天,兩次治療無效者,改用其他治療。不良反應:牽引後6小時-2天內有部分患者腰及患下肢疼痛加重,還有的表現腹脹、腹痛,另有操作不當造成肋骨骨折、下肢不完全癱瘓、馬尾損傷的報導。
快速牽引適應症:輕中度的腰椎間盤突出症;腰椎小關節功能紊亂;早期強直性脊柱炎;退行性變引起的慢性下背痛。禁忌症:重度腰椎間盤突出;腰脊柱結核和腫瘤;骶髂關節結核;馬尾腫瘤;急性化膿性脊柱炎;重度骨質疏鬆症;孕婦;腰脊柱畸形;較嚴重的高血壓、心臟病及有出血傾向的患者。另外,對於後縱韌帶骨化和突出椎間盤的骨化以及髓核摘除術後的患者都應慎用。
(4)物理因子治療 物理因子治療有鎮痛、消炎、緩解肌緊張和松解粘連等作用,在腰椎間盤突出症的非手術治療中是不可缺少的治療手段。臨床套用證明,對減輕因神經根壓迫而引起的疼痛、改善患部微循環,消除神經根水腫,減輕因神經刺激而引起的痙攣,促進腰部及患肢功能的恢復起著非常重要的作用。常用超短波、電腦中頻、紅外線、石蠟、溫水浴等療法。
(5)運動療法 腰椎間盤突出症患者應積極配合運動治療,以提高腰背肌肉和腹肌張力,改變和糾正異常力線,增強韌帶彈性,活動椎間關節,維持脊柱穩定性。急性期常用腰背肌和腹肌等長收縮練習;恢復期可套用等張運動,如採用Williams體操和脊柱伸展體操等,增強腰背肌和腹肌肌力,增強脊柱穩定性。
自我鍛鍊
腰椎間盤突出症患者應積極配合運動療法,以提高腰背肌肉張力,改變和糾正異常力線,增強韌帶彈性,活動椎間關節,維持脊柱正常形態。
1、早期練習方法
腰背肌練習:五點支撐法,仰臥位,用頭、雙肘及雙足跟著床,使臂部離床,腹部前凸如拱橋,稍傾放下,重複進行。三點支撐法,在前法鍛鍊的基礎上,待腰背稍有力量後改為三點支撐法:仰臥位,雙手抱頭,用頭和雙足跟支撐身體抬起臀部。飛燕式,俯臥位,雙手後伸置臀部,以腹部為支撐點,胸部和雙下肢同時抬起離床,如飛燕,然後放鬆。
2、恢復期練習方法
(1)體前屈練習:身體直立雙腿分開,兩足同肩寬,以髖關節為軸,上體儘量前傾,雙手可扶於腰兩側,也可自然下垂,使手向地面接近。做1~2分鐘,還原。重複3~5次。
(2)體後伸練習:身體直立雙腿分開,兩足同肩寬。雙手托扶於臂部或腰間,上體儘量伸展後傾,並可輕輕震顫,以加大伸展程度。維持1~2分鐘後還原,重複3~5次。
(3)體側彎練習:身體開立,兩足同肩寬,兩手叉腰。上體以腰為軸,先向左側彎曲,還原中立,再向右側彎曲,重複進行並可逐步增大練習幅度。重複6~8次。
(4)弓步行走:右腳向前邁一大步,膝關節彎曲,角度大於90°,左腿在後繃直,此動作近似武術中的右弓箭步。然後邁左腿成左弓步,左右腿交替向前行走,上體直立,挺胸抬頭,自然擺臀。每次練習5~10分鐘,每天2次。
(5)後伸腿練習:雙手扶住床頭或桌邊,挺胸抬頭,雙腿伸直交替後伸擺動,要求擺動幅度逐漸增大,每次3~5分鐘,每天1~2次。
(6)提髖練習:身體仰臥,放鬆。左髖及下肢儘量向身體下方送出,同時右髖右腿儘量向上牽引,使髖骶關節做大幅度的上下扭動,左右交替,重複1~8次。
(7)蹬足練習:仰臥位,右髖、右膝關節屈曲,膝關節儘量接近胸部,足背勾緊,然後足跟用力向斜上方蹬出,蹬出後將大小腿肌肉收縮緊張一下,約5秒種左右。最後放下還原,左右腿交替進行,每側下肢做20~30次。
(8)伸腰練習:身體直立,兩腿分開,兩足同肩寬,雙手上舉或扶腰,同時身體做後伸動作,逐漸增加幅度,並使活動主要在腰部而不是髖骶部。還原休息再做,重複8~10次,動作要緩慢,自然呼吸不要閉氣,適應後可逐漸增加練習次數。
(9)懸腰練習:兩手懸扶在門框或橫槓上,高度以足尖剛能觸地為宜,使身體呈半懸垂狀,然後身體用力,使臂部左右繞環交替進行。疲勞時可稍事休息重複進行3~5次。