概述
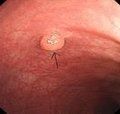
大腸息肉是大腸黏膜表面隆起性病變的總稱,僅表示肉眼外觀,並不說明病理性質。胃腸道內息肉以大腸最為多見,尤以結腸及乙狀結腸為多。大小可自直徑2mm以下至10cm以上。部分大腸息肉是屬於腸黏膜的良性上皮性腫瘤,具有潛在的惡性,對腫瘤的防治具有實際意義,應需注意。
病因
(一)發病原因
單純性消化道息肉的病至今仍不清楚,息肉病的發生多與遺傳有關,極少數與免疫缺陷,感染和消化道激素異常有關,結腸息肉的發生可能與以下因素有關:
①生活習慣:食物中含纖維多息肉的發生就少,反之就多,吸菸也與腺瘤性息肉的密切關係,吸菸史在20年以內者多發生小的腺瘤,而吸菸史在20年以上者多伴發大的腺瘤;
②遺傳:某些多發性息肉的發生與遺傳有關,患者由其父母生殖細胞內遺傳得到有缺陷的抑癌基因APC等位基因,而結腸上皮內的另一個APC等位基因在出生時是正常的,以後當此等位基因發生突變時,則在突變部位發生腺瘤,這種突變稱為體細胞突變(somaticmutation);
③胚胎異常:幼年性息肉病多為錯構瘤,可能與胚胎髮育異常有關;
④年齡:結腸息肉的發病率隨年齡的增大而增高;
⑤感染:有報導認為腺瘤性息肉的發生與病毒感染有關。
(二)發病機制
1.大腸息肉的類型
(1)增生性息肉:增生性息肉是最常見的一種息肉,又名化生性息肉,分布以遠端大腸為主,一般均較小,直徑很少超過1cm,在直徑小於0.5cm的小息肉中,90%為增生性息肉,但根據手術切除標本分析,由於手術摘除之息肉多數較大,因此增生性息肉所占比例在10%以下,其外形為黏膜表面的一個小滴狀突起,表面光滑,基底較寬,多發性也常見,組織學表現此種息肉是由增大而規則的腺體形成,腺體上皮細胞增多造成上皮皺縮呈鋸齒形,細胞核排列規則,其大小及染色質含量變化很小,核分裂象少見,根據電鏡檢查,增生性息肉主要特點是黏膜上皮細胞的過度成熟,在腸腺隱窩的深部也有成熟細胞出現,上皮細胞的分裂和增生超過了表面細胞的脫落,造成細胞周期更新的一個輕型失衡,因此可以認為增生性息肉是分化良好的成熟細胞產生過多所形成之細胞堆積,由於此類息肉的結構均一,細胞分裂的有限性和細胞的充分分化,因此認為是非腫瘤性息肉,臨床上因其多見於年長成人,體積較小,因此認為生長不是進行性的,甚至有人認為,此類息肉可能自行消退,增生性息肉一般並不惡變,惡變僅偶見於其中含有腺瘤成分的混合型增生性息肉,Estrada等報導約13%的增生性息肉可含有腺瘤成分。
(2)淋巴性息肉:淋巴性息肉也稱良性淋巴瘤,多見於20~40歲成人,男性略多,其基本病變是腸壁內淋巴濾泡的增殖,很可能是慢性炎症的結果,而不是真性腫瘤,多發生於直腸,多數為單發,亦可多發,大小不等,直徑可自數毫米至3~4cm,表面光滑或分葉狀或表淺潰瘍形成,多數無蒂,有蒂時亦短粗,組織學表現為分化良好的淋巴濾泡組織,局限於黏膜下層內,表面覆蓋正常黏膜,可以看到生髮中心,往往較為擴大,有核分裂象,但周圍淋巴細胞中無核分裂象,增殖的濾泡與周圍組織分界清楚,淋巴性息肉不發生惡變,較少見的是良性淋巴性息肉病,表面為數量很多的淋巴性息肉,呈5~6cm大小的小球形息肉,有時容易誤診為家族性結腸性息肉病,多發生於兒童,組織學表現與單發的淋巴性息肉相同,也不發生癌變,有報導有自行消退可能,也有報導淋巴性息肉病與家族性息肉病同時存在之罕見病例。
(3)炎症性息肉:炎症性息肉又名假息肉,是腸黏膜長期慢性炎症引起的息肉樣肉芽腫,也有人稱為纖維上皮性息肉,這型息肉多見於潰瘍性結腸炎,慢性血吸蟲病,阿米巴腸炎及腸結核等的病變腸道中,常為多發性,多數較小,直徑常在1cm以下,病程較長者,體積可增大,外形多較窄長,蒂闊而遠端不規則,有時呈橋狀,兩端附於黏膜,中間游離,組織學表現為纖維性肉芽組織,上皮成分可呈不典型增生,能否癌變,意見尚不一致,也有人認為,在炎症性息肉的基礎上,先發生腺瘤,再演變成癌。
(4)腺瘤性息肉:大腸腺瘤是大腸的良性上皮性腫瘤,正常時大腸黏膜表面及腸腺隱窩的上1/3段均為成熟細胞,腺瘤由於細胞分裂的正常控制機制已喪失,細胞分裂不受限制,有絲分裂活動貫穿隱窩全長,細胞也不分化至成熟的杯狀細胞和吸收細胞,因此在腸腺隱窩的上1/3段及表面也可見到未成熟細胞,而成熟的杯狀細胞和吸收細胞甚少見,細胞核染色濃,核漿比例失調,核分裂象增多,並常常伴有不同程度的不典型增生,顯然組織學已具備腫瘤的特徵,在大腸息肉中,除了增生性息肉外,其他息肉中80%為腺瘤,根據其組織學結構可以分成3種類型,即管狀腺瘤,絨毛狀腺瘤及混合型腺瘤。
①管狀腺瘤是圓形或橢圓形的息肉,表面光滑或有分葉,大小不一,76.6%在直徑1cm以下,80%有蒂,10%為廣基,其餘10%為過度形態,有人報導1/3左右可為多發性,組織學表現為多數管狀腺體,未成熟細胞分布於腺體的所有水平,可有不同程度的不典型增生,有時也可有少量乳頭增生,管狀腺瘤的浸潤癌發生率在2%~5%,5%~9%有淋巴結轉移,直徑小於1cm的有蒂管狀腺瘤其癌變率可小於1%。
②絨毛狀腺瘤較管狀腺瘤少見,發生率與管狀腺瘤相比為6∶1~10∶1,絕大多數為單發,一般體積都較大,86%的直徑在1cm以上,大多數為廣基,10%~20%可以有蒂,表面呈暗紅色,粗糙或呈絨毛狀突起或小結節狀,質軟易碎,觸之能活動,如觸及硬結或固定,則表示有癌變可能,分布以直腸最多,為80%~85%,其次為乙狀結腸,為10%~13%,組織學表現為上皮呈細乳頭樣生長,中心為血管結締組織間質,也伴隨上皮一起增生,分支成乳頭狀生長,上皮細胞多呈明顯不典型增生,癌變發生率要比管狀腺瘤大10倍以上,為10%~60%,綜合1049個切除的絨毛狀腺瘤,浸潤癌發生率為30%。
③混合性腺瘤是同時具有上述兩種結構的腺瘤,其發生率隨診斷標準而有出入,有人指出約1/3的單發性管狀瘤在切片上可有多少不等的絨毛成分,絨毛狀增生的出現率與腺瘤的體積成正相關的關係,Jackman的觀察結果是直徑小於0.5cm的小腺瘤,其絨毛成分的出現率約為0.8%,直徑為0.5~1cm的中腺瘤,其絨毛成分的出現率約為11.7%,而直徑大於1cm的大腺瘤,其絨毛成分的出現率則高達43%,用致癌劑在實驗動物誘發大腸癌時有時可以在實驗動物的同一腸段內同時發現此三種類型腺瘤,因此,不少病理學家認為管狀腺瘤與絨毛狀腺瘤僅是一種腺瘤的不同生長類型,而不是不同的病變,混合型腺瘤的癌變發生率介於管狀腺瘤與絨毛狀腺瘤之間,其生物學行為隨著乳頭狀增生的增加而逐漸接近絨毛狀腺瘤。
2.大腸腺瘤與癌的關係
大腸癌與腺瘤關係密切,多數大腸癌由腺瘤演變而來,尤其絨毛狀腺瘤,一般瘤體較大,重度異型增生的惡變率超過50%,有些報導指出大腸腺瘤病人,其大腸癌的發生率可比一般人群高3~5倍,多發性腺瘤可高出10倍左右,因化學致癌劑的動物模型大腸中,可以同時形成腺瘤及癌,似乎兩者出於同一發病機制,因此,認為大腸癌是由腺瘤演變而來的觀點已受到重視,大腸癌主要由腺瘤演變而來,部分大腸癌也可直接由正常大腸黏膜上皮,經不典型增生演變而來,Morson認為,腺瘤演變成癌需10年左右,高齡,女性,遠端大腸癌變機會大,但各腺瘤的惡性潛能不一致,因此癌變時間也有差別,腺瘤癌變與其大小,形態和病理類型有關。
①腺瘤的組織學類型:絨毛狀腺瘤的浸潤癌發生率比管狀腺瘤大10~20倍,混合型腺瘤也明顯高於管狀腺瘤,說明腺瘤上皮的絨毛成分愈多,惡性潛能愈大。
②腺瘤的大小:目前認為腺瘤愈大,癌變機會愈高,大於2.0cm者癌變可達50%,腺瘤大小與癌變呈正相關,腺瘤大小與絨毛成分也呈正相關的關係,對於小息肉的癌變認識,應注意息肉頭部和基底部出現癌變,故不能單憑內鏡下特徵來判斷,最好電切後行組織病理學檢查,才能確診。
③腺瘤上皮的不典型增生程度:絨毛狀腺瘤的不典型增生多數明顯,也較重,癌變較多見管狀腺瘤上皮的不典型增生則較輕而較少,臨床資料證明具有輕度不典型增生的腺瘤,發生癌變為時約18年,而重度不典型增生僅為3.6年。
④與腸黏膜的關係:Wolff報導127例廣基腺瘤的浸潤癌發生率為10.2%,728例有蒂腺瘤的浸潤癌發生率為4.5%,提示有蒂腺瘤的惡性潛能比廣基腺瘤低。
⑤外形:Segawa報導腺瘤的癌變率在外形光滑者為3.9%,表面呈細顆粒狀者為33.3%,表面呈菜花狀者50%,總之認為,大腸腺瘤性息肉發展為大腸癌,是一個較長時間的過程,其間,大腸腺瘤的異形程度,病理類型,大小,數量以及形狀等是腺瘤癌變的潛在因素,異形程度越重,絨毛成分越多,體積越大,枚數越多和基底越寬,腺瘤癌變的危險性越高,故應及早切除,終止癌變的發展。
治療
(一)治療
大腸息肉的治療主要根據其所在部位,是否有蒂,大小及惡性潛能來選擇治療方式。近年來由於纖維結腸鏡的逐漸廣泛套用,已使位於乙狀結腸以上的息肉的處理有了很大進步,使開腹探察手術大為減少。原則上對於良性息肉或黏膜內癌,甚至有蒂的浸潤癌,其侵犯尚未超越息肉頸部,均可進行局部切除。但文獻也有報導局灶性浸潤癌也可發生在有蒂息肉的遠端。雖距蒂部尚遠,也偶有發生淋巴轉移者。在進鏡中發現小於0.5cm息肉時立即鉗除,因退鏡時往往不易找到病變。對大於0.5cm、小於2.0cm的息肉,應根據形態及是否帶蒂進行圈套切除。對長蒂大息肉切割部與息肉根部應留0.5cm距離,採用邊凝切、邊用力收緊圈套器的方式,短蒂息肉在頭蒂交界處,圈套後應提拉使根部形成尖幕狀,然後再凝切。電凝切除時使鏡頭與息肉保持2.0cm以上的距離,並使息肉離開周圍腸壁,注意圈套器尖端不要與腸壁接觸,一定要收緊圈套器。如病變過大,不能懸空在腸腔中,可使息肉頭部廣泛接觸腸黏膜,採用密切接觸法,不致燒傷正常腸黏膜。對於摘除多少顆息肉為宜,有人提出一次圈套切除3~8顆,凝除20顆,我們認為一次摘除多少顆息肉根據病人具體情況,息肉是否有蒂及其大小等因素綜合考慮。因為電凝切除息肉後是否發生出血或穿孔,不決定於切除顆數多少,只要在凝切較密集的息肉時,在凝切息肉病變之間留有一定的正常腸黏膜,適當增加摘除息肉顆數是可行的。通常對於大腸息肉的處理方式根據以下條件選用。
1.位於距肛門25cm以內大腸息肉,可以自肛門或乙狀結腸鏡處理,根據息肉是否有蒂採用不同方式。
(1)有蒂息肉:可用圈套器自息肉蒂部電灼切除。根據病理切片檢查,若為良性或黏膜內癌,或是浸潤癌而尚未超越息肉頸部,可以不再進一步處理,若為浸潤癌已侵及蒂部,但切除標本之切緣未見癌,也可不再進一步處理。
(2)廣基息肉:應先進行活組織檢查,如為良性或息肉較小時,可經乙狀結腸鏡整個電灼切除。如息肉較大或黏膜內癌,應作包括息肉在內的腸壁全層切除,位於距肛門12cm以上的息肉則應開腹手術切除。若為浸潤癌的廣基息肉,應按大腸癌手術原則處理。
2.距肛門25cm以上的大腸息肉,可以經纖維結腸鏡處理。根據息肉是否有蒂,採用以下不同處理。
(1)有蒂息肉:用圈套器自息肉蒂部電灼切除。如有以下情況應按大腸癌手術原則處理。
①切斷線僅貼癌時;
②切片中見到淋巴管內有癌栓時;
③未分化癌時。
(2)廣基息肉:活組織檢查為良性,息肉較小,可以經結腸鏡將息肉整個電灼切除。若息肉較大,或為浸潤癌時均應開腹手術治療。
3.位於距肛門25cm以上而又不能進行纖維結腸鏡檢查者,應行開腹探查。
4.擇優方案:發現息肉即行電鏡下息肉電凝電切術為擇優治療方案。
5.康復治療:對息肉病人行電切術後,定期複查,警惕癌變。
(二)預後
結腸息肉切除後,可明顯降低結、直腸癌的發病率。