簡介
 肛門直腸疾病
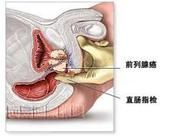
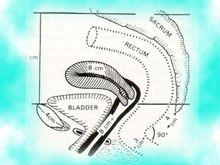
肛門直腸疾病 直腸肛門(肛管)為大腸的下段。直腸位於盆腔,上接乙狀結腸,下連肛管,全長約15~20cm,前方是膀胱,精囊,前列腺和尿道(女性則為子宮和陰道),後方是骶骨,尾骨。直腸上界解剖學定在第二骶椎下緣,外科學定在骶骨岬水平。直腸下方與肛管相連。為了臨床套用方便,常把直腸分為上、中、下三段:上段12~16cm,中段8~12cm,下段8cm以下;肛管3~4cm。肛管與直腸分界有兩種觀點,一種是解剖學肛管以點狀線為界,另一種是外科肛管,指尾骨尖或前列腺尖水平以下部分,長約3~4cm。
肛門直腸疾病有哪些
⒈便血 便血是內痔、肛裂、直腸息肉、直腸癌的共有症狀。血不與大便相混,附於大便表面,或便時點滴而下,或一線如箭,血多而無疼痛者,多為內痔,便血少而有肛門疼痛者,多為肛裂。兒童便血,大便次數和性質無明顯改變者,多為直腸息肉,血與粘液相混,其色晦暗,肛門有重墜感者,應考慮有直腸癌的可能。便血鮮紅,血出如箭,並伴口渴,便秘,尿赤,舌紅,脈數等症狀,多屬風熱腸燥。便血色淡,伴有面色無華,心悸,神疲,乏力,舌淡,脈沉細等症狀,屬血虛腸燥。
⒉腫痛 常見於肛旁膿腫、內痔嵌頓、外痔水腫、血栓外痔等病。腫脹高突,疼痛劇烈,多為濕熱阻滯,可伴有胸悶腹脹,體倦身重,食欲不振,發熱,苔黃膩,脈濡數等症狀,常見於肛旁膿腫,外痔水腫。微腫微痛者,每因氣血、氣陰不足,又兼濕熱下注之虛中挾實證,可伴發熱不高,神疲乏力,頭暈心悸,盜汗,便溏或乾結,舌淡或紅,苔黃或膩,脈濡細等症狀,常為肛旁膿腫而症狀不明顯者或結核性肛周感染。
 肛門直腸疾病
肛門直腸疾病 ⒊脫垂 是Ⅱ、Ⅲ期內痔,直腸息肉,直腸脫垂的常見症狀。脫垂而不能自行回納者,多因氣虛血弱,中氣下陷,無以攝納,伴有面色無華,頭暈眼花,心悸氣短,自汗盜汗,舌淡,脈沉細弱等症狀。內痔脫出,嵌於肛外,紅腫疼痛,不易復位者,多為濕熱下迫,若復因染毒,熱毒熏灼則局部糜爛壞死,可伴有寒熱煩渴,便乾尿黃,舌紅,苔黃或膩,脈弦數等症狀。
⒋ 流膿 常見於肛旁膿腫或肛瘺。膿出黃稠帶糞臭者,多為濕熱蘊阻肛門,熱盛肉腐而成膿,伴有發熱,口苦,身重體倦,食欲不振,溲赤,苔黃或膩,脈弦或數等。膿出稀薄不臭,或微帶糞臭,淋漓不盡,創口潛形,周圍有空腔,不易斂合者,多為氣陰兩虧兼濕熱下注之證,可伴低熱盜汗,面色萎黃,神疲納呆,舌淡紅,脈濡細等。
⒌便秘 是痔、肛裂、肛旁膿腫、肛管直腸癌的常見症狀。腹滿脹痛,拒按,大便秘結,伴口臭、心煩,身熱溲赤,舌紅,苔黃燥,脈數等,多屬腸胃實熱。腹滿作脹,喜按而便不潤者,多屬血虛腸燥或脾虛不運,可伴面色蒼白,頭暈心悸,神疲乏力,舌淡,脈細無力等。
⒍ 分泌物 常見於內痔脫出、直腸脫垂、肛瘺等。多為濕熱下注或熱毒蘊結所致,常伴有局部腫痛,口乾,納呆,胸悶不舒,便溏或乾結,溲赤,舌紅,苔黃膩,脈弦數。內痔、直腸嵌頓壞死及實證肛瘺多見。分泌液清稀不臭,多為虛證脫肛、內痔脫垂或虛證肛瘺。
檢查
臨床症狀
詳詢病史,注意其典型症狀。無痛性便鮮血是內痔,混合痔,直腸息肉等疾病共有的症狀;便鮮血並且伴有肛門劇痛者,多為肛裂;反覆較大量出血,有時伴腹部絞痛,可能是Meckel憩室;腹瀉伴腥臭粘液血便,應考慮大腸癌的可能;長期腹瀉,腹痛伴粘液膿性便,可能是慢性潰瘍性結腸炎;肛門墜脹感多見於內痔、混合痔、肛周膿腫、直腸脫垂;中晚期內痔,混合痔,直腸脫垂,低位直腸息肉,肛乳頭瘤可以出現肛門脫垂物,嚴重的內痔和混合痔可嵌頓於肛門外,導致腫痛甚至發生糜爛,壞死;肛周膿性分泌物是肛瘺的主要症狀;肛門周圍潮濕多存在肛周濕症。
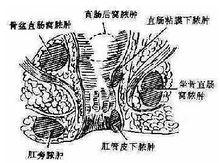
直腸後間隙膿腫的症狀
肛外正常,疼痛可向臀部放射,可出現發熱、周身不適等全身中毒症狀。可觸及直腸後壁腫脹、壓痛及波動感。
肛檢
肛管直腸指診是肛腸疾病中最簡便而又重要的檢查方法,適用於凡有肛腸病史及症狀的患者。肛門直腸指診時可觸及的病變包括:內痔、肛瘺、直腸息肉、肛門直腸周圍膿腫、直腸脫垂、直腸癌、直腸類癌,直腸後壁腫瘤等。
肛腸病X線檢查
(一)結腸雙對比造影
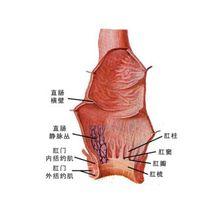 肛門直腸示意圖
肛門直腸示意圖 結腸雙對比造影(雙重氣鋇造影)是臨床上常用的方法。優質的結腸雙對比造影片可以顯示出大腸黏膜的細微結構。影像清晰,透明,富有立體感,可顯示單發的2-3cm大小的病灶。
(二)排糞造影
排糞造影是一種專門用於研究功能性出口梗阻所致的X線檢查方法。功能性出口梗阻是指只有在排糞過程中才表現出來的直腸、肛管的一系列功能性異常,包括恥骨直腸肌肥厚、粘連、痙攣、肛管內括約肌失弛緩症、直腸黏膜脫垂、直腸內套疊、直腸前膨出(直腸前突)、乙狀結腸或小腸疝、前壓迫、盆底及會陰下降綜合徵等。
(三)肛周瘺管、竇道造影
肛周瘺管、竇道造影主要是檢查是以碘劑顯示瘺口、竇道長短、分支、走行方向及距體表的深度。
肛門直腸功能檢查
(一)結腸轉運試驗
結腸轉運試驗是結腸轉運緩慢疾病的唯一檢查方法,此檢查方法對結腸運輸性運動緩慢所致的便秘和功能性出口梗阻所致便秘在臨床診斷上有重要意義。
(二)肛管直腸壓力測定
肛管直腸壓力測定對排便不能節制的患者有一定的診斷意義,便秘的診斷常有助。對先天性巨結腸症和恥管直腸肌肥厚等疾病有一定意義。
(三)盆底肌電圖檢查
盆底肌電圖有助於評價盆底肌肉神經支配情況和分析排便失禁原因。在肌源性肛腸疾病診斷上有重要意義。
特殊檢查
(一)肛管、直腸及結腸超聲檢查
此法主要套用於大腸良性腫瘤和惡性腫瘤
 肛門直腸疾病
肛門直腸疾病 的檢查,即腸占位病灶。肛管及直腸內超聲檢查用作對肛管直腸膿腫的膿腔定位。從而指導手術治療,具有重要意義。
(二)肛管、直腸及結腸CT檢查
肛管、直腸及結腸CT檢查在大腸腫瘤的診斷和治療上有獨特價值。CT不僅能顯示管腸內病變,更重要的是可直接觀察到腸壁及其附近的組織和器官。對指導手術治療具有重要意義。CT檢查可顯示先天性肛門直腸畸形的結構形態及其發育情況有特異性,這有助於手術方式的選擇。
(三)肛管、直腸及結腸磁共振成像檢查
此法對大腸惡性腫瘤的早期發現、正確分期以及術後複查有重要診斷價值。在先天性肛門直腸畸形的手術前評價及指導手術方式有重要意義。
還有 纖維結腸鏡檢查等。
潰瘍性直腸炎
局限性潰瘍性直腸炎是潰瘍性結腸炎(UC)的一個亞型,病變只限於直腸而不向上蔓延。其與潰瘍性結腸炎的區別在於範圍小和不發生癌變。
本病為距離齒狀線15㎝以下的直腸非特異性慢性炎症,其病因和發病機制尚不清楚,與UC一樣雖有環境因素、遺傳缺陷及免疫反應異常之說,仍以免疫反應異常為主。與此同時,特別應注意腸道菌群改變、細菌毒素或代謝產物的抗原模擬和板機的作用。黏膜通透性增加,屏障功能降低亦為重要發病因素,可能由一些遺傳決定的因素使感染因子或腸腔內抗原物質引起黏膜局部的T淋巴細胞免疫反應,導致眾多的促炎細胞因子的增加,引起炎症的級聯反應並逐步放大和慢性化,最終導致腸壁損傷,出現症狀。
臨床表現
本病只表現直腸有些功能紊亂,多屬輕型UC的臨床表現,雖有反覆發作傾向,但亦可是自限性的。由於病變僅位於直腸,故頗具特徵性,具下腹痛、便秘、少量出血的直腸炎的三聯症。黏膜滲出和出血常附著於糞便表面。有時出血成為主要表現,而有出血性直腸炎之診斷,頗為常見。一般症狀較輕,少有體重下降,貧血、低蛋白血症等。
診斷
本病的診斷應使用UC的通用診斷標準,包括臨床表現、結腸鏡表現及活檢、X線鋇劑灌腸等改變。其中結腸鏡具有確診的價值。由直腸鏡所見可確定炎症的程度。Baron等分級見表1。分級對確定疾病嚴重度及評估轉歸有重要意義,直腸黏膜活檢對診斷常具決定意義。
表1 Baron-Connell-Lennard-Jones分級
級別 結腸鏡表現
1 血管紋理清晰,無自發出血或接觸性出血
2 黏膜血管粗亂,充血水腫、但無出血
3 黏膜接觸性出血
4 黏膜嚴重出血,自發或接觸性
5 明顯潰瘍形成伴自發性出血
由於直腸黏膜對不同刺激反應有類似之處,因此,應與一些常見的直腸炎症鑑別,如感染性直腸炎、藥物所致直腸炎、放射性直腸結腸炎、孤立性直腸潰瘍、痔、肛裂等。
物理治療
1、磁療
磁療(magnetotherapy),以磁場作用於人體治療疾病的方法。磁場影響人體電流分布、荷電微粒的運動、膜系統的通透性和生物高分子的磁矩取向等,使組織細胞的生理、生化過程改變,產生鎮痛、消腫、促進血液及淋巴循環等作用。
中國在古代就用磁療治病。60年代初用鐵氧體磁塊貼敷穴位治高血壓、關節炎等症狀,後來出現了磁療機及衣、帽、鞋、褲、墊等隨身衣物上貼敷磁場的療法,鏇磁法、磁電法、磁針法等。
截止目前,近年來中國的磁療高速發展已進入多層次、多學科、多水平和深入提高的階段。對磁療的理論,生物效應,臨床適應症,方法學,磁療產品研究等,都有較明確的論證。近年用釹鐵硼磁塊,做成的消痔帶 痔瘡內褲等用於治療痔瘡 肛裂 脫肛 肛周疾病等有通絡活血 消炎鎮痛 改善局部血液循環的作用,根據中醫理論利用磁場作用於局部的經絡、穴位、和病灶局部,使生物磁場持續釋放生物能量,打通痔處血液循環、消除氣血於滯、打通受阻經絡,消除炎症及腫痛,促使病變部位淤積、凝固或半凝固的血液稀釋,使痔瘡靜脈血液恢復正常循環流動,從而使痔核逐漸萎縮、消失。磁療已成為物理治療的主要方法之一。有許多醫療科技工作者對機理進行更深一步的研究,多種磁療服飾、磁療睡眠系統也正在向高層次發展
2、水療法
①礦泉浴:如氡泉、硫化氫泉、氯化鈉泉、碳酸泉等。溫度37~38℃,每日1次,15~20分鐘,20次為1個療程。碳酸泉浴時溫度為30~35℃,每日1次,5~10分鐘,15次為1個療程。
②松脂浴:在浴盆中加入松脂粉60克,每日1次,15分鐘,15次為1個療程。③低壓淋浴:水壓用1個大氣壓以下,溫度為37~38℃,每日1次,15~30分鐘,20次為1個療程。
④溫水浴:溫度為37~38℃,每日1次,15~20分鐘,20次為1個療程。
一般治療
本病治療與其他UC一樣。治療原則是儘早控制發作、維持緩解、預防復發。由於治療藥物在靶向部位的濃度是有效發揮抗炎作用的關鍵,因此,在直腸局部用藥特別有效。如炎症限於距肛門10cm以內,使用栓劑即可;如超過10cm可予灌腸劑,泡沫劑為宜。如用SASP栓0.5g每日2次;Pentasa栓劑則每日2次納肛,也可用中藥如錫類散、冰硼散等灌腸。短鏈脂肪酸為結腸上皮細胞的能源來源,用其灌腸可使炎症減輕,對5-ASA治療無效者可予一試。有些患者在工作緊張或情緒激動時症狀加劇,應儘量避免,或在急性發作時加用安撫劑。本病預後頗佳。
肛門直腸周圍膿腫
定義:肛門直腸周圍膿腫系肛腸感染後,炎症向肛管直腸周圍間隙組織蔓延而發生的化膿性疾病,最終在肛門附近的體表形成瘺管稱為肛瘺。
一、臨床表現
初期先形成肛門周圍炎症性腫塊,輕微疼痛,肛門內部疼痛伴墜脹感。便後疼痛加重,腫脹明顯,腫塊增大。嚴重者伴寒戰、發熱、食欲不振、便秘等。深部膿腫初期的局部症狀可不明顯,而發熱、寒戰等全身症狀較重。
肛周膿腫需要與下列疾病鑑別:化膿性汗腺炎,血栓外痔,畸胎瘤,骶前囊腫合併感染,泌尿生殖器官炎症等。
二、治療
一經診斷為肛周膿腫,應積極進行非手術療法和手術療法。非手術療法包括全身套用廣譜抗生素和抗厭氧菌藥物、坐浴、肛門局部套用外敷藥物或栓劑等。因為肛周膿腫很難治癒,手術治療是必須的。
肛門直腸癌
20年來結-直腸癌的病因研究有了重大進展,也發現了家族性腺瘤樣息肉病和遺傳性非息肉性結-直腸癌的基因。分子生物學研究揭示結-直腸癌是多基因、多步驟的致癌過程。國內外資料證實,直腸肛門(肛管)癌占全部大腸癌的57.1%以上。
一、診斷
臨床表現為大便習慣改變、便血和便頻,每日數次至數十次,便血分為鮮血或暗紅色血,與糞便不混,還常有粘液血便、便秘腹瀉交替、排便不盡、糞便變形、肛門疼痛、大便失禁。肛管癌和肛門周圍癌常可見肛門外菜花狀或潰瘍性腫物及腹股溝腫大淋巴結。亦可表現為腹部不適、隱痛和腹脹;貧血、消瘦、乏力、體重減輕;腹部腫塊;急性腸梗阻和腹膜炎症狀等。
50%~60%的直腸癌可通過肛門指診確診,肛管癌100%可通過指診來確診。注意有無肛門狹窄,以及腫瘤部位、大小、形態、硬度、活動度、與前列腺及陰道關係。
結腸氣鋇雙重對比造影檢查可發現黏膜病變。常見改變充盈缺損、腸壁僵硬、腸腔狹窄、黏膜破壞、不規則龕影。內窺鏡檢查是最直接、準確的方法。B超多用於判斷腸癌與周圍臟器關係有否肝、腸、腎、肺轉移。超聲內鏡有助於判斷腸癌浸潤深度,對臨床分期有重要意義。癌胚抗原(CEA)放射免疫測定診斷結腸癌陽性率50%~60%,對判斷預後、觀察療效、監測復發是有一定意義。放射核素臟器顯像對大腸癌轉移灶顯象可分別採用肝、肺、骨、淋巴結顯像來做出診斷,以ECT診斷骨轉移套用最多,價值最大。CT、MRI檢查可了解腫瘤浸潤深度、與周圍臟器關係,有無淋巴結或肝等轉移。細胞學檢查是診斷直腸肛管癌的重要方法,是腫瘤治療的依據之一。病理組織學檢查了解腫瘤的生物學特性,是手術治療的依據。
二、治療
直腸肛門癌的生物學特性決定其對放療和化療不敏感,所以採取外科根治手術為主,放療、化療、生物治療等為輔的綜合治療。
對直腸下段癌特別是肛管癌,宜術前放療,使腫瘤縮小,轉移淋巴結消失,減少癌性粘連,降低癌細胞活力,閉合脈管,降低病理分期,提高手術切除率,減少醫源性播散,降低復發率。
化療主要用於術前、術中和術後的輔助治療。
生物治療能提高機體免疫能力,間接起到治療腫瘤作用。常用的藥物有:干擾素、白介素-2、免疫核糖核酸、腫瘤壞死因子等。
直腸黏膜鬆弛
直腸黏膜鬆弛是直腸黏膜脫垂的初期階段,又稱為直腸黏膜內脫垂。直腸黏膜鬆弛的發病率很高,臨床上,像內痔、外痔等很多疾病都可以導致直腸黏膜鬆弛的發病。
直腸黏膜鬆弛的病因
⑴內痔,便時內痔脫出肛門外,便後痔團自行回納者為Ⅱ期內痔;便後痔團不能回納,需用手法復位者為Ⅲ期內痔。痔團紫紅或鮮紅色,似草莓狀,黏膜菲薄易出血。
⑵外痔,常因糞便乾結,排糞用力後肛緣外突發生腫物、疼痛明顯,局部為圓形腫物,觸痛明顯,皮下有紫藍色結節,多為血栓性外痔;肛門皮膚反覆輕微損傷和感染,炎症消退後,遺留成皮贅,為結締組織性外痔,僅有便後肛門部不適,不易清潔或瘙癢等症狀。
⑶直腸息肉,直腸下端息肉可隨排便脫出肛門外,能自行回納,息肉表面為黏膜,黏膜發炎時呈草莓狀,脫出息肉有蒂,常易出血。
⑷肛乳頭肥大,除小的三角狀、米粒狀肥大的肛乳頭外,較大的肛乳頭可隨排便脫出肛門外,部分能自行回納,有的需用手托回復位。
直腸黏膜鬆弛的常見症狀
直腸黏膜鬆弛作為直腸黏膜脫垂的初期階段,症狀並不是很明顯,無非就是排便異常、腹部下墜感強烈等,但是直腸黏膜鬆弛發展成為直腸黏膜脫垂後,就會出現脫出等症狀。
一、排便異常
可有便秘、腹瀉、大便失禁、里急後重等。其中便秘最多,約占50%-70%,直腸黏膜出血和粘液便也頗常見
二、脫出
直腸脫出肛外是直腸脫垂的主要症狀。輕者在排便增加腹壓時直腸脫出肛門外,初起能自行還納,以後漸漸不能自己還納,需用手還納;重者直腸壁黏膜和肛門括約肌鬆弛,除大便時直腸脫垂,在打噴嚏、咳嗽、排氣、工作勞累、走路時、久立久坐時直腸都能脫出肛門之外。
三、局部症狀
由於直腸黏膜長期受到異物刺激,使直腸黏膜充血、水腫,嚴重時表面潰瘍,出現粘液分泌多、出血、肛門部墜痛、酸痛、尿頻、腹脹等症狀。
直腸類癌
直腸類癌是消化道類癌的常見類型。以往報導直腸類癌的發生率僅次於闌尾及空迴腸,但近年報導顯示直腸類癌占胃腸道類癌的首位。儘管如此,直腸類癌仍較罕見。
一、臨床特點
直腸類癌是一種潛在的惡性腫瘤,具有生長緩慢,病程長的特點,轉移極少。1/2~2/3的患者確診時無症狀,多數為其它腸道病變檢查時偶然發現,少部分患者可以有肛門和直腸部不適、便秘、大便習慣改變、便血等症狀。肛檢常可觸及圓形、光滑、可移動、質硬之結節。常於內鏡檢查時發現。大多數直腸類癌不出現顏面潮紅、腹瀉等“類癌綜合徵”的表現,這可能是直腸類癌很少分泌大量5-羥色胺之故。直腸類癌發病年齡高峰為41~70歲,平均52歲。男女發病情況以往認為相等,但近來有報導為男性多見(男女之比為1.7:1)。
二、診斷
由於大部分直腸類癌缺乏特異性或根本無明顯症狀,其診斷主要依直腸指診,內鏡和X線檢查。確診需靠病理檢查,活檢標本除HE染色外,可疑病變應行銀染及免疫組化檢查甚至免疫電鏡檢查。由於直腸類癌多發生於齒狀線上4~13cm腸段內,而其絕大部分位於8cm以下,前壁多見,因此,直腸指診檢查多可觸及。如發現圓形,光滑之黏膜下硬結,應警惕本病。內鏡及其活檢是確診的主要方法。內鏡下典型表現為黏膜下結節狀隆起,直徑多小於1cm,質硬,推之常可移動,表面黏膜光滑,顏色較蒼白髮黃。
三、治療
直腸類癌潛在惡性程度低,若其直徑2cm者多為惡性。本病處理原則是根據腫物的大小,結合浸潤深度以及組織學類型決定切除方式。若腫瘤≤1.0cm,無超出黏膜下層之浸潤,無非典型組織學表現可行內鏡下局部切除。若腫瘤>2cm或侵及肌層,應按惡性腫瘤行根治性切除。若直徑為1~2cm,未侵及肌層,可經骶尾部或肛門行局部擴大切除,切除範圍應包括距腫塊邊緣1cm之正常組織。若發生肝轉移,應在切除原發灶的同時經肝動脈插管栓塞,介入化療等。情況允許時也可切除轉移灶。
四、驗方偏方
驗方
複方半蓮湯:半枝蓮60g,石見穿30g,生地榆30g,苡仁30g,忍冬藤30g,昆布30g,山豆根15g,槐角15g,胡麻仁15g,白蚤休12g,幟殼9g,川朴9g。製成煎劑,每日1劑,分2次服。
療效:湖北中醫學院附屬醫院套用本方治療腸癌20餘例,有效率1 00%。
偏方:
①瞿麥根湯:鮮根用米泔水洗淨,每天50—100克(乾根用40—50克),水煎服。
②鮮鵝血50—100毫升,每日1次口服。治療消化系統腫瘤,總有效率為65%。
肛門直腸淋病
肛門直腸淋病初期急性發作時,黏膜充血、水腫,常有臭味膿性分泌物;如淋菌侵入黏膜下層,則黏膜多糜爛;如成慢性,可形成潰瘍和息肉。
肛門直腸淋病的症狀為肛門內灼痛,排便時加重,並有里急後重感和大量黃白色帶臭味的稀淡分泌物自肛門流出,有時帶有血絲。肛門部皮膚常有糜爛及裂口,使患者感覺疼痛。全身可能有體溫升高、脈搏增快和周身不適。
根據淋病史、臨床表現和分泌物內找到淋菌,即可做出明確診斷。治療上急性期不宜作腸鏡檢查以免刺激直腸。患者需臥床休息,套用敏感廣譜抗生素。肛門部熱敷或坐浴,如有膿腫宜早切開。
引發因素
引發肛腸疾病的因素都有五類:
⑴ 不良的排便習慣:上廁時下蹲位看書看報,造成下蹲和排便時間延長,容易造成肛門直腸內瘀血而誘發疾病。上廁時吸菸能緩衝大腦的排便反射,極容易造成便秘。排便時用力過猛,一些人不管排便感受是否強烈,盲目不停地猛力努掙,只能使直腸肛門和盆底肌肉增加不必要的負擔與局部瘀血,導致疾病發生和發展。
⑵ 排便異常: 腹瀉和 便秘均是肛腸疾病的重要發病因素。便秘是最大的禍根,直腸內長期滯留有毒物質不僅可誘發直腸癌,且糞便堆積,影響血液循環。用力解出乾燥糞塊,必然會使肛門承受較大壓力,產生瘀血、脹腫、裂口等一系列病理改變。腹瀉常是結腸疾病的臨床表現,腹瀉也能使肛門局部感染機會增多,產生肛竇炎、炎性外痔、肛周膿腫等疾病。
⑶ 飲食因素:日常生活中,飲食規律或飲食品種難免發生改變,這是很自然的。如食物質量的精粗,蔬菜種類的改變與量的增減,蛋白質、脂肪、澱粉、纖維素等含量的多少,水分攝人情況,都能直接影響糞便成分,引起肛門直腸疾病。長期飲酒或喜食辛辣食品的人,因酒和辛辣物可刺激消化道黏膜,造成血管擴張,結腸功能紊亂,肛腸疾病的發病率明顯上升。全國普查資料說明,喜食辛辣者其發病率為61.6%,喜飲酒者其發病率為64.6%,均明顯高於總的發病率。
⑷ 職業性因素:長期站立或久坐。因直立或靜坐姿勢,肛門直腸居人體下部,痔靜脈回流不暢。
⑸ 慢性疾病:如長期營養不良,體質虛弱,引起肛門括約肌鬆弛無力。長期患慢性支氣管炎、肺氣腫,由咳喘造成腹壓上升,盆腔瘀血。慢性肝炎、肝硬變、腹瀉、結腸炎等均是肛腸疾病發生的誘因。故在預防中應注重病人的全身狀態,採取合理有效的預防措施。
⑹ 性接觸因素:這裡所指的是由性接觸而傳播的疾病,主要病因來自同性戀者,但也可能來自異性;此外,也還可能由口至陰或口至肛之類極端異常的性接觸所致。
檢查常用的體位
肛門直腸疾病在進行檢查和治療時,常用下述幾種體位。各種體位有一定的優點,應根據檢查和治療的要求選用一種或兩種體位。
1、側臥位
患者向左或右側臥,雙腿充分向前屈曲,靠近腹部,使臀部及肛門充分暴露,是常用的檢查與治療的體位。
2、倒置位
 相關書籍
相關書籍 患者俯臥床上,膝關節彎曲,兩膝跪於床端,臀部抬高,頭部稍低。是肛門直腸手術時常用體位。
3、截石位
患者仰臥,兩腿放在腿架上,將臀部移到手術台邊緣,使肛門暴露良好。是肛門直腸手術時常用體位。
4、蹲位
患者作蹲踞或向下用力增加腹壓,可查到Ⅱ、Ⅲ期內痔,脫肛、息肉痔。
5、膝胸位
患者跪伏在檢查床上,胸部貼近床面,臀部抬高使肛門充分露出。適用於檢查直腸下部、直腸前壁和身體矮小肥胖患者。
6、彎腰扶椅位
患者向前彎腰,雙手扶椅,露出臀部。此種體位方便,不需要特殊設備,適用於團體檢查。四種病症
會出現肛門分泌物增多
⑴肛門濕疹,是一種皮膚病,常常伴有瘙癢。但有時肛門濕疹是肛門潮濕的繼發病。治療:外塗“皮炎平”軟膏;消炎止癢洗劑坐浴;局部封閉治療。
⑵肛瘺,肛門內有一個或幾個硬結,並有條索狀物由硬結處通向肛門內,經常有分泌物流出污染內褲。如果身體抵抗力降低,可以發炎腫脹,形成肛周膿腫。治療:手術治療,保守治療無效。
⑶內痔,如果內痔核較大加上肛門鬆弛,大便時全部脫出,平時經常半脫出在肛門外,黏膜分泌的液體流出,也造成肛門周圍潮濕。治療:手術;注射藥物療法。
⑷尖銳濕疣,此病是性病的一種,可以散在亦可連成片,呈菜花狀,有少量分泌物,味兒臭。治療:雷射灼除。較輕的患者可到藥房購買治療“尖銳濕疣”的藥膏外塗。
肛門直腸疾病預防
⑴積極鍛鍊身體,增強體質,增進血液循環,加強局部的抗病能力,預防感染。
⑵保持肛門清潔,勤換內褲,堅持每日便後清洗肛門,對預防感染有積極作用。
⑶積極防治其他肛門疾病,如肛隱窩炎和肛乳頭炎,以避免肛周膿腫和肛瘺發生。
⑷及時治療可引起肛周膿腫的全身性疾病,如潰瘍大腸炎、腸結核等。
⑸不要久坐濕地,以免肛門部受涼受濕,引起感染。
⑹防治便秘和腹瀉,對預防肛周膿腫與肛瘺形成有重要意義。
⑺一旦發生肛門直腸周圍膿腫,應早期醫治,以防蔓延、擴散。
怎樣做肛門直腸鏡檢查
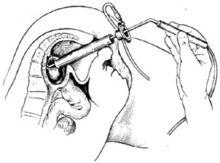 經直腸鏡息肉電灼切除術
經直腸鏡息肉電灼切除術 肛門直腸鏡檢查是肛腸科基本檢查項目,主要用於觀察了解肛內和直腸壺腹部的情況。
對痔瘡患者做肛門鏡檢查可以發現內痔的發生部位痔核的大小及形狀,痔黏膜表面有無充血、糜爛、水腫、出血點等情況。另外還可以發現肛內和直腸壺腹部有無肛乳頭肥大、息肉、潰瘍、惡性腫瘤等存在,觀察腸腔內有無積血、黏液、直腸黏膜是否鬆弛等。
檢查時醫生會將肛門鏡外層塗上石蠟油,用肛門鏡頭端按摩肛緣,使肛門鬆弛,然後沿臍方向緩緩插入肛門,取出鏡芯觀察。
為了最大限度減少對檢查的影響及檢查引起的不適,檢查肛門鏡前患者要排空大、小便,檢查時不要緊張,全身放鬆,尤其要放鬆肛門部位,不要加緊兩側臀部,在肛門鏡插入時最好大口吸氣,肛門鏡插入後不要將身子回縮或收縮腹部。
另外最好帶一些紙,用於擦出檢查後留下的潤滑劑或糞便等。
鑑別診斷
淋病引起的直腸淋病女性多於男性,肛門部的鱗狀上皮抵抗力較強,故而肛管淋病較少見,但有時因分泌物刺激,可發生肛門部糜爛。淋病性直腸炎初期急性發作時,黏膜充血、水腫,常有臭味膿性分泌物;如淋菌侵入黏膜下層,則黏膜多糜爛;如成慢性,可形成潰瘍和息肉。直腸淋病的症狀為肛門內灼痛,排便時加重,並有里急後重感和大量黃白色帶臭味的稀淡分泌物自肛門流出,有時帶有血絲。肛門部皮膚常有糜爛及裂口,使患者感覺疼痛。全身可能有體溫升高、脈搏增快和周身不適。根據淋病史、臨床表現和分泌物內找到淋菌,即可做出明確診斷。治療上急性期不宜作腸鏡檢查以免刺激直腸。患者需臥床休息,套用敏感廣譜抗生素。肛門部熱敷或坐浴,如有膿腫宜早切開。