藥品名稱
通用名:納武利尤單抗注射液
英文名:Nivolumab Injection
漢語拼音:Nawuliyou Dankang Zhusheye
成份
活性成份:納武利尤單抗(Nivolumab),一種針對程式性死亡 1(PD-1)受體的人源化單克隆抗體(IgG4亞型)。
輔料:枸櫞酸鈉二水合物、氯化鈉、甘露醇、噴替酸、聚山梨酯80、鹽酸、氫氧化鈉、注射用水。
性狀
澄清至乳光,無色至淡黃色液體,可能存在少量(極少)顆粒。
適應症
本品單藥適用於治療表皮生長因子受體(EGFR)基因突變陰性和間變性淋巴瘤激酶(ALK)陰性、既往接受過含鉑方案化療後疾病進展或不可耐受的局部晚期或轉移性非小細胞肺癌(NSCLC)成人患者。
規格
40 mg/4ml(10 mg/ml)
100 mg/10 ml(10 mg/ml)
用法用量
推薦劑量
本品推薦劑量為3mg/kg,靜脈注射每2周一次,每次持續60分鐘,直至出現疾病進展或產生不可接受的毒性。
只要觀察到臨床獲益,應繼續本品治療,直至患者不能耐受。有可能觀察到非典型反應(例如最初幾個月腫瘤暫時增大或出現新的小病灶,隨後腫瘤縮小)。如果患者臨床症狀穩定或持續減輕,即使有疾病進展的初步證據,基於總體臨床獲益的判斷,可考慮繼續套用本品治療,直至證實疾病進展。
根據個體患者的安全性和耐受性,可能需要暫停給藥或停藥。不建議增加或減少劑量。有關永久停用或暫停給藥的指南,請見表1所述。有關免疫相關性不良反應管理的詳細指南,請參見【注意事項】。
表1: 本品推薦的治療調整方案
 納武利尤單抗注射液
納武利尤單抗注射液表1: 本品推薦的治療調整方案
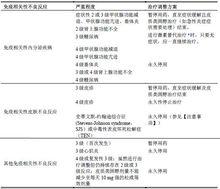 納武利尤單抗注射液
納武利尤單抗注射液註:按照美國國立癌症研究所的不良事件通用術語評估標準4版(NCI-CTCAE v4)確定毒性分級。
a 套用激素替代治療的建議參見【注意事項】。
以下情況應永久性停用本品:
•4級或復發性3級不良反應
•雖然進行治療調整但仍持續存在2級或3級不良反應
特殊人群
兒童人群
尚未確立本品在18歲以下兒童的安全性和療效。無相關數據。
老年人群
老年患者(≥ 65歲)無需調整劑量(參見【藥理毒理】和【藥代動力學】)。來自75歲或以上NSCLC患者的數據有限,不能就該人群得出相關結論。
腎損傷
根據群體藥代動力學結果,輕或中度腎損傷患者無需調整劑量(參見【藥代動力學】)。重度腎損傷患者的數據有限,不能就該人群得出相關結論。
肝損傷
根據群體藥代動力學結果,輕或中度肝損傷患者無需調整劑量(參見【藥代動力學】)。沒有對重度肝損傷患者進行本品的相關研究。重度(總膽紅素 > 3 倍ULN和任何AST)肝損傷患者必須慎用本品。
給藥方法
本品僅供靜脈注射使用。在60分鐘時間靜脈輸注本品。輸注時所採用的輸液管必須配有一個無菌、無熱源、低蛋白結合的輸液管過濾器(孔徑0.2-1.2 μm)。
本品不得採用靜脈推注或單次快速靜脈注射給藥。
本品可採用10 mg/mL溶液直接輸注,或者採用注射用氯化鈉溶液(9 mg/mL,0.9%)或注射用葡萄糖溶液(50 mg/mL,5%)稀釋,濃度可低至1 mg/mL。
不良反應
本說明書描述了在臨床試驗中觀察到的判斷為可能由納武利尤單抗引起的不良反應及其近似的發生率。由於臨床試驗是在各種不同條件下進行的,在一個臨床試驗中觀察到的不良反應的發生率不能與另一個臨床試驗觀察到的不良反應發生率直接比較,也可能不能反映臨床實踐中的實際發生率。
安全性特徵總結
在不同腫瘤類型(n=2578,包括黑色素瘤、鱗狀和非鱗狀NSCLC、腎細胞癌、經典型霍奇金淋巴瘤、經典型霍奇金淋巴瘤、頭頸部鱗狀細胞癌以及尿路上皮癌)匯總數據集中(納武利尤單抗 3 mg/kg單藥治療),最常見的不良反應(≥ 10%)為疲勞(30%)、皮疹(17%)、瘙癢(13%)、腹瀉(13%)和噁心(12%)。大多數不良反應為輕至中度(1級或2級)。NSCLC患者至少24個月隨訪未發現新的安全性信號。
不良反應匯總表
納武利尤單抗單藥治療患者(n=2578)匯總數據集中報告的不良反應參見表2。按照系統器官分類和發生頻率顯示這些不良反應。發生頻率定義為:十分常見(≥ 1/10);常見(≥ 1/100至< 1/10);偶見(≥ 1/1,000 至< 1/100);罕見(≥ 1/10,000至< 1/1,000);十分罕見(< 1/10,000)。未知(上市後數據尚無法預測)。在每一發生頻率組,按嚴重程度從高到低依次列出這些不良反應。
表2: 納武利尤單抗單藥治療臨床試驗中的不良反應
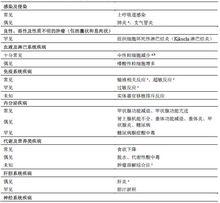 納武利尤單抗注射液
納武利尤單抗注射液表2: 納武利尤單抗單藥治療臨床試驗中的不良反應
 納武利尤單抗注射液
納武利尤單抗注射液表2: 納武利尤單抗單藥治療臨床試驗中的不良反應
 納武利尤單抗注射液
納武利尤單抗注射液a 在已完成或正在進行的臨床研究中已報告了致死病例。
b 實驗室術語發生頻率反映了實驗室檢測結果較基線惡化的患者比例。參見下文的“選定不良反應描述;實驗室異常”。
c 在已完成或正在進行的臨床研究中已報告了危及生命的病例。
d 在CTLA4/BRAF抑制劑治療後的轉移性黑色素瘤患者中,不考慮因果關係的心臟疾病系統器官分類,納武利尤單抗組不良事件的發生頻率高於化療組。暴露人群每100人的年發生率是9.3 vs. 0;嚴重心臟事件在納武利尤單抗組報告是4.9%的患者,而研究者選擇治療組為0。對於既往未經治療的轉移性黑色素瘤患者,納武利尤單抗治療組心臟不良事件的發生頻率低於達卡巴嗪治療組。除心律失常外其他均由研究者判斷與納武利尤單抗無關(房顫、心動過速和室性心律失常)。
e 皮疹是一個統稱,包括斑丘疹、紅斑疹、皮疹瘙癢、濾泡樣皮疹、斑疹、麻疹樣皮疹、丘疹、膿皰疹、丘疹鱗屑性皮疹、水泡疹、泛發性皮疹、剝脫性皮疹、皮炎、痤瘡樣皮炎、過敏性皮炎、特應性皮炎、大皰性皮炎、剝脫性皮炎、銀屑病性皮炎和藥物疹。
f 匯總數據集之外的研究中報告。頻率基於研究中的暴露量。
g 肌肉骨骼痛是一個統稱,包括背痛、骨痛、胸部肌肉骨骼疼痛、肌肉骨骼不適、肌痛、頸痛、肢體疼痛和脊柱疼痛。
h 上市後事件(參見【注意事項】)。
i 臨床研究和上市後報告.
選定不良事件描述
以下信息反映了匯總的納武利尤單抗單藥治療數據(來自黑色素瘤、鱗狀和非鱗狀NSCLC、腎細胞癌、經典型霍奇金淋巴瘤、頭頸部鱗狀細胞癌以及尿路上皮癌)。下列免疫相關性不良反應的管理指南詳見【注意事項】。
免疫相關性肺炎
在接受納武利尤單抗單藥治療的患者中,包括間質性肺病和肺浸潤在內的肺炎發生率為3.4%(87/2578)。大多數病例的嚴重程度為1級或2級,分別有0.8%(21/2578)和1.7%(44/2578)的患者報告。分別有0.7%(19/2578)和<0.1%(1/2578)的患者報告了3級和4級病例。這些研究中報告了2例5級的病例(<0.1%,2/2578)。
至發生的中位時間為3.6個月(範圍:0.2-19.6)。有31名患者(1.2%)需要永久停用納武利尤單抗。60名患者接受高劑量皮質類固醇(至少40 mg強的松等效劑量),中位起始劑量為1.0 mg/kg(範圍:0.5-17.6),中位給藥持續時間為3.4周(範圍:0.1-13.1)。有63名患者(72.4%)病情緩解,至緩解的中位時間為6.1周(範圍:0.1-96.7);+表示刪失觀察。
免疫相關性結腸炎
在接受納武利尤單抗單藥治療的患者中,腹瀉或結腸炎或排便頻率增加的發生率為13.1%(339/2578)。大多數病例的嚴重程度為1級或2級,分別有8.5%(220/2578)和3.0%(78/2578)的病例。1.6%(41/2578)的3級病例。這些研究中未報告4級或5級病例。
至發生的中位時間為1.8個月(範圍:0.0-26.6)。20名患者(0.8%)需要永久停用納武利尤單抗。49名患者接受高劑量皮質類固醇(至少40 mg強的松等效劑量),中位起始劑量為1.0 mg/kg(範圍:0.4-4.7),中位給藥持續時間為2.4周(範圍:0.1-30.7)。有296名患者(88.1%)緩解,至緩解的中位時間為2.1周(範圍:0.1-124.4)。
免疫相關性肝炎
在接受納武利尤單抗單藥治療的患者中,肝功能檢查異常的發生率為6.7%(173/2578)。大多數病例的嚴重程度為1級或2級,分別有3.5%(91/2578)和1.2%(32/2578)的病例。分別有1.6%(41/2578)和0.3%(9/2578)的3級和4級病例。這些研究中未報告5級病例。
至發生的中位時間為2.1個月(範圍:0.0-27.6)。27名患者(1.0%)需要永久停用納武利尤單抗。36名患者接受高劑量皮質類固醇(至少40 mg強的松等效劑量),中位起始劑量為1.2 mg/kg(範圍:0.4-4.7),中位給藥持續時間為2.6周(範圍:0.1-8.9)。有132名患者(76.7%)緩解,至緩解的中位時間為5.9周(範圍:0.1-82.6)。
免疫相關性腎炎和腎功能障礙
在接受納武利尤單抗單藥治療的患者中,腎炎或腎功能障礙的發生率為2.8%(71/2578)。大多數病例的嚴重程度為1級或2級,分別有1.6%(41/2578)和0.7%(18/2578)的患者報告。分別有0.4%(11/2578)和<0.1%(1/2578)的患者報告3級和4級病例。這些研究中未報告5級腎炎或腎功能障礙病例。
至發生的中位時間為2.3個月(0.0-18.2)。7名患者(0.3%)需要永久停用納武利尤單抗。19名患者接受高劑量皮質類固醇(至少40 mg強的松等效劑量),中位起始劑量為0.8 mg/kg(範圍:0.5-3.6),中位給藥持續時間為2.9周(範圍:0.1-67.0)。有42名患者(61.8%)緩解,至緩解的中位時間為12.1周(範圍:0.3-79.1)。
免疫相關性內分泌疾病
在接受納武利尤單抗單藥治療的患者中,包括甲狀腺功能減退或甲狀腺功能亢進在內的甲狀腺疾病的發生率為9.6%(248/2578)。大多數病例的嚴重程度為1級或2級,分別有4.2%(107/2578)和5.4%(139/2578)的病例報告。小於0.1%(2/2578)的3級甲狀腺疾病病例報告。也報告了垂體炎(1例1級;2例2級、5例3級和1例4級)、垂體功能減退(4例2級和1例3級)、腎上腺功能不全(包括2級腎上腺皮質功能不全)(1例1級;9例2級和5例3級)、糖尿病(包括1型糖尿病)(3例2級和1例3級)和糖尿病酮症酸中毒(2例3級)。這些研究中未報告5級病例。
至這些內分泌病變發生的中位時間為2.8個月(範圍:0.3-29.1)。3名患者(0.1%)需要永久停用納武利尤單抗。18名患者接受高劑量皮質類固醇(至少40 mg強的松等效劑量),中位起始劑量為0.7 mg/kg(範圍:0.4-2.2),中位給藥持續時間為2.4周(範圍0.1-51.1)。有117名患者(42.9%)緩解。至緩解的中位時間範圍為0.4-144.1周。
免疫相關性皮膚不良反應
在接受納武利尤單抗單藥治療的患者中,皮疹的發生率為26.4%(680/2578)。大多數病例的嚴重程度為1級,有20.1%(518/2578)的病例報告。分別有5.1%(131/2578)和1.2%(31/2578)的2級和3級病例報告。這些研究中未報告4級或5級病例。
至發生的中位時間為1.4個月(範圍:0.0-27.9)。8名患者(0.3%)需要永久停用納武利尤單抗。28名患者接受高劑量皮質類固醇(至少40 mg強的松等效劑量),中位起始劑量為0.9 mg/kg(範圍:0.4-2.8),中位給藥持續時間為1.9周(範圍:0.1-122.6)。有428名患者(63.8%)緩解,至緩解的中位時間為17.1周(0.1-150.0)。
觀察到罕見的史蒂文斯-詹森綜合徵(Stevens-Johnson syndrome, SJS)和中毒性表皮壞死松解症(TEN),其中部分患者出現了死亡結局(參見【用法用量】和【注意事項】)。
輸液反應
在接受納武利尤單抗單藥治療的患者中,包括過敏反應的超敏反應/輸液反應的發生率為4.7%(121/2578),包括6例3級病例和2例4級病例。
經典型霍奇金淋巴瘤(cHL)患者異體造血幹細胞移植併發症
來自兩個cHL研究中有49例患者接受納武利尤單抗單藥治療並終止治療後進行異體造血幹細胞移植,有13/49例(26.5%)報告了3級或4級急性移植物抗宿主病(GVHD)。
3名(6%)患者報告有超急性移植物抗宿主病(Hyperacute GVHD), 其定義為在幹細胞輸液14天內發生急性GVHD。6例(12%)患者報告在移植後第一個6周內,發生需要類固醇治療的發熱性綜合徵,未確定感染原因,其中3例患者接受類固醇治療後緩解。1例患者發生肝靜脈閉塞病,死於GVHD和多種器官衰竭。49名患者接受納武利尤單抗後,有9例(18.4%)死於異體造血幹細胞移植併發症。這49名患者在異體造血幹細胞移植後的中位隨訪期為5.6個月(範圍:0-19個月)。
實驗室異常
在接受納武利尤單抗單藥治療的患者中,自基線水平加重至3級或4級實驗室異常的患者比例如下:貧血5.2%(均為3級)、血小板減少1.0%、白細胞減少1.0%、淋巴細胞減少10.0%、中性粒細胞減少1.1%、鹼性磷酸酶升高2.1%、AST升高2.7%、ALT升高2.2%,總膽紅素升高1.2%、肌酐升高0.9%、高血糖症3.8%、低血糖1.0%、澱粉酶升高3.5%、脂肪酶升高7.9%、低鈉血症6.4%、高鉀血症1.8%、低鉀血症1.5%、高鈣血症1.2%、高鎂血症0.7%、低鎂血症0.5%、低鈣血症0.7%和高鈉血症0.1%。
免疫原性
全球患者數據:
與所有治療性蛋白一樣,納武利尤單抗也存在著潛在的免疫原性。在接受納武利尤單抗 單藥治療3 mg/kg、2周一次用藥、可進行抗藥抗體評估的2232名患者中,287名患者(12.9%)治療期間出現的藥物相關抗藥抗體陽性(經電化學發光法(ECL)檢測)。16名患者(0.7 %)檢測到中和抗體。
根據藥代動力學和暴露-效應分析,存在抗藥抗體情況下沒有療效損失、毒性特徵改變或藥代動力學特徵改變的證據。
中國患者數據:
在中國CA209078和CA209077研究(參見【藥代動力學】)中,接受納武利尤單抗單藥治療3 mg/kg或者240 mg固定劑量、2周一次用藥、可進行抗藥抗體評估的309名患者中,23名患者(7.4%)治療中抗藥抗體陽性,3名患者(1.0%)有抗納武利尤單抗的中和抗體。
中國臨床研究
CA209078
在一項3期、隨機、中國人群主導的開放性研究(CA209078)中評估了納武利尤單抗 3 mg/kg作為單藥治療晚期或轉移性鱗狀和非鱗狀NSCLC的安全性和療效。總計504名患者(其中包括451名中國患者)按2:1比例隨機分組,接受納武利尤單抗 3 mg/kg(n =338)60分鐘靜脈給藥,2周一次,或多西他賽(n = 166)75 mg/m2、3周一次。
Nivolumab 組最常報告(≥5%)的藥物相關性AE 為皮疹(11.6%)、疲勞(9.8%)、ALT 升高(9.5%)、AST 升高(9.5%)、瘙癢(8.3%)、食慾下降(7.4%)和澱粉酶升高(6.2%)。
納武利尤單抗組至末次給藥後30天出現的、自基線水平加重至3級或4級實驗室異常的患者比例如下:貧血3.0%(均為3級)、白細胞減少症1.5%、淋巴細胞減少4.3%、中性粒細胞減少1.5%、鹼性磷酸酶升高1.8%、AST升高1.5%、ALT升高1.2%、膽紅素升高0.6%、澱粉酶升高4.0%、脂肪酶升高5.1%、高鈉血症0.3%、低鈉血症7.4%、高鉀血症0.9%、低鉀血症0.9%、高鈣血症2.5%、低鈣血症1.8%、高鎂血症2.5%、低鎂血症0.3%。
納武利尤單抗組最常報告的任何分級藥物相關性選定AE的分類為:皮膚(21.1%)、肝臟(18.4%)、內分泌(9.5%)和肺(6.5%)。選定AE分類的大多數事件都可控制,當給予免疫調節藥物(大多為全身性皮質類固醇)時可緩解。
CA209078研究中國患者的總體安全性特徵與全球人群基本一致。
禁忌
對活性成份或【成份】所列的任何輔料存在超敏反應的患者。
注意事項
納武利尤單抗可引起免疫相關性不良反應。應持續進行患者監測(至少至末次給藥後5個月),因為不良反應可能在納武利尤單抗治療期間或納武利尤單抗治療停止後的任何時間發生。
對於疑似免疫相關性不良反應,應進行充分的評估以確認病因或排除其他病因。根據不良反應的嚴重程度,應暫停納武利尤單抗治療並給予皮質類固醇。若使用皮質類固醇免疫抑制療法治療不良反應,症狀改善後,需至少1個月的時間逐漸減量至停藥。快速減量可能引起不良反應惡化或復發。如果雖使用了皮質類固醇但仍惡化或無改善,則應增加非皮質類固醇性免疫抑制治療。
在患者接受免疫抑制劑量的皮質類固醇或其他免疫抑制治療期間,不可重新使用納武利尤單抗治療。在接受免疫抑制治療的患者中,應使用預防性抗生素預防機會性感染。
若出現任何重度、復發的免疫相關性不良反應以及任何危及生命的免疫相關性不良反應,必須永久停止納武利尤單抗治療。
免疫相關性肺炎
已經在納武利尤單抗治療中觀察到了重度肺炎或間質性肺病,包括致死病例(參見【不良反應】)。應監測患者是否有肺炎症狀和體徵,如放射學改變(例如,局部毛玻璃樣混濁、斑塊樣浸潤)、呼吸困難和缺氧。應排除感染和疾病相關性病因。
對於3級或4級肺炎,必須永久停止納武利尤單抗治療,應按照2-4 mg/kg/天甲潑尼松當量開始皮質類固醇治療。
對於2級(症狀性)肺炎,應暫停納武利尤單抗治療,按照1 mg/kg/天甲潑尼松當量開始皮質類固醇治療。一旦病情改善,可在皮質類固醇減量後重新開始納武利尤單抗治療。如果雖給予皮質類固醇但病情惡化或無改善,則應將皮質類固醇劑量增加至2 - 4 mg/kg/天甲潑尼松當量,並必須永久停止納武利尤單抗治療。
免疫相關性結腸炎
已經在納武利尤單抗治療中觀察到重度腹瀉或結腸炎(參見【不良反應】)。應監測患者是否有腹瀉和其他結腸炎症狀,如腹痛和粘液便或血樣便。應排除感染和疾病相關性病因。
對於4級腹瀉或結腸炎,必須永久停止納武利尤單抗治療,按照1-2mg/kg/天甲潑尼松當量開始皮質類固醇治療。
對於3級腹瀉或結腸炎,應暫停納武利尤單抗治療,按照1-2 mg/kg/天甲潑尼松當量開始皮質類固醇治療。一旦病情改善,可在皮質類固醇減量後重新開始納武利尤單抗治療。如果雖給予皮質類固醇但病情惡化或無改善,必須永久停止納武利尤單抗治療。
對於2級腹瀉或結腸炎,應暫停納武利尤單抗治療。若有持續腹瀉或結腸炎,應按照0.5-1 mg/kg/天甲潑尼松當量開始皮質類固醇治療。一旦病情改善,可在皮質類固醇減量(若需要)後重新開始納武利尤單抗治療。如果雖給予皮質類固醇但病情惡化或無改善,則應將皮質類固醇劑量增加至1 - 2 mg/kg/天甲潑尼松當量,並必須永久停止納武利尤單抗治療。
免疫相關性肝炎
已經在納武利尤單抗治療中觀察到重度肝炎(參見【不良反應】)。應監測患者是否有肝炎的症狀和體徵,如轉氨酶和總膽紅素升高。應排除感染和疾病相關性病因。
對於3級或4級轉氨酶或總膽紅素升高,必須永久停止納武利尤單抗治療,應按照1-2 mg/kg/天甲潑尼松當量開始皮質類固醇治療。
對於2級轉氨酶或總膽紅素升高,應暫停納武利尤單抗治療。若該類實驗室數值持續升高,應按照0.5-1 mg/kg/天甲潑尼松當量給予皮質類固醇治療。一旦病情改善,可在皮質類固醇減量(若需要)後重新開始納武利尤單抗治療。如果雖給予皮質類固醇但病情惡化或無改善,則應將皮質類固醇劑量增加至1 - 2 mg/kg/天甲潑尼松當量,並必須永久停止納武利尤單抗治療。
在一項晚期肝細胞癌研究中有262名患者接受了納武利尤單抗治療,其中23%感染HCV,25%感染HBV。慢性HBV感染患者需要同時套用有效的抗病毒治療以維持病毒載量< 100 IU/mL。根據這些數據,給予HCV或有效抗病毒治療的HBV感染患者套用納武利尤單抗治療的安全性特徵與非感染患者相似。
免疫相關性腎炎或腎功能障礙
已經在納武利尤單抗治療中觀察到重度腎炎或腎功能障礙(參見【不良反應】)。應監測患者是否有腎炎和腎功能障礙的症狀和體徵。多數無症狀患者出現血清肌酐升高。應排除疾病相關性病因。
對於4級血清肌酐升高,必須永久停止納武利尤單抗治療,並按照1-2 mg/kg/天甲潑尼松當量開始皮質類固醇治療。
對於2級或3級血清肌酐升高,應暫停納武利尤單抗治療,按照0.5-1 mg/kg/天甲潑尼松當量給予皮質類固醇治療。一旦病情改善,可在皮質類固醇減量後重新開始納武利尤單抗治療。如果雖給予皮質類固醇但病情惡化或無改善,則應將皮質類固醇劑量增加至1 - 2 mg/kg/天甲潑尼松當量,並必須永久停止納武利尤單抗治療。
免疫相關性內分泌疾病
已經在納武利尤單抗治療中觀察到重度內分泌病,包括甲狀腺功能減退、甲狀腺功能亢進、腎上腺功能不全(包括繼發性腎上腺皮質功能不全)、垂體炎(包括垂體功能減退)、糖尿病和糖尿病酮症酸中毒(參見【不良反應】)。
應監測患者是否有內分泌病和高血糖的臨床症狀和體徵,以及是否有甲狀腺功能改變(治療開始時、治療過程中定期以及臨床評估提示需要時)。患者可能出現疲勞、頭痛、精神狀態改變、腹痛、不尋常的排便習慣和低血壓,或可能類似於腦轉移或基礎疾病等其他病因的非特異性症狀。除非鑑別到了其他病因,否則應考慮內分泌病的症狀和體徵具有免疫相關性。
對於有症狀性甲狀腺功能減退,應暫停納武利尤單抗治療,應根據需要開始甲狀腺激素代替治療。對於症狀性甲狀腺功能亢進,應暫停納武利尤單抗治療,並根據需要給予抗甲狀腺藥物。如果懷疑有甲狀腺急性炎症,也應考慮按照1-2 mg/kg/天甲潑尼松當量開始皮質類固醇治療。一旦病情改善,可在皮質類固醇減量(若需要)後重新開始納武利尤單抗治療。應繼續監測甲狀腺功能,以確保採用適當的激素替代治療。對於危及生命的甲狀腺功能亢進或甲狀腺功能減退,必須永久停止納武利尤單抗治療。
對於症狀性2級腎上腺功能不全,應暫停納武利尤單抗治療,並根據需要開始生理性皮質類固醇代替治療。對於重度(3級)或危及生命(4級)的腎上腺功能不全,必須永久停止納武利尤單抗治療。應繼續監測腎上腺功能和激素水平,以確保採用適當的皮質類固醇替代治療。
對於症狀性2級或3級垂體炎,應暫停納武利尤單抗治療,並根據需要開始激素代替治療。如果懷疑有垂體急性炎症,也應考慮按照1-2 mg/kg/天甲潑尼松當量開始皮質類固醇治療。一旦病情改善,可在皮質類固醇減量(若需要)後重新開始納武利尤單抗治療。對於危及生命的(4級)垂體炎,必須永久停止納武利尤單抗治療。應繼續監測垂體功能和激素水平,以確保採用適當的激素替代治療。
對於症狀性糖尿病,應暫停納武利尤單抗治療,並根據需要開始胰島素替代治療。應繼續監測血糖水平,以確保採用適當的胰島素替代治療。但對於危及生命的糖尿病,必須永久停止納武利尤單抗治療。
免疫相關性皮膚不良反應
已經在納武利尤單抗治療中觀察到重度皮疹。若出現3級皮疹,應暫停納武利尤單抗治療,若出現4級皮疹,則停用。重度皮疹時,應使用1-2 mg/kg/天甲潑尼松當量給予高劑量皮質類固醇進行治療。
已經觀察到過罕見的史蒂文斯-詹森綜合徵(SJS)和中毒性表皮壞死松解症(TEN)病例,其中有些甚至出現死亡結局。如果出現SJS或TEN的症狀或體徵,應停止納武利尤單抗治療,將患者轉至專科機構進行評估和治療。如果患者在納武利尤單抗使用中出現SJS或TEN,建議永久停用納武利尤單抗。患者在既往接受其他抗癌免疫激動劑治療中出現過嚴重或威脅生命的皮膚不良反應,應謹慎使用納武利尤單抗。
其他免疫相關性不良反應
在不同劑量、給藥方案和腫瘤類型的臨床試驗中,有小於1%的納武利尤單抗治療患者報告了以下免疫相關性不良反應:胰腺炎、葡萄膜炎、脫髓鞘、自身免疫性神經病變(包括面部和外展神經麻痹)、格林-巴利綜合徵(Guillain-Barré syndrome)、肌無力綜合徵、腦炎、胃炎、結節病、十二指腸炎、肌炎、心肌炎和橫紋肌溶解症。納武利尤單抗上市使用後已有伏格特-小柳-原田綜合徵(Vogt-Koyanagi-Harada syndrome)的病例報告。
對於疑似免疫相關性不良反應,應進行充分的評估以確認病因或排除其他病因。根據不良反應的嚴重程度,應暫停納武利尤單抗治療並給予皮質類固醇。一旦病情改善,可在皮質類固醇減量後重新開始納武利尤單抗治療。若出現任何復發的重度免疫相關性不良反應及任何危及生命的免疫相關性不良反應,必須永久停止納武利尤單抗治療。
使用納武利尤單抗中已經報告罕見的肌肉毒性(肌炎、心肌炎和橫紋肌溶解症),其中一些出現死亡結局。如果患者出現肌肉毒性的症狀和體徵,應對患者進行密切監測,將患者轉至專科部門進行評估並及時治療。根據肌肉毒性嚴重程度,應暫停或停止納武利尤單抗治療,並開始適當治療。
上市後接受PD-1抑制劑的患者,報告有實體器官移植排斥反應。接受納武利尤單抗治療會增加實體器官移植排斥的風險。在此類患者中應考慮納武利尤單抗治療的獲益/可能的器官排斥風險。
輸液反應
已經在納武利尤單抗臨床試驗中觀察到重度輸液反應(參見【不良反應】)。如果出現重度或危及生命的輸液反應,必須停止納武利尤單抗治療,給予適當的藥物治療。出現輕或中度輸液反應的患者在接受納武利尤單抗治療時應給予密切監測,並依照輸液反應預防的本地治療指南預防用藥。
疾病特異性注意事項
非小細胞肺癌
基線體質狀況評分≥ 2、有活動性腦轉移或自身免疫性疾病、症狀性間質性肺病的患者,以及在進入研究前曾接受過全身性免疫抑制劑治療的患者,排除在NSCLC臨床試驗之外(參見【藥物相互作用】和【臨床試驗】)。因無相關數據,該類人群應在認真考慮個體可能的獲益/風險後慎用納武利尤單抗。
控制鈉攝入的患者
本品每毫升含0.1 mmol(或2.5 mg)鈉。在對控制鈉攝入的患者進行治療時,應考慮這一因素。
對駕駛和操作機器能力的影響
基於藥效學特性,納武利尤單抗不可能會影響駕駛和操作機器的能力。由於可能出現疲勞等不良反應(參見【不良反應】),因此,建議患者在駕駛或操作機器期間慎用本品,直至確定納武利尤單抗不會對其產生不良影響。
配伍禁忌
在沒有進行配伍性研究的情況下,本品不得與其他醫藥產品混合。本品不應與其它醫藥產品經相同的靜脈通道合併輸注。
藥物相互作用
妊娠
尚無妊娠女性使用納武利尤單抗的數據。動物研究已經顯示具有胚胎胎兒毒性(參見【藥理毒理】)。已知人IgG4會穿過胎盤屏障,而納武利尤單抗是一種IgG4;所以,納武利尤單抗有可能會經母體傳輸至發育中的胎兒。不建議在妊娠期間、在不採用有效避孕措施的育齡期女性中使用納武利尤單抗,除非臨床獲益大於潛在風險。應在最後一次套用納武利尤單抗後至少5個月內採用有效避孕措施。
哺乳
尚不清楚納武利尤單抗是否會經人乳分泌。由於許多藥品(包括抗體)會在人乳中分泌,因此,無法排除會對新生兒/嬰兒造成風險。在考慮母乳餵養對孩子的益處以及治療對婦女的益處後,必須做出是停止母乳餵養還是停止納武利尤單抗治療的決定。
生育力
尚未進行評估納武利尤單抗對生育力影響的研究。因此,納武利尤單抗對男性和女性生育力的影響不詳。
兒童用藥
尚未確立本品在18歲以下兒童中的安全性和療效。無相關數據。
老年用藥
老年患者(≥ 65歲)無需調整劑量(參見【臨床試驗】和【藥代動力學】)。在老年患者(≥ 65歲)和年輕患者(< 65歲)間,未報告安全性或療效總體上存在差異。來自75歲或以上NSCLC患者的數據有限,無法就該人群得出相關結論(參見【臨床試驗】)。
藥物相互作用
納武利尤單抗是一種人單克隆抗體,尚未進行藥代動力學相互作用研究。因單克隆抗體不經細胞色素P450(CYP)酶或其他藥物代謝酶代謝,因此,合併使用的藥物對這些酶的抑制或誘導作用預期不會影響納武利尤單抗的藥代動力學。
其他相互作用形式
全身性免疫抑制
因可能幹擾藥效學活性,應避免在基線開始納武利尤單抗治療前使用全身性皮質類固醇及其他免疫抑制劑。不過,為了治療免疫相關性不良反應,可在開始納武利尤單抗治療後使用全身性皮質類固醇及其他免疫抑制劑。初步結果顯示,納武利尤單抗治療開始後套用全身性免疫抑制治療不會影響納武利尤單抗療效。
藥物過量
臨床試驗中尚未報告過藥物過量病例。若出現藥物過量,應密切監測患者是否出現不良反應的症狀或體徵,並立即給予適當的對症治療。
臨床試驗
全球臨床研究
非小細胞肺癌
鱗狀NSCLC
與多西他賽比較的隨機、3期研究(CA209017)
在一項3期、隨機、開放性研究(CA209017)中評估了納武利尤單抗 3 mg/kg作為單藥治療晚期或轉移性鱗狀NSCLC的安全性和療效。研究中納入了一種含鉑兩藥化療方案治療過程中或治療後出現疾病進展且ECOG體質狀況評分為0或1的患者(18歲或以上)。無論患者的腫瘤PD-L1狀態如何,均可入選。存在活動性自身免疫性疾病、症狀性間質性肺病或活動性腦轉移患者,排除在研究之外。如果在入選前至少2周其神經系統症狀已經恢復至基線水平、停用皮質類固醇或者按照<10 mg/天強的松當量的劑量穩定治療或減少劑量,則接受過治療的腦轉移患者有資格參加。
將總計272名患者隨機分組,接受納武利尤單抗 3 mg/kg(n = 135)60分鐘靜脈給藥,2周一次,或多西他賽(n = 137) 75 mg/m2、3周一次。只要觀察到臨床獲益,持續進行治療,或者直至患者不再能夠耐受治療。於隨機分組後9周依照RECIST 1.1版進行腫瘤評估,並在之後每6周評估一次。主要療效結局評估指標是總生存期(OS)。關鍵的次要療效結局評估指標是研究者評價的客觀緩解率(ORR)和無進展生存期(PFS)。此外,使用肺癌症狀評分(LCSS)平均症狀負荷指數和EQ-5D視覺類比量表(EQ-VAS)評估了症狀改善和總體健康狀況。
兩組間的基線特徵基本均衡。中位年齡為63歲(範圍:39-85),其中44% ≥65歲,11% ≥75歲。大多數患者是白人(93%)和男性(76%)。31%的患者將疾病進展報告為其最近所用既往方案的最佳緩解,45%在完成其最近既往方案後3個月內接受了納武利尤單抗治療。基線ECOG體質狀況評分為0(24%)或1(76%)。
總生存期的Kaplan-Meier曲線見圖1所示。
圖1:總生存期的Kaplan-Meier曲線(CA209017)
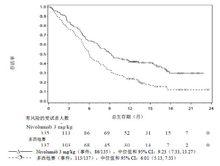 納武利尤單抗注射液
納武利尤單抗注射液在各患者亞組間,一致證明了觀察到的OS獲益。無論患者的腫瘤是指定的PD-L1陰性還是PD-L1陽性(腫瘤細胞膜表達臨界值為1%、5%或10%),均觀察到了生存獲益。不過,尚未完全闡明這一生物標誌物(腫瘤PD-L1表達)的作用。在最少24.2個月隨訪期間各亞組間一致證明了OS獲益。
研究CA209017中包含的≥75歲患者人數有限(納武利尤單抗組11名,多西他賽組18名)。納武利尤單抗顯示OS(HR 1.85;95% CI:0.76, 4.51)、PFS(HR=1.76;95%-CI:0.77, 4.05)和ORR(9.1%相對於16.7%)在數值上無明顯獲益。由於樣本量小,無法根據這些數據得出確切的結論。
療效結果見表3所示。
表3 療效結果(CA209017)
 納武利尤單抗注射液
納武利尤單抗注射液表3 療效結果(CA209017)
 納武利尤單抗注射液
納武利尤單抗注射液表3 療效結果(CA209017)
 納武利尤單抗注射液
納武利尤單抗注射液a 隨機至多西他賽組的6名患者(4%)交叉接受了納武利尤單抗治療。
“+”表示刪失觀察。
根據LCSS測量時,納武利尤單抗組(18.5%)和多西他賽組(21.2%)的疾病相關症狀改善發生率相似。在兩個治療組中,平均EQ-VAS隨著時間的推移增高,表明仍在治療的患者具有更好的總體健康狀況。
經過超過三年的長期隨訪(最短隨訪時間40.3個月),在CA209017研究,納武利尤單抗相比於多西他賽,繼續證實了具有臨床意義的OS和PFS的改善, OS的風險比0.62 (95% CI: 0.48, 0.80)、PFS的風險比 0.63 (95% CI: 0.48, 0.82) 。三年OS率在納武利尤單抗組是16%、多西他賽是6%。三年PFS率在納武利尤單抗組是12%、多西他賽組無法計算(因為多西他賽組三年隨訪患者中不存在尚未進展的病人)。
非鱗狀NSCLC
與多西他賽比較的隨機、3期研究(CA209057)
在一項3期、隨機、開放性研究(CA209057)中評估了納武利尤單抗 3 mg/kg作為單藥治療晚期或轉移性非鱗狀NSCLC的安全性和療效。研究中納入了一種既往含鉑兩藥化療方案(可能包含維持治療)治療過程中或治療後出現疾病進展且ECOG體質狀況評分為0或1的患者(18歲或以上)。已知EGFR突變或間變性淋巴瘤激酶(ALK)易位的患者還允許曾經使用過酪氨酸激酶抑制劑(TKI)治療。無論患者的腫瘤PD-L1狀態如何,均可入選。存在活動性自身免疫性疾病、症狀性間質性肺病或活動性腦轉移患者,排除在研究之外。如果在入選前至少2周其神經系統症狀已經恢復至基線水平、停用皮質類固醇或者按照<10 mg/天強的松當量的劑量穩定治療或減少劑量,則接受過治療的腦轉移患者有資格參加。
將總計582名患者隨機分組,接受納武利尤單抗 3 mg/kg(n = 292)60分鐘靜脈給藥,2周一次,或多西他賽(n = 290) 75 mg/m、3周一次。只要觀察到臨床獲益,持續進行治療,或者直至患者不再能夠耐受治療。依照1.1版RECIST進行腫瘤評估。主要療效結局評估指標是OS。關鍵的次要療效結局評估指標是研究者評價的ORR和PFS。進行額外的預定亞組分析以評估1%、5%和10%預定水平下對腫瘤PD-L1表達的療效。在預定分析中,因區間內的樣本量小,未依照不同的PD-L1表達水平區間進行評估。
隨機分組前,系統地採集研究前腫瘤組織樣本,以根據腫瘤PD-L1表達情況進行預先計畫的療效分析。採用PD-L1 IHC 28-8 pharmDx檢測腫瘤PD-L1表達。
中位年齡為62歲(範圍:21 - 85),其中34% ≥65歲,7% ≥75歲。大多數患者是白人(92%)和男性(55%)。基線ECOG體質狀況評分為0(31%)或1(69%)。79%的患者為曾經/目前吸菸者。
總生存期的Kaplan-Meier曲線見圖2所示
圖2: 總生存期的Kaplan-Meier曲線(CA209057)
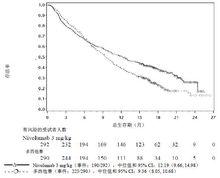 納武利尤單抗注射液
納武利尤單抗注射液試驗證明,當觀察到413例事件時(最終分析時93%的計畫事件數)進行預定的中期分析時,隨機分配至納武利尤單抗組的患者與多西他賽組患者相比,OS出現統計學顯著性改善。療效結果見表4所示。
表4:療效結果(CA209057)
 納武利尤單抗注射液
納武利尤單抗注射液表4:療效結果(CA209057)
 納武利尤單抗注射液
納武利尤單抗注射液a 來自分層比例風險模型。
b P值是衍生自對數秩檢驗(按照既往維持治療和治療線數分層的);對應的O’Brien-Fleming療效臨界顯著性水平為0.0408。
c 隨機至多西他賽組的16名患者(6%)交叉接受了納武利尤單抗治療。
+ 表示刪失觀察。
在納武利尤單抗組79%的患者和多西他賽組77%的患者中檢測到了可計量的腫瘤PD-L1表達。在≥1%(53%相對於55%)、≥5%(41%相對於38%)或≥10%(37%相對於35%)每一預定的腫瘤PD-L1表達水平下,兩個治療組(納武利尤單抗相對於多西他賽)間的腫瘤PD-L1表達水平均衡。
所有預定表達水平下,納武利尤單抗組有腫瘤PD-L1表達的患者顯示發生生存期改善的可能大於多西他賽組,而在低或無腫瘤PD-L1表達的患者中,生存期與多西他賽組相似。就ORR而言,PD-L1表達增高與更高的ORR有關。相比總人群,在無PD-L1表達患者(18.3個月相對於5.6個月)和PD-L1表達患者(16.0個月相對於5.6個月)中,納武利尤單抗的中位緩解持續時間大於多西他賽。
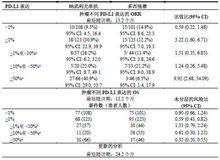
表5總結了腫瘤不同PD-L1表達的ORR和OS結果。
表5:腫瘤不同PD-L1表達的ORR和OS(CA209057)
 納武利尤單抗注射液
納武利尤單抗注射液表5:腫瘤不同PD-L1表達的ORR和OS(CA209057)
 納武利尤單抗注射液
納武利尤單抗注射液a Post-hoc分析;因亞組樣本量小,應謹慎解釋結果,分析時,未在10%或50%表達水平下對PD-L1 IHC 28-8 pharma Dx檢測方法進行分析驗證。
中國臨床研究
與多西他賽比較的隨機、3期研究(CA209078)
在一項3期、隨機、開放性研究(CA209078)中評估了納武利尤單抗 3 mg/kg作為單藥治療晚期或轉移性鱗狀和非鱗狀NSCLC的安全性和療效。排除了在非鱗狀NSCLC有EGFR突變的患者,或已知ALK易位的患者。研究中納入一種既往含鉑兩藥化療方案治療過程中或治療後出現疾病進展且ECOG體質狀況評分為0或1的患者(18歲或以上)。無論研究前患者腫瘤的PD-L1表達狀態如何,均可入選,並按PD-L1表達進行分層(1%臨界值)。接受過治療的腦轉移患者,如果在入選前至少2周其神經學病情已經恢復至基線水平、停用皮質類固醇或者按照<10 mg/天強的松當量的劑量穩定治療或減少劑量,則可以入組。
總計504名患者按2:1比例隨機分組,接受納武利尤單抗 3 mg/kg(n =338)60分鐘靜脈給藥,2周一次,或多西他賽(n = 166)75 mg/m、3周一次。治療持續進行,只要觀察到臨床獲益,或直至患者不能耐受治療。隨機之後每6周一次進行腫瘤評估(依照RECIST版本1.1)。主要療效結局評估指標是總生存期(OS)。關鍵的次要療效結局評估指標是研究者評價的ORR、PFS和TTF(至治療失敗的時間)。此外,分別使用肺癌症狀評分(LCSS)平均症狀負荷指數和EQ-5D視覺類比量表(EQ-VAS)評估了症狀改善和總體健康狀況。
兩組間的基線特徵基本均衡。中位年齡為60.0歲(範圍:39-85),其中25.2% ≥65歲,2.4% ≥75歲。大多數患者是中國人(91.6%)和男性(78.8%)。所有入組患者中有20.6%的疾病進展報告為其最近所用既往方案的最佳緩解,53.6%在完成其最近既往方案後3個月內接受了納武利尤單抗或多西他賽。基線ECOG體質狀況評分為0(13.5%)或1(86.5%)。39.1%為鱗癌,70.2%為目前吸菸者或曾經吸菸者,50.0%為PD-L1表達者。
該研究證實,在預先設定的中期分析即觀察到301個事件(占最終分析計畫事件數的79%)時,相較於多西他賽組,隨機至納武利尤單抗組患者的總生存期有統計學意義的改善。
總生存期的Kaplan-Meier曲線如圖3所示。
圖3: 總生存期的 Kaplan-Meier 曲線( CA209078 )
 納武利尤單抗注射液
納武利尤單抗注射液最短隨訪8.8個月時,納武利尤單抗組的總生存期優於多西他賽組,風險比(HR)為0.68 [95% CI:0.54, 0.87],分層對數秩檢驗p值為0.0017。納武利尤單抗組和多西他賽組的中位OS分別為11.99個月(95%CI:10.35-14.00)和9.63個月(95% CI:7.62-11.24)。療效結果見表6所示。
表6:療效結果(CA209078)
 納武利尤單抗注射液
納武利尤單抗注射液NA=未獲得
a: 來自分層 Cox 比例風險模型
b: P-值衍生自分層對數秩檢驗
c: P-值衍生自分層CMH 檢驗
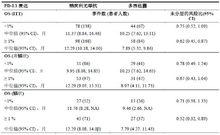
在90.5%的納武利尤單抗組患者以及91%的多西他賽組患者檢出可量化的腫瘤PD-L1表達。在各個預先定義的腫瘤PD-L1表達水平,< 1% (45.1% vs 44.4%) 和≥1% (54.9 vs. 55.6%),腫瘤PD-L1表達水平在兩個治療組(納武利尤單抗 vs多西他賽)間均衡。
在所有定義的腫瘤PD-L1表達亞組均證明了相比多西他賽,納武利尤單抗改善生存期的可能性要更大。
表7:不同腫瘤PD-L1表達、不同組織學的OS結果總結,最短隨訪8.8個月 (CA209078)
 納武利尤單抗注射液
納武利尤單抗注射液藥理毒理
藥理作用
T細胞中表達的PD-1受體與其配體PD-L1和PD-L2結合,可以抑制T細胞增殖和細胞因子生成。部分腫瘤細胞的PD-1配體上調,通過這個通路信號傳導可抑制激活的T細胞對腫瘤的免疫監視。納武利尤單抗是一種人類免疫球蛋白G4(IgG4)單克隆抗體(HuMAb),可與PD-1受體結合,阻斷其與PD-L1和 PD-L2之間的相互作用,阻斷PD-1 通路介導的免疫抑制反應,包括抗腫瘤免疫反應。在同源小鼠腫瘤模型中,阻斷PD-1活性可抑制腫瘤生長。
毒理研究
生殖毒性
PD-1/PD-L1通路的一個主要功能是維持妊娠母體對胎兒的免疫耐受。在妊娠小鼠模型中,阻斷PD-L1信號通路會破壞母體對胎鼠的耐受性,增加胎鼠流產。食蟹猴從妊娠初期的器官形成期起至分娩,每周給予納武利尤單抗2次,可見非劑量依耐性地增加流產和胎仔死亡率,納武利尤單抗在猴中的暴露量為臨床劑量3 mg/kg時暴露量的9~42倍(以AUC計)。基於其作用機制,胎仔暴露於納武利尤單抗可增加發生免疫介導紊亂或改變正常免疫應答的風險,在PD-1基因敲除小鼠中已有免疫介導紊亂的報導。納武利尤單抗給藥組存活的猴胎仔(給藥組18/32,溶媒對照組11/16)未見明顯致畸作用,從出生到6個月,給藥組胎仔的神經行為、免疫學和臨床病理學參數與溶媒對照組相當。尚未開展納武利尤單抗的生育力研究,在1個月和3個月的食蟹猴重複給藥毒性試驗中,納武利尤單抗對雄性和雌性生殖器官未見明顯影響,但研究中的大部分動物尚未性成熟。
其他毒性
在動物模型中,抑制PD-1信號通路可增加一些感染的嚴重程度和增強炎症反應。與野生型小鼠比,感染結核分枝桿菌的PD-1基因敲除小鼠存活率明顯降低,這與PD-1基因敲除小鼠體內細菌增殖和炎症反應增加有關。PD-1基因敲除小鼠感染腦膜炎病毒後存活率同樣降低。
藥代動力學
全球患者數據:
納武利尤單抗的藥代動力學(PK)特徵在0.1至10 mg/kg的劑量範圍內呈線性。根據群體PK分析,幾何平均(% 變異係數[CV%])清除率(CL)、幾何平均穩態分布容積(Vss)和幾何平均消除半衰期(t)分別為7.9 mL/h(46%)、6.6 L(24.4%)和25.2 天(55.4%)。
尚未對納武利尤單抗的代謝途徑進行評估。預期納武利尤單抗採用與內源性IgG相同的方式,通過代謝途徑被降解成小肽和胺基酸。
特殊人群
群體PK分析表明,基於年齡、性別、種族、腫瘤類型、腫瘤大小和肝損傷,納武利尤單抗的清除率無差異。雖然ECOG狀態、基線腎小球濾過率(GFR)、白蛋白和體重對納武利尤單抗清除率有影響,但其影響不具有臨床意義。
腎損傷
在群體PK分析中,通過與腎功能正常患者相比較(GFR≥90 mL/min/1.73m;n = 342),評估了輕度(GFR <90和≥60mL/min/1.73m;n = 379)、中度(GFR <60和≥30 mL/min/1.73m;n = 179)或重度(GFR <30和≥15 mL/min/1.73m;n = 2時)腎損傷對納武利尤單抗 CL的影響。輕度或中度腎損傷患者和腎功能正常患者之間納武利尤單抗的CL沒有臨床重要差異。重度腎損傷患者的數據有限,無法得出該人群的結論(見【用法用量】)。
肝損傷
在群體PK分析中,通過將不同腫瘤類型(非小細胞肺癌、小細胞肺癌、腎細胞癌、頭頸部鱗狀細胞癌、尿路上皮癌、胃癌以及經典型霍奇金淋巴瘤)的輕度肝損傷患者(總膽紅素>1.0 至1.5倍 ULN或AST > ULN,n=351)和中度肝損傷患者(總膽紅素>1.5至3倍ULN和任何AST,n=10)與肝功能正常患者(總膽紅素和AST ≤ ULN,n=3096)進行比較,評估了肝損傷對納武利尤單抗 CL的影響。輕度或中度肝損傷患者和肝功能正常患者之間納武利尤單抗的CL沒有臨床相關差異。在肝癌(輕度肝損傷:n=152;中度肝損傷:n=13)患者中觀察到相似結果。尚未在重度肝損傷患者(總膽紅素>3 倍ULN 和任何AST)中開展納武利尤單抗研究(見【用法用量】)。
中國患者數據:
在一項既往經過治療的晚期實體瘤中國患者的1/2期研究(CA209077, N=35, 劑量為3mg / kg和240mg Q2W)以及一項既往經過治療的NSCLC患者3期研究(CA209078,N=272,劑量為3mg/kg)中評估了中國患者使用納武利尤單抗的群體藥代動力學。還採用非房室分析方法對CA209077研究數據進行了納武利尤單抗的藥代動力學評估。中國患者使用納武利尤單抗藥代動力學特徵與從非中國亞洲患者以及非亞洲患者觀察到的相似。未觀察到納武利尤單抗藥代動力學的種族差異。
貯藏
2~8℃避光貯存,不可冷凍。
配製後溶液的保存條件,參見【有效期】。
包裝
玻璃瓶裝,1瓶/盒。
有效期
未開封
36個月。
開封后
按照微生物學觀點,藥品一旦開封應立即進行輸注或稀釋輸注。
配製後溶液
按照微生物學觀點應立即使用藥品。
如果配製後的溶液不能立即使用,本品穩定性研究表明,2~8ºC避光可保存24小時,20~25°C室內光照下最多保存8小時(8小時包括給藥時間)。
註冊證號
S20180014
S20180015
