疾病介紹
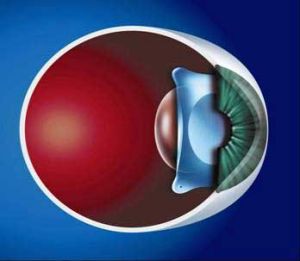
在正常情況下,晶體(lens)由晶體懸韌帶懸掛於睫狀體上,其軸與視軸幾乎一致。由於先天性、外傷或病變等原因使晶體懸韌帶缺損或破裂,可引起懸掛力減弱,導致晶體異位(ectopia lentis)或半脫位(subluxation);如果懸韌帶發生完全斷裂,可產生晶體完全脫位。
晶體脫位是由什麼原因引起的?
晶體位置異常可由先天性發育異常引起,若出生後晶體不在正常位置,可稱為晶體異位;若出生後因先天性因素、外傷或病變使晶體位置改變,可統稱為晶體脫位(lens dislocotion)或半脫位(lens sublaxation)。但在先天性晶體位置異常的情況下,有時很難分清何時發生晶體位置改變,因此晶體脫位或異位並無嚴格的分界,常常通用。
一、先天性晶體異位或脫位
可作為單獨發生的先天異常;或與瞳孔異位和其他眼部異常伴發;或與中胚葉尤其是骨發育異常的全身綜合徵並發。不論何種情況,多由於一部分晶體懸韌帶薄弱,牽引晶體的力量不對稱,使晶體朝發育較差的懸韌帶相反方向移位。
(一)單純性晶體異位
有較明顯的遺傳傾向,為規則的或不規則的常染色體顯性遺傳,少數為常染色體穩性遺傳,常為雙眼對稱性。可伴有裂隙狀瞳孔畸形。懸韌帶發育不良的原因尚不明了。雖然子宮內炎症、神經外胚層的睫狀體萎縮等是可能誘發的因素,但確切機理不明。如果伴有葡萄膜廣泛缺損等中胚葉發育異常,則可能與中胚葉發育紊亂有關。
(二)伴有晶體形態和眼部異常
常見的有小球形晶狀體(microspherophakia)、晶體缺損(coloboma of the lens)、無虹膜症(aniridia)等。
(三)伴有先天性的晶體異位或脫位
1、 Marfan綜合徵 是一種不規則的常染色體顯性遺傳病,為全身中胚葉組織廣泛紊亂,以眼、心血管和骨骼系統異常為特徵。Marfan於1896年首先報告。眼部異常表現為晶體異位,尤其是向上和向顳側移位。由於虹膜色素層缺如可產生後透照試驗陽性,瞳孔開大肌局部缺如使藥物難以將瞳孔散大。另外,眼部還可有前房角異常,脈絡膜和黃斑缺損,也可產生青光眼、視網膜脫離、眼球震顫、斜視、弱視等併發症。骨骼異常見於手足四肢骨細長,長頭和長瘦臉,心臟卵圓孔不閉合,動脈瘤和主動脈狹窄等症。一般男性多於女性。
2、同型脫氨酸尿症(homocystinuria)為常染色體隱性遺傳病,最常影響骨骼,它是以骨質疏鬆和有全身血栓形成趨勢為特徵。晶體多向鼻下脫位,晶體易於脫至前房和玻璃體腔內。晶體懸韌帶的組織結構及超微結構有異常改變。眼部也可合併先天性白內障、視網膜脫離和變性、無虹膜等異常。實驗室檢查可檢出血、尿中含有同型胱氨酸(homocystinuria)。本病原因為缺乏脫硫醚合成酶,不能使同型胱氨酸轉化為胱氨酸所致。
3、Marchesani綜合徵 為常染色體隱性遺傳病。體矮、肢指(趾)短粗,心血管系統正常。晶體球形,小於正常,常向鼻下方脫位,脫位後晶體進入前房,易發生青光眼,常伴有屈光性高度近視。其它眼部異常有上瞼下垂、眼球震顫、小角膜等。
下面是以上三種綜合徵的比較(見表1)。
表1 三種綜合徵比較
| Marfan綜合徵 | Marchesani綜合徵 | 同型胱氨酸尿症 | |
| 晶狀體脫位 | 向上方,發生年齡不一定,可為先天性,形態正常 | 多向下方,發生於25歲以後,呈球形 | 多向下方,多發生於幼年或25歲以前,形態可正常或呈球形 |
| 高眼壓 | 較少發生 | 較易發生 | 很易發生 |
| 智力 | 正常 | 正常 | 半數較遲鈍 |
| 毛髮顏色 | 正常 | 正常 | 帶金黃色 |
| 皮膚 | 正常,可鬆弛 | 正常 | 白晳,顴面潮紅,可有網狀青斑 |
| 心血管病變 | 易發生動脈瘤,破裂可引起死亡 | 50歲後多因心血管病死亡 | 多發生血栓形成可能致死 |
| 骨骼 | 身高、四肢細長蜘蛛狀指趾 | 身矮、頭頸短、頭大,指趾粗短 | 肢體可現細長骨質疏鬆易骨折 |
| 肌肉 | 肌肉不發達,皮下脂肪少 | 肌肉發達,皮下脂肪豐滿 | 無特異性改變 |
| 遺傳方式 | 常染色體顯性 | 常染色體顯性,有時不完全 | 常染色體隱性 |
| 小便同型胱氨酸 | 陰性 | 陰性 | 陰性 |
二、外傷性晶體脫位
眼外傷尤其眼球鈍挫傷是晶體脫位的最常見原因。外傷性晶體脫位(traumatic dislocation of the lens)常伴有繼發性白內障形成。脫位的晶體可脫入前房或玻璃體腔內;如伴有眼球破裂,晶體可脫至球結膜下。
三、自發性晶體脫位
自發性晶體脫位由眼內病變引起懸韌帶機械性伸長、或由於炎症分解與變性所致。由於懸韌帶機械性伸長引起的晶體脫位常見於牛眼、葡萄腫或眼球擴張,也可見於睫狀體炎症粘連或玻璃體條索牽拉晶體。眼內腫瘤可推拉晶體離開正常位置。炎症破壞晶體懸韌帶可見於眼內炎或全眼球炎,懸韌帶可完全分解。長期慢性睫狀體炎症可出現同樣的病理過程,懸韌帶可被睫狀體的顆粒組織占據。懸韌帶發生變性或營養不良是自然脫位最常見的原因,常常伴有玻璃體的變性和液化,如高度近視、陳舊性脈絡膜炎或睫狀體炎、視網膜脫離。鐵或銅銹沉著症等也可使懸韌帶逐漸變性分解。另一個常見的原因是老年性白內障的過熟期,晶體的變性改變也累及晶狀體懸韌帶。一旦懸韌帶發生變性,晶體可由於本身的重量或輕微的外傷甚至用力和咳嗽,隨時自發脫位。
晶體脫位時,斷裂的懸韌帶可與晶狀體相連,且逐漸變混濁。懸韌帶極少在睫狀體端斷離,而多數在晶體板層端斷離,因而能在脫位的晶體找到懸韌帶絲的機會很少。
晶體脫位有哪些表現及如何診斷?
根據晶體脫位的程度和形態,可分為晶體不全脫位和完全脫位。
一、 晶體不全脫位
移位的晶體仍在瞳孔區、虹膜後平面的玻璃體腔內,晶體不全脫位產生的症狀取決於晶體移位的程度。如果晶體的軸仍在視軸上,則僅出現由於懸韌帶鬆弛、晶體彎曲度增加引起的晶體性近視。如果晶體軸發生水平性、垂直性或斜性傾斜,可導致用眼鏡或接觸鏡難以矯正的嚴重散光。更常見的不全脫位是晶體縱向移位,可出現單眼復視。眼部裂隙燈檢查可見前房變深,虹膜震顫,晶體呈灰色,可見赤道部甚至斷裂的懸韌帶,玻璃體疝可脫入前房,表面有色素;眼底鏡下可見新月形的眼底反光和雙眼底像。
二、晶體全脫位
移位的晶體完全離開了瞳孔區,晶體可移位或產生:
(一)瞳孔嵌頓;
(二)晶體脫入前房;
(三)晶體脫入玻璃體腔,浮在玻璃體上或沉入玻璃體內;
(四)晶體通過視網膜裂孔脫入視網膜下的空間和鞏膜下的空間;
(五)晶體通過角膜潰瘍穿孔、鞏膜破裂孔脫入結膜下或眼球筋膜下。
晶體全脫位比晶體不全脫位更嚴重。晶體可脫入瞳孔區產生瞳孔嵌頓,常發生在外傷後晶體軸鏇轉90°,晶體的赤道位於瞳孔區甚至晶體180°轉位,晶體前表面對向玻璃體。
晶體完全離開瞳孔區後,視力為無晶體眼視力,前房變深、虹膜震膜,脫位的晶體在早期隨著體位的改變常可移動。如果晶體脫入前房,則沉於變深的前房下方,晶體直徑比處在正常位置時小,但凸度增加。晶體透明呈油滴狀、邊緣帶金色洶湧光澤,晶體混濁者呈一白色盤狀物。但晶體在從玻璃體腔通過瞳孔脫入前房過程中有部分可發生瞳孔阻滯,引起急性青光眼。假如瞳孔區清亮,可保持良好視力,病人能較好耐受。有時過熟期的白內障可因晶體脫入前房而改善視力,前房內的晶體可漸被吸收。然而更常出現晶體反覆與角膜接觸引起嚴重的虹膜睫狀體炎、角膜營養不良和急性青光眼。晶體脫入玻璃體腔比脫入前房常見,而且病人能較好耐受,但最終的預後仍有問題。
脫位晶體的轉歸因人而異。很多脫位晶體可保持透明多年。但脫位的晶體總是向變性方向發展;上皮細胞逐漸分解、皮質水裂形成、皮質混濁後液化、晶體囊膜皺縮和核下沉形成莫乾白內障(Morgagnian白內障),晶體部分和全部吸收較少見。
晶體脫位應該做哪些檢查?
1.體格檢查 散瞳後以裂隙燈檢查晶狀體,特別注意晶狀體位置。
2.輔助檢查 必須進行眼部超聲檢查。
晶體脫位容易與哪些疾病混淆?
不同原因引起的晶狀體脫位:根據體型、有無外傷史、晶狀體脫位的狀況,可對不同原因引起的晶狀體脫位做出鑑別診斷。
晶體脫位可以並發哪些疾病?
晶體脫位除了產生嚴重的屈光不正外,常產生一些嚴重的併發症。
一、葡萄膜炎
是晶體脫位常見的併發症。晶體脫位產生的葡萄膜炎(uveitis)有兩種。一種是葡萄膜組織受到晶體的機械性刺激引起,另一種是脫位晶體變成過熟期白內障。產生晶體過敏性葡萄膜炎。兩種葡萄膜炎都是頑固性的炎症,並可導致繼發性青光眼。
二、繼發性青光眼
也是最常見的併發症之一。晶體脫入瞳孔區或玻璃體疝嵌頓在瞳孔,可產生瞳孔阻滯性青光眼。反覆發生瞳孔阻滯可使虹膜膨隆,產生無晶體眼性惡性青光眼。長期晶體脫位可產生晶體溶解性青光眼。另外,由眼球鈍挫傷引起的晶體脫位可合併虹膜根部後退、房角劈產生繼發性青光眼。
三、視網膜脫離
是晶體脫位最常見而嚴重的併發症,尤其在合併先天性異常的眼中,如Marfan綜合徵,甚至為雙眼性。晶體脫位引起的視網膜脫離的治療較為困難,因為脫位的晶體往往妨礙尋找視網膜裂孔的準確位置及視網膜脫離的範圍,假如先摘除晶體,又會使玻璃體脫失,加重視網膜病變,延誤視網膜脫離復位手術的時間。
四、角膜混濁
近年來注意到晶體脫位可引起角膜混濁。晶體脫位脫入前房後與角膜內皮接觸,導致角膜內皮細胞損傷,可引起角膜水腫混濁。
晶體脫位應該如何治療?
一、概述
晶體脫位的治療是困難的。因為摘除脫位的晶體比一般白內障摘除風險大,盲目手術可能導致視力的損害甚至眼球的喪失。因此應慎重決定的治療方案。晶體脫位的治療取決於晶體的位置、晶體的硬度、患眼的視力和對側眼的視力、年齡、有無先天異常、有無出現併發症及手術的條件等。晶體脫位造成視力下降的原因是多方面的,如屈光間質混濁、繼發性青光眼、先天性眼底異常等,因此晶體摘除術後並不一定能改善視力。
對於沒有併發症的晶體不全脫位,治療的辦法是用眼鏡(spectacles)或接觸鏡(contact lens)矯正有晶體區或無晶體區的屈光不正,恢復適當的視力。由於有晶體區的散光多數是不規則的,往往難以矯正,而無晶體區的光學矯正常可獲得較好的效果。如果無晶體區較小,同時前房較深,可用弱的散瞳劑將瞳孔持續散大,或進行雷射虹膜切開,增加無晶體區,利於無晶體區的屈光矯正。
二、手術治療適應證
一般認為手術摘除晶體的適應證為:
1、晶體脫位嚴重損害視力,尤其是伴有白內障者;
2、晶體脫入前房;
3、晶體溶解性青光眼;
4、晶體過敏性葡萄膜炎;
5、瞳孔阻滯性青光眼;保守治療或單純青光眼手術不能降低眼壓者;
6、晶體混濁妨礙進行視網膜脫離的檢查和手術。
7、脫位晶體為過熟期或成熟期白內障。
三、手術治療
手術前準備及麻醉與白內障摘除術相同。
手術摘除晶體過程必須小心,儘可能減少玻璃體的脫失,術前需用碳酸酐酶抑制劑或高滲劑降低眼內壓,手術時可預先縫上Flieringa環。摘出晶體可採取下列方法:
(一)冷凍及矽膠晶體摘除術
對於脫入前房的晶體,在術前套用藥將瞳孔縮小,作角膜緣切口,按白內障囊內摘除術用冷凍頭或矽膠粘取晶體。在半脫位晶體,一部分在瞳孔區,一部分在前房,且其周圍有玻璃體存在者,要首先通過小切口,作前段玻璃體切割,清除前房中的玻璃體,然後擴大切口用冷凍法做晶體囊內摘出術。
(二)晶體抽吸術
對於年輕無硬核的輕度不全脫位晶體,如前房無玻璃體者,在角鞏膜作一小切口伸入截囊針劃破晶體前囊,也可以用Nd∶YAG雷射截開前囊,用抽吸灌注針頭將晶體皮質抽吸乾淨,必要時在顳下方、上方和角膜作雙切口,從顳下方伸入一針頭固定晶體,然後進行截囊及抽吸。若術中有晶體後囊破裂或玻璃體溢出,可以用前段玻璃體切割器切除前段玻璃體及殘留皮質。
(三)睫狀體平坦部晶體切除術
對晶體半脫位的眼,可通過睫狀體平坦部切口,用玻璃體切割器切除晶體(方法同本卷第2篇第7章第2節白內障的手術治療)。對較硬的晶體,可做晶體超聲乳化術。
對位於玻璃體腔內的脫位晶體,最有效的方法是用玻璃體切割器經睫狀體平坦部,在導光纖維的協同下將晶體切除。
(四)套用過氟化碳摘出玻璃體腔內脫位晶體
過氟化碳(Perfluorocarbon)液體比水重,粘度低,在玻璃體切割後將其注入視網膜前,可將晶體浮起推至瞳孔區,用常規的方法摘出。
(五)冷凍法摘除玻璃體腔內的晶體
對全脫位進入玻璃體的晶體,可用開放或玻璃體切除術切除或玻璃體,然後將冷凍頭插入玻璃體腔,摘除晶體,但此法有一定風險,不常用。
(六)晶體圈匙娩出前房或玻璃體腔內晶體
當無冷凍摘出器或玻璃體切割器等設備時可先縮瞳將脫入前房的晶體固定在前房內,從角膜緣切口伸入晶體圈匙到晶體後面,將其娩出。對脫入玻璃體腔內晶體,經角膜緣切口,向玻璃體腔內輕輕注入BSS,指向睫狀體,用水流使晶體由對面浮起,伸入晶體匙,托起並娩出晶體。
(七)雙針法摘除玻璃體內脫位晶體
當無玻璃體切割器等設備時,對脫入玻璃體後部的晶體,囑患者採取頭低或俯臥位,待晶體下沉到瞳孔後緣,立即用銳利的雙長尖針(Barraquer針),從睫狀體平坦部刺入,通過晶體後方,抵達對側鞏膜,將晶體限制在瞳孔區;然後改為仰臥位,在角膜緣切開前房,用冷凍頭或晶體圈匙娩出晶體,再將前房的玻璃體切除。此法易引起玻璃體出血和視網膜脫離等併發症,只有在沒有玻璃體切割器時才謹慎使用此術式。
晶體脫位應該如何預防?
保健貼士:
避免眼部外傷。
術前需用碳酸酐酶抑制劑或高滲劑降低眼內壓,手術時可預先縫上Flieringa環。
手術摘除晶體過程必須小心,儘可能減少玻璃體的脫失.