原因
常多發於原已有病的心臟,近年來發生於原無心臟病變者日益增多,尤其見於接受長時間經靜脈治療、靜脈注射麻醉藥成癮、由藥物或疾病引起免疫功能抑制的患者。人工瓣膜置換術後的感染性心內膜炎也有增多。
左側心臟的心內膜炎主要累及主動脈瓣和二尖瓣,尤多見於輕至中度關閉不全者。右側心臟的心內膜炎較少見,主要累及三尖瓣。各種先天性心臟病中,動脈導管未閉、室間隔缺損、法樂四聯症最常發生,在單個瓣膜病變中,二葉式主動脈瓣狹窄最易發生,瓣膜脫垂(主動脈瓣、二尖瓣)也易患本病。上海中山醫院對1980~1995年期間82例感染性心內膜炎行人工瓣膜置換術所切除的標本病理檢查結果顯示,在原有心臟器質性病變的55例中,先天性二葉式主動脈瓣畸形占20例(36%),主動脈瓣脫垂為10例(18%)。肥厚型梗阻型心肌病、退行性瓣膜病變、冠心病罹患本病者也有報導。
急性感染性心內膜炎常因化膿性細菌侵入心內膜引起,多由毒力較強的病原體感染所致。金黃色葡萄球菌幾占50%以上。亞急性感染性心內膜炎在抗生素套用於臨床之前,80%為非溶血性鏈球菌引起,主要為草綠色鏈球菌的感染。近年來由於普遍地使用廣譜抗生素,致病菌種已明顯改變,幾乎所有已知的致病微生物都可引起本病,同一病原體可產生急性病程,也可產生亞急性病程。且過去罕見的耐藥微生物病例增加。草綠色鏈球菌發病率在下降,但仍占優勢。金黃色葡萄球菌、腸球菌、表皮葡萄球菌、革蘭陰性菌或真菌的比例明顯增高。厭氧菌、放線菌、李斯特菌偶見。兩種細菌的混合感染時有發現。真菌尤多見於心臟手術和靜脈注射麻醉藥物成癮者中。長期套用抗生素或激素、免疫抑制劑、靜脈導管輸給高營養液等均可增加真菌感染的機會。其中以念珠菌屬、麴黴菌屬和組織胞漿菌較多見。
在心瓣膜病損、先天性心血管畸形或後天性動靜脈瘺的病變處,存在著異常的血液壓力階差,引起血液強力噴射和渦流。血流的噴射衝擊,使心內膜的內皮受損、膠原暴露,形成血小板-纖維素血栓。渦流可使細菌沉澱於低壓腔室的近端、血液異常流出處受損的心內膜上。正常人血流中雖時有少數細菌自口腔、鼻咽部、牙齦、檢查操作或手術等傷口侵入引起菌血症,大多為暫時的,很快被機體消除,臨床意義不大。但反覆的暫時性菌血症使機體產生循環抗體,尤其是凝集素,它可促使少量的病原體聚集成團,易粘附在血小板-纖維素血栓上而引起感染。
主動脈瓣關閉不全時常見的感染部位為主動脈瓣的左室面和二尖瓣腱索上;二尖瓣關閉不全時感染病灶在二尖瓣的心房面和左房內膜上;室間隔缺損則在右室間隔缺損處的內膜面和肺動脈瓣的心室面。然而當缺損面積大到左、右心室不存在壓力階差或合併有肺動脈高壓使分流量減少時則不易發生本病。在充血性心力衰竭和心房顫動時,由於血液噴射力和渦流減弱,亦不易發生本病。
也有人認為是受體附著的作用,由於某些革蘭陽性致病菌,如腸球菌、金黃色葡萄球菌,表皮球菌等,均有一種表面成分與心內膜細胞表面的受體起反應而引起內膜的炎症。
污染的人造瓣膜、縫合材料、器械和手是引起人造瓣膜心內膜炎的重要原因。病原體從感染的胸部創口、尿路和各種動靜脈插管、氣管切開、術後肺炎等進入體內形成菌血症,同時血液經過體外循環轉流後吞噬作用被破壞,減弱了機體對病原體的清除能力也是原因之一。
病理變化
本病的基本病理變化為在心瓣膜表面附著由血小板、纖維蛋白、紅細胞、白細胞和感染病原體沉著而組成的贅生物。後者可延伸至腱索、乳頭肌和室壁內膜。贅生物底下的心內膜可有炎症反應和灶性壞死。以後感染病原體被吞噬細胞吞噬,贅生物被纖維組織包繞,發生機化、玻璃樣變或鈣化,最後被內皮上皮化。但心臟各部分的贅生物癒合程度不一,某處可能被癒合,而他處的炎症卻處於活躍期,有些癒合後還可復發,重新形成病灶。當病變嚴重時,心瓣膜可形成深度潰瘍,甚至發生穿孔。偶見乳頭肌和腱索斷裂。
本病的贅生物較風濕性心內膜炎所產生者大而脆,容易碎落成感染栓子,隨大循環血流播散到身體各部產生栓塞,尤以腦、脾、腎和肢體動脈為多,引起相應臟器的梗塞或膿腫。栓塞阻礙血流,或使血管壁破壞,管壁囊性擴張形成細菌性動脈瘤,常為致命的併發症。如腦部的動脈滋養血管栓塞而產生動脈瘤,往往可突然破裂而引起腦室內或蛛網膜下腔出血導致死亡。瀰漫性腦膜炎較腦膿腫為多見。
本病常有微栓或免疫機制引起的小血管炎,如皮膚黏膜瘀點,指甲下出血,Osler結和Janeway損害等。感染病原體和體內產生相應的抗體結合成免疫複合物,沉著於腎小球的基底膜上,引起局灶性腎小球腎炎或瀰漫性或膜型增殖性腎小球腎炎,後者可引起腎功能衰竭。
檢查
雖然本病的經典臨床表現已不十分常見,且有些症狀和體徵在病程晚期才出現,加之患者多曾接受抗生素治療和細菌學檢查技術上的受限,給早期診斷帶來困難,但原則上仍然主張對患有心瓣膜病、先天性心血管畸形或人造瓣膜置換術的患者,有不明原因發熱達1周以上,應懷疑本病的可能,並立即作血培養,如兼有貧血、周圍栓塞現象和雜音出現,應考慮本病的診斷。臨床上反覆短期使用抗生素,發熱時常反覆,尤在瓣膜雜音的患者,應警惕本病的可能,及時進行超聲心動圖檢查,對診斷本病很有幫助。陽性血培養具有決定性診斷價值,並為抗生素的選擇提供依據。
一、主要的臨床表現和體徵有以下幾個方面:
(1)發熱最常見,熱型多變,以不規則者為最多,可為間歇型或馳張型,伴有畏寒和出汗。亦可僅有低熱者。體溫大多在37.5~39℃之間,也可高達40℃以上。約3%~15%患者體溫正常或低於正常,多見於老年患者和伴有栓塞或真菌性動脈瘤破裂引起腦出血或蛛網膜下腔出血以及嚴重心力衰竭、尿毒症時。此外尚未診斷本病前已套用過抗生素、退熱藥、激素者也可暫時不發熱。
(2)70%~90%的患者有進行性貧血,有時可達嚴重程度,甚至為最突出的症狀。貧血引起全身乏力、軟弱和氣急。病程較長的患者常有全身疼痛,可能由於毒血症或身體各部的栓塞引起。關節痛、低位背痛和肌痛在起病時較常見,主要累及腓腸肌和股部肌肉,踝、腕等關節,也可呈多發性關節受累。若病程中有嚴重的骨疼,應考慮可能由於骨膜炎、骨膜下出血或栓塞、栓塞性動脈瘤壓迫骨部或骨血管動脈瘤引起。
(3)老年患者臨床表現更為多變,發熱常被誤診為呼吸道或其他感染。心臟雜音亦常被誤認為老年退行性瓣膜病而忽視。有的可無發熱和心臟雜音,而表現為神經、精神改變,心力衰竭或低血壓。易有神經系統的併發症和腎功能不全。
(4)體徵主要是可聽到原有心臟病的雜音或原來正常的心臟出現雜音。在病程中雜音性質的改變往往是由於貧血、心動過速或其它血流動力學上的改變所致。約有15%患者開始時沒有心臟雜音,而在治療期間出現雜音,少數患者直至治療後2~3月才出現雜音,偶見治癒後多年一直無雜音出現者。在亞急性感染性心內膜炎中,右側心瓣膜損害不常見,2/3的右側心臟的心內膜炎,特別是侵犯三尖瓣者,贅生物增殖於心室壁的心內膜以及主動脈粥樣硬化斑塊上時,也可無雜音,但後者罕見。
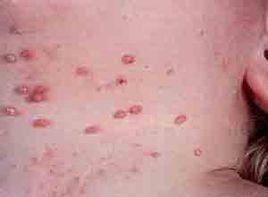
(5)皮膚和黏膜的瘀點、甲床下線狀出血、Osler結、Janeway損害等皮損在近30年來發生率均有較明顯下降。瘀點是毒素作用於毛細血管使其脆性增加破裂出血或由於栓塞引起,常成群也可個別出現。其發生率最高,但已由套用抗生素前的85%下降到19%~40%。多見於眼瞼結合膜、口腔黏膜、胸前和手足背皮膚,持續數天,消失後再現,其中心可發白,但在體外循環心臟手術引起的脂質微小栓塞也可出現眼結合膜下出血,因而有人認為中心為灰白色的瘀點要比黃色者重要。全身性紫癜偶可發生。甲床下出血的特徵為線狀,遠端不到達甲床前邊緣,壓之可有疼痛。Osler結的發生率已由過去50%下降至10%~20%,呈紫或紅色,稍高於皮面,走私小約1~2mm,大者可達5~15mm,多發生於手指或足趾末端的掌面,大小魚際或足底可有壓痛,常持續4~5天才消退。Osler結並不是本病所特有,在系統性紅斑狼瘡性狼瘡、傷寒、淋巴瘤中亦可出現。在手掌和足底出現小的直徑1~4mm無痛的出血性或紅斑性損害,稱為Janeway損害。杵狀指(趾)現已很少見。視網膜病變以出血最多,呈扇形或圓形,可能有白色中心,有時眼底僅見圓形白點稱為Roth點。
(6)脾常有輕至中度腫大,軟可有壓痛。脾腫大的發生率已較前明顯地減少。對不能解釋的貧血、頑固性心力衰竭、卒中、癱瘓、周圍動脈栓塞、人造瓣膜口的進行性阻塞和瓣膜的移位、撕脫等均應注意有否本病存在。在肺炎反覆發作,繼之以肝大,輕度黃疸最後出現進行性腎功能衰竭的患者,即使無心臟雜音,亦應考慮有右側心臟感染性心內膜炎的可能。
二、本病主要可以分為兩種類型:
(一)急性感染性心內膜炎
常發生於正常的心臟,在靜脈注射麻醉藥物成癮者發生的右側心臟的心內膜炎也多傾向於急性。病原菌通常是高毒力的細菌,如金葡菌或真菌。起病往往突然,伴高熱、寒戰,全身毒血症症狀明顯,常是全身嚴重感染的一部分,病程多為急驟兇險,易掩蓋急性感染性心內膜炎的臨床症狀,由於心瓣膜和腱索的急劇損害,在短期內出現高調的雜音或原有的雜音性質迅速改變。常可迅速地發展為急性充血性心力衰竭導致死亡。
在受累的心內膜上,尤其是黴菌性的感染,可附著大而脆的贅生物,脫落的帶菌栓子可引起多發性栓塞和轉移性膿腫,包括心肌膿腫、腦膿腫和化膿性腦膜炎。若栓子來自感染的右側心腔,則可出現肺炎、肺動脈栓塞和單個或多個肺膿腫。皮膚可有多形瘀斑和紫癜樣出血性損害。少數患者可有脾腫大。
(二)亞急性感染性心內膜炎
大多數患者起病緩慢,只有非特異性隱襲症狀,如全身不適、疲倦、低熱及體重減輕等。少數起病以本病的併發症形式開始,如栓塞、不能解釋的卒中、心瓣膜病的進行性加重、頑固性心力衰竭、腎小球腎炎和手術後出現心瓣膜雜音等。
[特殊類型]
(一)人造瓣膜感染性心內膜炎
在心臟手術後並發的感染性心內膜炎中,人造瓣膜心內膜炎(prostheticvalveendocarditis,PVE)的發病率占2.1%左右,較其他類型心臟手術者高2~3倍。雙瓣膜置換術後PVE較單個瓣膜置換術後PVE發生率高,其中主動脈瓣的PVE高於二尖瓣的PVE,這可能由於主動脈瓣置換手術的時間較長,跨主動脈瘤壓力階差大,局部湍流形成有關。對術前已有自然瓣膜心內膜炎者,術後發生PVE的機會增加5倍。機械瓣和人造生物瓣PVE的發生率相同約2.4%。機械瓣早期PVE發生率高於人造生物瓣。PVE的病死率較高,約50%左右。早期PVE(術後2個月以內)病死率又高於後期PVE(術後2個月後)。前者病原體主要為葡萄球菌,占40%~50%,包括表皮葡萄球菌、金黃色葡萄球菌。類白喉桿菌、其他革蘭陰性桿菌、黴菌也較常見。
自從術前預防性給予抗生素治療後,發生率有所下降。後期PVE與自然瓣心內膜炎相似,主要由各種鏈球菌(以草綠色鏈球菌為主)、腸球菌、金葡菌引起,其中表皮葡萄球菌比早期PVE的表皮葡萄球菌對抗生素敏感。真菌(最常見為白色念珠菌,其次為麴黴菌),革蘭陰性桿菌,類白喉桿菌也非少見。
人造瓣膜心內膜炎的臨床表現與天然瓣膜心內膜炎相似,但作為診斷依據的敏感性和特異性不高。因為術後的菌血症、留置各種插管、胸部手術創口、心包切開綜合徵、灌注后綜合征和抗凝治療等均可引起發熱、出血點、血尿等表現。95%以上患者有發熱、白細胞計數增高約50%,貧血常見,但在早期PVE中皮膚病損很少發生。脾腫大多見於後期PVE中。有時血清免疫複合物滴定度可增高,類風濕因子可陽性,但血清學檢查陰性者不能除外PVE的存在。
約50%患者出現返流性雜音。人造生物瓣心內膜炎主要引起瓣葉的破壞,產生關閉不全的雜音,很少發生瓣環膿腫。而機械瓣的感染主要在瓣環附著處,引起瓣環和瓣膜縫著處的縫線脫落裂開,形成瓣周漏而出現新的關閉不全雜音及溶血,使貧血加重,瓣環的瀰漫性感染甚至使人造瓣膜完全撕脫。當形成瓣環膿腫時,容易擴展至鄰近心臟組織,出現與自然瓣心內膜炎相似的併發症。在PVE的早期,瓣膜尚無明顯破壞時,可無雜音,因而不能因未聞新雜音而延誤診斷。
當贅生物堵塞瓣膜口時可引起瓣膜狹窄的雜音。體循環栓塞可發生於任何部位,在真菌性PVE中(尤其是麴黴菌引起者),栓塞可能是唯一的臨床發現。皮膚片狀出血在早期PVE中不具有診斷意義,因為手術時經過人工心肺機轉流後亦可見到。PVE的其它併發症與天然瓣心內膜炎一樣,也可有心功能不全、栓塞、心肌膿腫、菌性動脈瘤等。人造瓣膜關閉音強度減弱、X線透視見到人造瓣膜的異常擺動和移位,角度大於7deg;~10deg;及瓣環裂開所致的雙影征(stinson#39;ssign)。二維超聲心動圖發現贅生物的存在都有助於診斷。血培養常陽性。若多次血培養陰性,須警惕真菌或立克次體感染及生長緩慢的類白喉桿菌感染的可能。PVE的致病菌常來自醫院,故容易具有耐藥性。
(二)葡萄球菌性心內膜炎
起病多數急驟,病情險惡,故多呈急性型,僅少數為亞急性型。通常由耐青黴素G的金黃色葡萄球菌引起。較易侵襲正常的心臟,常引起嚴重和迅速的瓣膜損害,造成主動脈瓣和二尖瓣返流。多個器官和組織的轉移性感染和膿腫的出現,在診斷中有重要意義。
(三)腸球菌性心內膜炎
多見於前列腺和泌尿生殖道感染的患者,它對心臟瓣膜的破壞性大,多有明顯的雜音,但常以亞急性的形式出現。
(四)真菌性心內膜炎
由於廣譜抗生素、激素和免疫抑制劑套用增多,長期使用靜脈輸液,血管和心腔內導管的留置,心臟直視手術的廣泛發展以及有些國家靜脈注射麻醉藥物成癮者的增多,真菌性心內膜炎的發病率逐漸增加,約50%發生於心臟手術後。致病菌多為念珠菌、組織胞漿、麴黴菌屬或麴菌。真菌性心內膜炎起病急驟,少數較隱匿,栓塞的發生率很高。贅生物大而脆,容易脫落,造成股動脈、髂動脈等較大動脈的栓塞。發生在右側心內膜炎可以引起真菌性肺栓塞。巨大贅生物若阻塞瓣膜口,形成瓣膜口狹窄,可出現嚴重的血流動力障礙。真菌性心內膜炎可出現皮膚損害,如組織胞漿菌感染者可出現皮下潰瘍,口腔和鼻部黏膜的損害,若進行組織學檢查,常有重要的診斷價值。麴黴菌屬的感染,尚可引起血管內彌散性凝血。
(五)累及右側心臟的心內膜炎
見於左向右分流的先天性心臟病和人造三尖瓣置換術後、尿路感染和感染性流產。行心臟起搏、右心導管檢查者和正常分娩也可引起。近年來有些國家由於靜脈注射麻醉藥成癮者增多,右側心臟心內膜炎的發病率明顯增加,約5%~10%。藥癮者大多原無心臟病,可能與藥物被污染、不遵守無菌操作和靜脈注射材料中的特殊物質損害三尖瓣有關。細菌多為金葡菌,其次為真菌,酵母菌、綠膿桿菌、肺炎球菌等,革蘭陰性桿菌也可引起。右側心臟感染性心內膜炎多累及三尖瓣,少數累及肺動脈瓣。贅生物多位於三尖瓣、右心室壁或肺動脈瓣。贅生物碎落造成肺部炎症、肺動脈分支敗血症性動脈炎和細菌性肺梗塞。若金葡菌引起者,梗塞部位可轉變為肺膿腫。
因為臨床表現主要在肺部,故脾腫大、血尿和皮膚病損少見。患者可有咳嗽、咯痰、咯血、胸膜炎性胸疼和氣急。可有三尖瓣關閉不全的雜音,由於右房和右室間的壓力階差很小(除在有器質性心臟病伴肺動脈高壓者外),三尖瓣收縮期雜音短促且很輕,很柔和,易與呼吸性噪音混和或誤認為血流性雜音,但深吸氣時雜音強度增加則高度提示有三尖瓣返流存在。累及肺動脈瓣者可聽到肺動脈瓣返流所致的舒張中期雜音。心臟擴大或右心衰竭不常見。胸部X線表現為兩肺多發生結節狀或片段狀炎症浸潤,可引起胸腔積液。肺膿腫或壞死性肺炎還可導致膿氣胸。右側心臟心內膜炎最常見的死罪是肺動脈瓣關閉不全和由反覆發作的敗血症性肺動脈栓塞引起的呼吸窘迫綜合徵。不能控制的敗血症,嚴重右心衰竭和左側瓣膜同時受累是少見的死亡原因。若及早診斷,早期套用抗生素或手術治療,及時處理併發症,單純右側心臟感染性心內膜炎的預後良好。
(六)感染性心內膜炎的復發與再發
復發是指抗生素治療結束後6個月內或治療時期感染徵象或血培養陽性再現,復發率約5%~8%。早期復發多在3個月以內。可能由於深藏於贅生物內的細菌不易殺盡之故或在治療前已有較長的病程或先前的抗生素治療不夠充分,因而增加了細菌的抗藥性和有嚴重的併發症,如腦、肺的栓塞。亦可能由於廣譜抗生素套用出現雙重感染。
在最初發作治癒6個月以後,感染性心內膜炎所有的心臟表現和陽性血培養再現稱為再發。通常由不同的細菌或真菌引起。再發的病死率高於初發者。
鑑別診斷
感染性贅生物的鑑別診斷:
1、由於本病的臨床表現多樣,常易與其他疾病混淆。以發熱為主要表現而心臟體徵輕微者須與傷寒、結核、上呼吸道感染、腫瘤、膠元組織疾病等鑑別。在風濕性心臟病基礎上發生本病,經足量抗生素治療而熱不退,心力衰竭不見好轉,應懷疑合併風濕活動的可能。此時應注意檢查心包和心肌方面的改變,如心臟進行性增大伴奔馬律、心包摩擦音或心包積液等。但此兩病也可同時存在。發熱、心臟雜音、栓塞表現有時亦須與心房粘液瘤相鑑別。
2、本病以神經或精神症狀為主要表現者,在老年人中應注意與腦動脈硬化所致腦血栓形成,腦溢血及精神改變相鑑別。
雖然本病的經典臨床表現已不十分常見,且有些症狀和體徵在病程晚期才出現,加之患者多曾接受抗生素治療和細菌學檢查技術上的受限,給早期診斷帶來困難,但原則上仍然主張對患有心瓣膜病、先天性心血管畸形或人造瓣膜置換術的患者,有不明原因發熱達1周以上,應懷疑本病的可能,並立即作血培養,如兼有貧血、周圍栓塞現象和雜音出現,應考慮本病的診斷。臨床上反覆短期使用抗生素,發熱時常反覆,尤在瓣膜雜音的患者,應警惕本病的可能,及時進行超聲心動圖檢查,對診斷本病很有幫助。陽性血培養具有決定性診斷價值,並為抗生素的選擇提供依據。
一、主要的臨床表現和體徵有以下幾個方面:
(1)發熱最常見,熱型多變,以不規則者為最多,可為間歇型或馳張型,伴有畏寒和出汗。亦可僅有低熱者。體溫大多在37.5~39℃之間,也可高達40℃以上。約3%~15%患者體溫正常或低於正常,多見於老年患者和伴有栓塞或真菌性動脈瘤破裂引起腦出血或蛛網膜下腔出血以及嚴重心力衰竭、尿毒症時。此外尚未診斷本病前已套用過抗生素、退熱藥、激素者也可暫時不發熱。
(2)70%~90%的患者有進行性貧血,有時可達嚴重程度,甚至為最突出的症狀。貧血引起全身乏力、軟弱和氣急。病程較長的患者常有全身疼痛,可能由於毒血症或身體各部的栓塞引起。關節痛、低位背痛和肌痛在起病時較常見,主要累及腓腸肌和股部肌肉,踝、腕等關節,也可呈多發性關節受累。若病程中有嚴重的骨疼,應考慮可能由於骨膜炎、骨膜下出血或栓塞、栓塞性動脈瘤壓迫骨部或骨血管動脈瘤引起。
(3)老年患者臨床表現更為多變,發熱常被誤診為呼吸道或其他感染。心臟雜音亦常被誤認為老年退行性瓣膜病而忽視。有的可無發熱和心臟雜音,而表現為神經、精神改變,心力衰竭或低血壓。易有神經系統的併發症和腎功能不全。
(4)體徵主要是可聽到原有心臟病的雜音或原來正常的心臟出現雜音。在病程中雜音性質的改變往往是由於貧血、心動過速或其它血流動力學上的改變所致。約有15%患者開始時沒有心臟雜音,而在治療期間出現雜音,少數患者直至治療後2~3月才出現雜音,偶見治癒後多年一直無雜音出現者。在亞急性感染性心內膜炎中,右側心瓣膜損害不常見,2/3的右側心臟的心內膜炎,特別是侵犯三尖瓣者,贅生物增殖於心室壁的心內膜以及主動脈粥樣硬化斑塊上時,也可無雜音,但後者罕見。
(5)皮膚和黏膜的瘀點、甲床下線狀出血、Osler結、Janeway損害等皮損在近30年來發生率均有較明顯下降。瘀點是毒素作用於毛細血管使其脆性增加破裂出血或由於栓塞引起,常成群也可個別出現。其發生率最高,但已由套用抗生素前的85%下降到19%~40%。多見於眼瞼結合膜、口腔黏膜、胸前和手足背皮膚,持續數天,消失後再現,其中心可發白,但在體外循環心臟手術引起的脂質微小栓塞也可出現眼結合膜下出血,因而有人認為中心為灰白色的瘀點要比黃色者重要。
全身性紫癜偶可發生。甲床下出血的特徵為線狀,遠端不到達甲床前邊緣,壓之可有疼痛。Osler結的發生率已由過去50%下降至10%~20%,呈紫或紅色,稍高於皮面,走私小約1~2mm,大者可達5~15mm,多發生於手指或足趾末端的掌面,大小魚際或足底可有壓痛,常持續4~5天才消退。Osler結並不是本病所特有,在系統性紅斑狼瘡性狼瘡、傷寒、淋巴瘤中亦可出現。在手掌和足底出現小的直徑1~4mm無痛的出血性或紅斑性損害,稱為Janeway損害。杵狀指(趾)現已很少見。視網膜病變以出血最多,呈扇形或圓形,可能有白色中心,有時眼底僅見圓形白點稱為Roth點。
(6)脾常有輕至中度腫大,軟可有壓痛。脾腫大的發生率已較前明顯地減少。對不能解釋的貧血、頑固性心力衰竭、卒中、癱瘓、周圍動脈栓塞、人造瓣膜口的進行性阻塞和瓣膜的移位、撕脫等均應注意有否本病存在。在肺炎反覆發作,繼之以肝大,輕度黃疸最後出現進行性腎功能衰竭的患者,即使無心臟雜音,亦應考慮有右側心臟感染性心內膜炎的可能。
二、本病主要可以分為兩種類型:
(一)急性感染性心內膜炎
常發生於正常的心臟,在靜脈注射麻醉藥物成癮者發生的右側心臟的心內膜炎也多傾向於急性。病原菌通常是高毒力的細菌,如金葡菌或真菌。起病往往突然,伴高熱、寒戰,全身毒血症症狀明顯,常是全身嚴重感染的一部分,病程多為急驟兇險,易掩蓋急性感染性心內膜炎的臨床症狀,由於心瓣膜和腱索的急劇損害,在短期內出現高調的雜音或原有的雜音性質迅速改變。常可迅速地發展為急性充血性心力衰竭導致死亡。
在受累的心內膜上,尤其是黴菌性的感染,可附著大而脆的贅生物,脫落的帶菌栓子可引起多發性栓塞和轉移性膿腫,包括心肌膿腫、腦膿腫和化膿性腦膜炎。若栓子來自感染的右側心腔,則可出現肺炎、肺動脈栓塞和單個或多個肺膿腫。皮膚可有多形瘀斑和紫癜樣出血性損害。少數患者可有脾腫大。
(二)亞急性感染性心內膜炎
大多數患者起病緩慢,只有非特異性隱襲症狀,如全身不適、疲倦、低熱及體重減輕等。少數起病以本病的併發症形式開始,如栓塞、不能解釋的卒中、心瓣膜病的進行性加重、頑固性心力衰竭、腎小球腎炎和手術後出現心瓣膜雜音等。
[特殊類型]
(一)人造瓣膜感染性心內膜炎
在心臟手術後並發的感染性心內膜炎中,人造瓣膜心內膜炎(prostheticvalveendocarditis,PVE)的發病率占2.1%左右,較其他類型心臟手術者高2~3倍。雙瓣膜置換術後PVE較單個瓣膜置換術後PVE發生率高,其中主動脈瓣的PVE高於二尖瓣的PVE,這可能由於主動脈瓣置換手術的時間較長,跨主動脈瘤壓力階差大,局部湍流形成有關。對術前已有自然瓣膜心內膜炎者,術後發生PVE的機會增加5倍。機械瓣和人造生物瓣PVE的發生率相同約2.4%。機械瓣早期PVE發生率高於人造生物瓣。PVE的病死率較高,約50%左右。早期PVE(術後2個月以內)病死率又高於後期PVE(術後2個月後)。前者病原體主要為葡萄球菌,占40%~50%,包括表皮葡萄球菌、金黃色葡萄球菌。類白喉桿菌、其他革蘭陰性桿菌、黴菌也較常見。自從術前預防性給予抗生素治療後,發生率有所下降。後期PVE與自然瓣心內膜炎相似,主要由各種鏈球菌(以草綠色鏈球菌為主)、腸球菌、金葡菌引起,其中表皮葡萄球菌比早期PVE的表皮葡萄球菌對抗生素敏感。真菌(最常見為白色念珠菌,其次為麴黴菌),革蘭陰性桿菌,類白喉桿菌也非少見。
人造瓣膜心內膜炎的臨床表現與天然瓣膜心內膜炎相似,但作為診斷依據的敏感性和特異性不高。因為術後的菌血症、留置各種插管、胸部手術創口、心包切開綜合徵、灌注后綜合征和抗凝治療等均可引起發熱、出血點、血尿等表現。95%以上患者有發熱、白細胞計數增高約50%,貧血常見,但在早期PVE中皮膚病損很少發生。脾腫大多見於後期PVE中。有時血清免疫複合物滴定度可增高,類風濕因子可陽性,但血清學檢查陰性者不能除外PVE的存在。
約50%患者出現返流性雜音。人造生物瓣心內膜炎主要引起瓣葉的破壞,產生關閉不全的雜音,很少發生瓣環膿腫。而機械瓣的感染主要在瓣環附著處,引起瓣環和瓣膜縫著處的縫線脫落裂開,形成瓣周漏而出現新的關閉不全雜音及溶血,使貧血加重,瓣環的瀰漫性感染甚至使人造瓣膜完全撕脫。當形成瓣環膿腫時,容易擴展至鄰近心臟組織,出現與自然瓣心內膜炎相似的併發症。在PVE的早期,瓣膜尚無明顯破壞時,可無雜音,因而不能因未聞新雜音而延誤診斷。當贅生物堵塞瓣膜口時可引起瓣膜狹窄的雜音。體循環栓塞可發生於任何部位,在真菌性PVE中(尤其是麴黴菌引起者),栓塞可能是唯一的臨床發現。
皮膚片狀出血在早期PVE中不具有診斷意義,因為手術時經過人工心肺機轉流後亦可見到。PVE的其它併發症與天然瓣心內膜炎一樣,也可有心功能不全、栓塞、心肌膿腫、菌性動脈瘤等。人造瓣膜關閉音強度減弱、X線透視見到人造瓣膜的異常擺動和移位,角度大於7deg;~10deg;及瓣環裂開所致的雙影征(stinson#39;ssign)。二維超聲心動圖發現贅生物的存在都有助於診斷。血培養常陽性。若多次血培養陰性,須警惕真菌或立克次體感染及生長緩慢的類白喉桿菌感染的可能。PVE的致病菌常來自醫院,故容易具有耐藥性。
(二)葡萄球菌性心內膜炎
起病多數急驟,病情險惡,故多呈急性型,僅少數為亞急性型。通常由耐青黴素G的金黃色葡萄球菌引起。較易侵襲正常的心臟,常引起嚴重和迅速的瓣膜損害,造成主動脈瓣和二尖瓣返流。多個器官和組織的轉移性感染和膿腫的出現,在診斷中有重要意義。
(三)腸球菌性心內膜炎
多見於前列腺和泌尿生殖道感染的患者,它對心臟瓣膜的破壞性大,多有明顯的雜音,但常以亞急性的形式出現。
(四)真菌性心內膜炎
由於廣譜抗生素、激素和免疫抑制劑套用增多,長期使用靜脈輸液,血管和心腔內導管的留置,心臟直視手術的廣泛發展以及有些國家靜脈注射麻醉藥物成癮者的增多,真菌性心內膜炎的發病率逐漸增加,約50%發生於心臟手術後。致病菌多為念珠菌、組織胞漿、麴黴菌屬或麴菌。真菌性心內膜炎起病急驟,少數較隱匿,栓塞的發生率很高。贅生物大而脆,容易脫落,造成股動脈、髂動脈等較大動脈的栓塞。發生在右側心內膜炎可以引起真菌性肺栓塞。巨大贅生物若阻塞瓣膜口,形成瓣膜口狹窄,可出現嚴重的血流動力障礙。真菌性心內膜炎可出現皮膚損害,如組織胞漿菌感染者可出現皮下潰瘍,口腔和鼻部黏膜的損害,若進行組織學檢查,常有重要的診斷價值。麴黴菌屬的感染,尚可引起血管內彌散性凝血。
(五)累及右側心臟的心內膜炎
見於左向右分流的先天性心臟病和人造三尖瓣置換術後、尿路感染和感染性流產。行心臟起搏、右心導管檢查者和正常分娩也可引起。近年來有些國家由於靜脈注射麻醉藥成癮者增多,右側心臟心內膜炎的發病率明顯增加,約5%~10%。藥癮者大多原無心臟病,可能與藥物被污染、不遵守無菌操作和靜脈注射材料中的特殊物質損害三尖瓣有關。細菌多為金葡菌,其次為真菌,酵母菌、綠膿桿菌、肺炎球菌等,革蘭陰性桿菌也可引起。右側心臟感染性心內膜炎多累及三尖瓣,少數累及肺動脈瓣。贅生物多位於三尖瓣、右心室壁或肺動脈瓣。贅生物碎落造成肺部炎症、肺動脈分支敗血症性動脈炎和細菌性肺梗塞。若金葡菌引起者,梗塞部位可轉變為肺膿腫。因為臨床表現主要在肺部,故脾腫大、血尿和皮膚病損少見。
患者可有咳嗽、咯痰、咯血、胸膜炎性胸疼和氣急。可有三尖瓣關閉不全的雜音,由於右房和右室間的壓力階差很小(除在有器質性心臟病伴肺動脈高壓者外),三尖瓣收縮期雜音短促且很輕,很柔和,易與呼吸性噪音混和或誤認為血流性雜音,但深吸氣時雜音強度增加則高度提示有三尖瓣返流存在。累及肺動脈瓣者可聽到肺動脈瓣返流所致的舒張中期雜音。心臟擴大或右心衰竭不常見。胸部X線表現為兩肺多發生結節狀或片段狀炎症浸潤,可引起胸腔積液。肺膿腫或壞死性肺炎還可導致膿氣胸。右側心臟心內膜炎最常見的死罪是肺動脈瓣關閉不全和由反覆發作的敗血症性肺動脈栓塞引起的呼吸窘迫綜合徵。不能控制的敗血症,嚴重右心衰竭和左側瓣膜同時受累是少見的死亡原因。若及早診斷,早期套用抗生素或手術治療,及時處理併發症,單純右側心臟感染性心內膜炎的預後良好。
(六)感染性心內膜炎的復發與再發
復發是指抗生素治療結束後6個月內或治療時期感染徵象或血培養陽性再現,復發率約5%~8%。早期復發多在3個月以內。可能由於深藏於贅生物內的細菌不易殺盡之故或在治療前已有較長的病程或先前的抗生素治療不夠充分,因而增加了細菌的抗藥性和有嚴重的併發症,如腦、肺的栓塞。亦可能由於廣譜抗生素套用出現雙重感染。
在最初發作治癒6個月以後,感染性心內膜炎所有的心臟表現和陽性血培養再現稱為再發。通常由不同的細菌或真菌引起。再發的病死率高於初發者。
緩解方法
有心瓣膜病或心血管畸形及人造瓣膜的患者應增強體質,注意衛生,及時清除感染病灶。在作牙科和上呼吸道手術或機械操作,低位胃腸道、膽囊、泌尿生殖道的手術或操作,以及涉及到感染性的其他外科手術,都應預防性套用抗生素。
在牙科和上呼吸道手術和機械操作時,一般術前半小時至1小時給予青黴素G100~120萬u靜脈滴注及普魯卡因青黴素80萬u肌注,必要時加用鏈黴素1g/d,術後再給予2~3天。作胃腸道、泌尿生殖系統手術或機械操作時,術前後可選用氨苄青黴素與慶大聯合套用。