流行病學
本病在臨床上並不少見,但文獻報導不多。急性共同性內斜遠較外斜多文獻報導發病年齡8~72歲,性別上無差異味。
病因
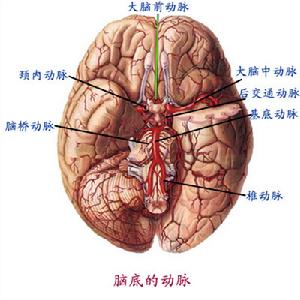 中樞神經系統
中樞神經系統發病機制
1.融合功能失調 人類依賴大腦的矯正融合反射功能來維持雙眼視軸平行,通過外融合力克服內隱斜,通過內融合力克服外隱斜根據多數學者的測量,人們均有不同程度的隱斜,眼位經常有輕度偏離平行位置的傾向此時外界的物像,將投射到雙眼視網膜非對應點上。內隱斜者,外界物像投射於鼻側視網膜而引起同側復視外隱斜者,外界物像投射於顳側視網膜而引起交叉復視。為了避免此種視覺上的紊亂,機體利用矯正性融合反射機制對眼位加以適當調整,以保持雙眼正位。一般情況下內融合力大於外融合力,因某種原因如精神或心理因素、外在環境及內在環境等因素,破壞了雙眼眼外肌的平衡,引起了外融合力的減弱,不足以克服內隱斜,致使內隱斜變成間歇性或恆定性內隱斜。這種外展不足,表現在復視像看遠大於看近,斜視度看遠也大於看近。Burian正是套用這種融合機制來解釋遭到人為破壞(如在治療屈光參差性弱視,遮蓋一眼後或一眼因患病或受傷後失去視力者)引起的急性內斜視及Franceschetti型急性內斜視的發病。而對Bielschowsky型急性內斜視認為與近視有關,由於近視眼未經矯正,看書時離書較近引起內直肌的張力增加,而外融合力不能控制內直肌的張力,同時另一種代償性的平日用以克服內隱斜使輻輳鬆弛的神經支配力量減少,故引起內斜視。
同理,因內融合力失調,不能克服外隱斜,引起外直肌的張力增加以致表現為間歇性外斜視或恆定性外斜視。
2.中樞神經系統疾病 一般認為急性共同性內斜視多屬良性,不伴有中樞神經系統的疾病,但已肯定中樞性原因所致的ACS。Williams曾報導6例3~10歲兒童患腦瘤引起的ACS崔國義於1988~2001年共收治急性共同性內斜12例,其中1例4歲患兒為小腦腫瘤所致。內斜視發生年齡3.1~10.4歲,ACS是首發體徵。內斜度是15°~35°視遠和視近其斜角無明顯改變,向左、右注視和遮蓋左眼用右眼注視或遮蓋右眼用左眼注視斜角亦無變化。3例遠視力矯正後,內斜無變化;3例有眼球震顫;2例雙側輕度面癱。磁共振或CT檢查發現4例小腦星形細胞瘤,1例小腦成神經管細胞瘤1例經活檢證實為橋腦神經膠質瘤。其中2例有輕度腦積水恢復正常顱內壓後ACS沒有消除。4例進行了斜視矯正術無1例獲得融合功能者。作者認為,急性共同性內斜視偶可伴有中樞神經系統腫瘤,腦積水在某些病例中也起作用,但只是暫時的。由於ACS多屬良性經過常被誤診,因此凡有眼球震顫和經適當的外科手術或戴鏡後斜視不能矯正的ACS患者應及時進行神經系統的詳細檢查,以免漏診或誤診。關於腦瘤引起ACS的機制尚不清楚。
急性共同性外斜視的發病除遮蓋引起外多與腦部疾患有關,如腦腫瘤摘除後、外傷後施行的開顱術後、蝮蛇咬傷、由糖尿病引起的腦病及腦血管障礙等。由於上述因素破壞了融合功能使原有的外隱斜變為恆定性外斜視,出現輻輳不足和水平交叉性復視,並伴有神經系統症狀,如眼球震顫和瞳孔異常等。
臨床表現
 急性共同性斜視
急性共同性斜視2.急性共同性外斜視 急性共同性外斜視(acute comitant exotropia)比較罕見多發生於幼年,成年人較少見。常繼發於腦部疾患,其特徵為以下6點:
(1)突然感覺復視和外斜視:斜視度在15°~40°呈恆定性。
(2)輻輳功能不足:但雙眼水平同向運動正常。
(3)雙眼視功能正常:有明顯交叉復視
(4)眼電圖(EOG)檢查顯示平衡跟蹤衝動化。
(5)有時可有雙眼上下同向運動障礙:可出現瞳孔異常和眼球震顫。
(6)可有腦腫瘤切除術史:外傷施行的開顱術史,蝮蛇咬傷,糖尿病引起的腦病及腦血管障礙等病史。
診斷
 眼睛治療
眼睛治療2.急性共同性外斜視 常繼發於腦部病變根據臨床特徵和神經系統檢查進行診斷但應與輻輳麻痹、輻輳功能不足進行鑑別。
鑑別診斷
1.外展麻痹(divergence paralysis) 本病的臨床表現與急性共同性內斜視大致相同,其特點為兩眼在輻輳位置不能分開,可突然發生內斜視,並有同側性復視,在25~35cm以外明顯,看近減輕或消失,復像不依眼球向側方轉動而改變。也有眼位正常,兩眼向側方運動皆正常者。合併展神經麻痹者可外展受限。而急性共同性內斜視常為單眼突然內斜,且無外展受限。有些作者認為外展麻痹為中樞神經系統疾病,如腦炎梅毒、多發性硬化、頭顱外傷、顱內腫物顱壓增高腦出血等引起,而急性共同性內斜視則無明顯中樞神經系統疾患。Burian認為外展麻痹也可發生在無中樞神經或全身疾病的患者但仍可以臨床特徵予以鑑別。
2.雙側展神經麻痹(paralysis of abducens nerve) 在雙側展神經麻痹者,看遠看近都有復視,當向兩側麻痹肌作用方向轉動時,復像間距變大,並有兩眼外展受限。
3.輻輳痙攣(convergence spasm) 兩眼可因輻輳過強而突然呈過度集合狀態且固定於一點,故有明顯的內斜視,呈間歇性發病由於看遠時兩眼不能分開,而出現同側復視,但看近時又不能更進一步輻輳,因而又出現交叉復視,其融合力不受影響伴有瞳孔縮小和遠視力減退。
4.輻輳麻痹(paralysis 0f convergence) 本病與急性共同性外斜視的臨床表現相似,但輻輳麻痹患者的單眼向內轉動正常,但在1m距離內不能行使輻輳。患者看近時調節、輻輳及縮瞳均減弱,瞳孔對光反應正常眼位正常或輕度外斜。因不能輻輳,故在1m內可有交叉復視,看遠時復視減輕看近時復像距離明顯增加雙眼向上向下的同向運動無障礙。而急性共同性外斜視表現為恆定性外斜視,看遠和看近時復像距離變化不大,可伴有雙眼向上向下運動障礙。
5.輻輳功能不足(convergence insufficiency) 本病多見於老年人和青年女性,患全身慢性疾病身體虛弱、疲勞或既往有外隱斜時則更易發生。發病因素是由於調節力減退,老視眼戴老視眼鏡使輻輳減弱所致,表現為輻輳近點大於10cm,視近物不持久,眼疼,眶緣部疼痛頭暈及背部酸疼等視疲勞症狀。復視只在疲勞時出現,無復像間距的改變。無水平同向和上下同向運動障礙及瞳孔異常。
輔助檢查
應進行頭顱CT或MRI等影像學檢查,以排除腦部疾患,明確病因。
治療
1. 保守治療 急性共同性內斜視主要因復視及內斜而就診。如內斜度較小,復視干擾不大者可以觀察,或先採取保守治療,用最低度的三稜鏡底向外,分別戴於雙眼以中和復視。如果是因融合功能暫時遭到破壞由本來的內隱斜變成內斜視者,經過一段時間後內斜視和復視可以消失,因此也可以觀察,並保守治療半年至1年。如內斜度數較大,待症狀穩定後(以6個月以上為好),可以採取手術治療。
2.手術治療 手術定量與方法和普通斜視相同,可行雙眼內直肌後退或單眼內直肌後退加外直肌縮短術,但在手術過程中套用Maddox桿加三稜鏡反覆調整手術量直至復視消失為止。最好是看近保留少量外隱斜,看遠保留少量內隱科,這樣比較符合生理狀況,如術前融合功能較差,需經同視機進行融合訓練,融合力達10°以上時再手術,這樣術後消除復視的效果更為可靠。
由腦部疾患造成的急性共同性斜視,尤其是外斜視,病因治療頗為重要根據病情的程度,有的病例術後仍有復視。所以術前應作牽拉試驗或三稜鏡消除復視試驗等以預測術後復視的情況,如果術前牽拉試驗復視消失,則術後效果較為可靠。
預後
因本病具有一定程度的雙眼視功能預後一般較好術後復視可以消失並可取得一定程度的立體視。
