相關解剖
臂叢的組成
臂叢的解剖組成簡單地可以用“555”來記憶,即臂叢由第5~8頸神經前支及第1胸神經前支共5條神經根組成,分根、乾、股、束、支5個部分,有腋神經、肌皮神經、正中神經、橈神經、尺神經5大分支。頸5、6神經根在前斜角肌的外緣處相合,形成上乾;頸7神經根獨立形成中乾;頸8胸1神經根組合形成下乾,每乾平均長度1cm。神經根合乾後即分前後2股。上乾與中乾的前股合成外側束,下乾的前股獨立形成內側束,上、中、下3乾的後股合成後側束。各束在相當於喙突水平處分為神經支,外側束主要分為肌皮神經(頸6、5)及正中神經外側頭(頸5~7,支配旋前圓肌、橈側腕屈肌及手部橈側半感覺),內側束主要分為尺神經(頸8胸1)及正中神經內側頭(頸8胸1,支配掌長肌、全部屈指肌及魚際肌肌群三塊半肌肉、橈側兩塊蚓狀肌),後側束主要分為腋神經(頸5、6)及橈神經(頸5~8胸1),正中神經內、外側頭合成正中神經。
臂叢的分支
臂叢根、乾、束部有多個神經分支發出,支配肩胛帶附近的肌肉,而股部無分支。這些分支對臂叢神經損傷的定位診斷有重要意義。
(1)根部分支:①胸長神經(頸5~7),支配前鋸肌;②肩胛背神經(頸5、4),支配提肩胛肌及大小菱形肌;③膈神經支(頸3~5),支配膈肌。
(2)幹部分支:①肩胛上神經(頸5),從上乾發出,支配岡上、下肌;②鎖骨下肌支(頸5、6),從上乾的前股發出,支配鎖骨下肌。
(3)束部其他分支:①胸前外側神經(頸5~7):從外側束起點處發出,支配胸大肌鎖骨部;②胸前內側神經(頸8胸1):從內側束起點處發出,支配胸小肌及胸大肌胸肋部;③肩胛下神經(頸5):從後束髮出,支配肩胛下肌和大圓肌;④胸背神經(頸5):從後束髮出,支配背闊肌;⑤臂內側皮神經(胸1)、前臂內側皮神經(胸1),均由內側束髮出。
臂叢神經根的功能特點
(1)頸5神經根:①主要組成腋神經,支配三角肌,主管肩外展;②主要組成肩胛上神經,支配岡上、下肌,主管肩上舉;③獨立組成肩胛背神經,支配提肩胛肌。
(2)頸6神經根:主要組成肌皮神經,支配肱二頭肌,主管屈肘。
(3)頸7神經根:主要組成橈神經等,支配上肢伸肌群,主管肘、腕、指的伸直。頸7支配廣泛,無獨特性。
(4)頸8神經根:①主要組成正中神經,支配掌長肌、拇長屈肌、指深屈肌等指屈肌群,主管手指屈曲;②獨立組成肩胛下神經,支配肩胛下肌。
(5)胸1神經根:①主要組成尺神經。支配手內在肌群,主管拇指對掌、對指,手指內收、外展,掌指關節屈曲及指間關節伸直;②獨立組成臂內側皮神經、前臂內側皮神經。
疾病名稱
臂叢損傷
英文名稱
brachial plexus injury
別名
臂叢神經損傷
分類
骨科 > 四肢損傷
ICD號
S44.8
病因
臂叢神經損傷多為:
①牽拉傷:如上肢被皮帶捲入致傷;
②對撞傷:如被快速汽車撞擊肩部或肩部被飛石所擊傷;
③切割傷或槍彈傷。④擠壓傷:如鎖骨骨折或肩鎖部被擠壓。
⑤產傷:分娩時胎位異常或產程中牽拉致傷。
發病機制
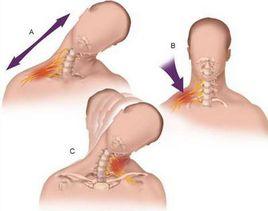
引起臂叢神經損傷的最常見病因及病理機制是牽拉性損傷。成人臂叢神經損傷大多數(約80%)繼發於機車或汽車車禍。如機車與汽車相撞、機車撞擊路邊障礙物或大樹,駕駛員受傷倒地,頭肩部撞擊障礙物或地面,使頭肩部呈分離趨勢,臂叢神經受到牽拉過度性損傷,輕者神經震盪、暫時性功能障礙,重者神經軸突斷裂、神經根幹部斷裂,最重者可引起5個神經根自脊髓發出處斷裂,似“拔蘿蔔”樣撕脫,完全喪失功能。工人工作時不慎將上肢被機器、皮帶或運輸帶捲入後,由於人體本能反射而向外牽拉可造成臂叢神經損傷,向上捲入造成下乾損傷,水平方向捲入則造成全臂叢神經損傷。礦山塌方或高處重物墜落、壓砸於肩部,高速運動時肩部受撞擊等也可損傷臂叢。新生兒臂叢損傷則見於母親難產時,嬰兒體重一般超過4kg,頭先露、使用頭胎吸引器或使用產鉗,致嬰兒頭與肩部分離、過度牽拉而損傷臂叢,多為不完全損傷。
臂叢神經損傷也見於肩頸部槍彈、彈片炸傷等火器性貫通傷或盲管傷,刀刺傷、玻璃切割傷、藥物性損傷及手術誤傷等等。此類損傷多較局限,但損傷程度較嚴重,多為神經根幹部斷裂。可伴有鎖骨下、腋動靜脈等損傷。鎖骨骨折、肩關節前脫位、頸肋、前斜角肌綜合徵、原發性或轉移至臂叢附近的腫瘤也可壓迫損傷臂叢神經。
臨床表現
一般分為上臂叢神經損傷(Erb損傷)、下臂叢神經損傷(Klumpke損傷)和全臂叢神經損傷。
上臂叢包括頸5、6、7,由於頸7神經單獨支配的肌功能障礙不明顯,主要臨床表現與上乾神經損傷相似,即腋神經支配的三角肌麻痹致肩外展障礙和肌皮神經支配的肱二頭肌麻痹所致的屈肘功能障礙。下臂叢為頸8、胸1神經,其與下乾神經相同,主要臨床表現為尺神經及部分正中神經和橈神經麻痹,即手指不能伸屈,並有手內部肌麻痹表現,而肩、肘、腕關節活動基本正常。全臂叢神經損傷表現為整個上肢肌呈弛緩性麻痹,全部關節主動活動功能喪失。臂叢神經如為根性撕脫傷,則其特徵性的表現為頸5-7 —肩胛提肌、菱形肌麻痹及前鋸肌麻痹;頸8及胸1—出現Horner征,即患側眼裂變窄,眼球輕度下陷,瞳孔縮小,面頸部不出汗。臂叢神經根的感覺支配為頸5—上臂外側,頸6—前臂外側及拇、食指、頸7—中指,頸8—環、小指及前臂內側,胸1—上臂內側中、下部。
1985年Leffert按臂叢神經損傷的機制與損傷部位作出以下分類:
1.開放性臂叢神經損傷。
2.閉合(牽拉)性臂叢神經損傷
(1)鎖骨上臂叢神經損傷:①神經節以上臂叢神經損傷(節前損傷);②神經節以下臂叢神經損傷(節後損傷)。
(2)鎖骨下臂叢神經損傷:
3.放射性臂叢神經損傷。
4.產癱。
檢查
神經電生理檢查
肌電圖(EMG)及神經傳導速度(NCV)對有無神經損傷及損傷的程度有重要參考價值,一般在傷後3周進行檢查。感覺神經動作電位(SNAP)和體感誘發電位(SEP)有助於節前節後損傷的鑑別。節前損傷時SNAP正常(其原因在於後根感覺神經細胞體位於脊髓外部,而損傷恰好發生在其近側即節前,感覺神經無瓦勒變性,可誘發SNAP),SEP消失;節後損傷時,SNAP和SEP均消失。
影像學檢查
臂叢根性撕脫傷時,CTM(脊髓造影加計算機斷層掃描)可顯示造影劑外滲到周圍組織間隙中,硬脊膜囊撕裂、脊膜膨出、脊髓移位等。一般來說,脊膜膨出多數意味著神經根的撕裂,或者雖然神經根有部分連續性存在,但內部損傷已很嚴重,並已延續到很近的平面,常提示有足夠大的力量造成蛛網膜的撕裂。同樣,MRI(磁共振成像)除能顯示神經根的撕裂以外,還能同時顯示合併存在的脊膜膨出、腦脊液外漏、脊髓出血、水腫等,血腫在T1WI和T2WI上均為高信號,腦脊液及水腫在T2WI上呈高信號,而在T1WI呈低信號。MRI水成像技術對顯示蛛網膜下隙及腦脊液的外漏更為清楚,此時水(腦脊液)呈高信號,而其他組織結構均為低信號。
診斷
臂叢神經損傷的診斷,包括臨床、電生理學和影像學診斷,對於須行手術探查的臂叢神經損傷,還要作出術中診斷。根據不同神經支損傷特有的症狀、體徵,結合外傷史、解剖關係和特殊檢查,可以判明受傷的神經及其損傷平面、損傷程度。臂叢神經損傷診斷步驟如下。
判斷有無臂叢損傷
有下列情況出現時,應考慮臂叢神經損傷的存在:
(1)上肢5神經(腋、肌皮、正中、橈、尺)中任何2的聯合損傷(非同一平面的切割傷)。
(2)手部3神經(正中、橈、尺)中任何1合併肩關節或肘關節功能障礙(被動活動正常)。
(3)手部3神經(正中、橈、尺)中任何1合併前臂內側皮神經損傷(非切割傷)。
確定臂叢神經損傷部位
臨床上以胸大肌鎖骨部代表頸5、6背闊肌代表頸7、胸大肌胸肋部代表頸8胸1,上述肌肉萎縮說明損傷在鎖骨上,即根、幹部損傷。上述肌肉功能存在說明損傷在鎖骨下,即束支部損傷。這是鑑別損傷在鎖骨上下的重要根據。
定位診斷
(1)臂叢神經根損傷:
①上臂叢(頸5~7)損傷:腋、肌皮、肩胛上神:經及肩胛背神經麻痹,橈、正中神經部分麻痹。肩關節不能外展與上舉,肘關節不能屈曲,腕關節雖然屈伸但肌力減弱,前臂旋轉亦有障礙,手指活動尚屬正常,上肢伸面感覺大部分缺失。三角肌、岡上下肌、肩胛提肌、大小菱形肌、橈側腕屈肌、旋前圓肌、肱橈肌、旋後肌等出現癱瘓或部分癱瘓。
②下臂叢(頸8胸1)損傷:尺神經麻痹,臂內側皮神經、前臂內側皮神經受損,正中、橈神經部分麻痹。手的功能喪失或發生嚴重障礙,肩、肘、腕關節活動尚好,患側常出現Horner征。手內肌全部萎縮,骨間肌尤其明顯,手指不能屈伸或有嚴重障礙,拇指不能掌側外展,前臂及手部尺側皮膚感覺缺失。尺側腕屈肌、指深淺屈肌、大小魚際肌群、全部蚓狀肌與骨間肌出現癱瘓。而肱三頭肌、前臂伸肌群部分癱瘓。
③全臂叢神經損傷:早期整個上肢呈遲緩性麻痹,各關節不能主動運動,但被動運動正常。由於斜方肌受副神經支配,聳肩運動可存在。上肢感覺除臂內側因肋間臂神經來自第2間神經尚存在外,其餘全部喪失。上肢腱反射全部消失,溫度略低,肢體遠端腫脹。Horner征陽性。晚期上肢肌肉顯著萎縮,各關節常因關節囊攣縮而致被動活動受限,尤以肩關節與指關節嚴重。
(2)臂叢神經乾損傷:
①上乾損傷:其臨床症狀與體徵和上臂叢神經根損傷相似。
②中乾損傷:獨立損傷極少見,但可見於健側頸7神經根移位修復術切斷頸7神經根或中乾時。僅有示、中指指腹麻木,伸肌群肌力減弱等,可在2周后逐漸恢復。
③下乾損傷:其臨床症狀與體徵和下臂叢神經根損傷類同。
(3)臂叢神經束損傷:
①外側束損傷:肌皮、正中神經外側根與胸前外側神經麻痹。肘關節不能屈,或雖能屈(肱橈肌代償)但肱二頭肌麻痹;前臂能旋前但旋前圓肌麻痹,腕關節能屈但橈側腕屈肌麻痹,上肢的其他關節活動尚屬正常。前臂橈側緣感覺缺失。肱二頭肌、橈側腕屈肌、旋前圓肌與胸大肌鎖骨部癱瘓,肩關節與手部諸關節的運動尚屬正常。
②內側束損傷:尺、正中神經內側根與胸前內側神經麻痹。手內部肌與前臂屈肌群全部癱瘓,手指不能屈伸,拇指不能掌側外展,不能對掌、對指,手無功能。上肢內側及手部尺側感覺消失。手呈扁平手和爪形手畸形。肩、肘關節功能正常。內側束損傷和頸8胸1神經根損傷表現類似,但後者常有Horner征,肱三頭肌、前臂伸肌群部分癱瘓。
③後束損傷:腋、橈、胸背、肩胛下神經麻痹,三角肌、小圓肌、伸肌群、背闊肌、肩胛下肌、大圓肌癱瘓。肩關節不能外展,上臂不能旋內,肘與腕關節不能背伸,掌指關節不能伸直,拇指不能伸直和橈側外展,肩外側、前臂背面和手背橈側半的感覺障礙或喪失。
臂叢損傷的治療
臂叢損傷的治療原則
如為開放性損傷、手術傷及藥物性損傷,應早期探查。 閉合性牽拉傷,應確定損傷部位、範圍和程度,定期觀察恢復情況,3個月無明顯功能恢復者應行手術探查,根據情況行神經松解、縫合或移植術。如為根性撕脫傷,則應早期探查,採用膈身影、副神經、頸叢神經、肋間神經和健康側頸7神經移位,以恢復患肢和手部部分重要功能。臂叢神經部分損傷,神經修復後功能無恢復者,可採用剩餘有功能的肌肉行肌腱移位術或關節融合術重建部分重要功能。
一般治療
對常見的牽拉性臂叢神經損傷,早期以保守治療為主,觀察時期一般在3個月左右。在觀察期間應特別注意下列問題的處理:
(1)感覺喪失的保護:對頸5~7根性損傷,雖然手的功能基本存在,但拇、食指感覺存在障礙,對手的精細功能也有一定的影響。頸8胸1根性損傷,雖拇、食指感覺功能基本存在,但手的功能基本喪失,4~5指感覺也消失,易受進一步損傷如碰傷或燙傷,在失神經支配的皮膚損傷後修復較困難,因此必須保護失神經支配的皮膚,可穿戴防護手套,訓練用健手試探接觸物體溫度的習慣,經常塗用油脂性護膚霜。
(2)疼痛的治療:雖然臂叢神經損傷患者較少發生嚴重的疼痛,但一旦發生疼痛,治療也較困難,這種疼痛一般呈灼性痛,在槍彈傷及部分根性撕脫傷患者中較多見,取出神經中彈後,切斷部分損傷的神經及神經瘤,重接神經是緩解這類疼痛的主要方法,臂叢神經封閉、頸交感神經節封閉及手術切除,以及針灸、各類止痛藥物的套用僅短暫緩解疼痛。
(3)腫脹的防治:臂叢神經損傷的患者肢體肌肉失去運動功能後,同時失去對肢體靜脈的擠壓回流作用,特別是肢體處於下垂位和關節極度屈曲位,及腋部有瘢痕攣縮,加重肢體靜脈回流障礙,因此用三角巾懸吊肢體,經常進行肌肉被動活動,及改變關節位置,解除腋部瘢痕攣縮(理療或手術方法),是防治肢體腫脹的主要方法。
(4)信心的樹立:大多數臂叢神經損傷後,對一個正處於青春活力追求理想的年輕患者是極其痛苦的。因此,應該給這類患者以高度的同情心,鼓勵他們戰勝病痛的決心;以高度的責任心在肉體上幫助他們戰勝病痛的信心;以高度的進取心去解決臂叢神經損傷後手功能恢復的世界難題,使他們重返勞動崗位,真正成為社會大家庭中幸福的成員。
(5)肌肉及關節囊攣縮的防治:神經損傷後肌肉失去神經營養,發生肌肉萎縮,隨著時間的推移,萎縮程度不斷加重,最終將發生不可逆的肌肉變性,肌組織纖維化,即使神經再生進入終板也無法支配纖維化的肌肉,失去運動功能,故在神經損傷後如何防治肌萎縮治療中的一個重要環節。目前套用被動活動、電刺激、理療措施雖有一定延緩作用,但無法阻止肌萎縮進程。由於動力肌的麻痹相應關節失去平衡,處於非功能位,長期必然發生關節囊攣縮給神經再生後功能恢復造成障礙,為此,應注意肢體關節的功能訓練,在損傷未恢復前關節功能位的維持十分重要。
(6)神經營養藥物套用的長期性:神經損傷後發生一系列的變性及再生過程,其中關鍵的變化是神經元細胞在神經軸突再生過程中合成蛋白、磷脂及能量供應的增加,為此需要供應大量的B族維生素(維生素Bl、B6、B12等)及擴張神經內微血管的藥物(地巴唑)。中藥的活血理氣方劑也有較好的作用。由於神經再生是個緩慢過程,再生速度為1mm/d,這些藥物均應長期套用。神經生長因子(NGF)類藥物雖在實驗中有一定的促進神經再生作用,但製劑的生物性能的穩定性,套用方法的可靠性及臨床套用的有效性,均有待探討。
手術治療
①臂叢神經開放性損傷、切割傷、槍彈傷、手術傷及藥物性損傷:應早期探查,手術修復。
②臂叢神經對撞傷、牽拉傷及壓砸傷:如已明確為節前損傷者應及早手術,對閉合性節後損傷者,可先經保守治療3個月。在下述情況下可考慮手術探查:保守治療後功能無明顯恢復者;呈跳躍式功能恢復者如肩關節功能未恢復,而肘關節功能先恢復者;功能恢復過程中,中斷3個月無任何進展者。
③產傷者:出生後3個月至半年內無明顯功能恢復或功能僅部分恢復,即可進行手術探查。
除一般術前常規檢查外,尚應做如下檢查,包括X線胸透與胸片了解膈肌活動及抬高情況、肺功能測定及斜方肌功能狀態測定等。
①臂叢探查術:一般採用乙醚麻醉,仰臥、頭斜向健側體位。皮膚切口,從胸鎖乳突肌後緣中點開始,沿該肌後緣垂直向下,再在鎖骨上緣橫形向外達鎖骨中點。
A.鎖骨上臂叢神經探查術:採用頸、鎖皮膚切口。切開皮膚及頸闊肌,即遇頸外靜脈,可將其切斷或牽開。找到肩胛舌骨肌將其牽開或切斷,肌肉斷端各縫一牽引線,有利於暴露及防肌肉回縮,再剖開組織和脂肪層,對頸橫動靜脈,分離足夠長度後,結紮加縫扎處理。
臂叢神經根和神經乾位於上述軟組織和脂肪層的深部,此時可先找到前斜角肌,並將其向內上牽開或切斷,臂叢神經根即能全部充分顯露。膈神經在前斜角肌表面,由外向內通過,在切斷前斜角肌前,應先將其保護。沿各神經根向遠端解剖,即能找到各神經乾;向近端解剖,可達椎孔附近。鎖骨下動脈在術野下內方,常被下乾遮蓋。
B.鎖骨下臂叢神經探查術:一般採用胸臂皮膚切口,切開皮膚及皮下組織,沿胸大肌外側緣向外解剖分離覆於其上的脂肪組織,即可將胸大肌與三角肌分界線找到而不損傷位於其間的頭靜脈。將頭靜脈和三角肌之間的分支結紮後,頭靜脈和胸大肌一起牽向內側。再沿胸大肌下緣橫形剪開腋筋膜用手指沿胸大肌深面進行分離。此時術野深部所見即為鎖胸筋膜和胸小肌及覆蓋於臂叢神經表面的脂肪層。為了充分暴露鎖骨下臂叢,可沿鎖骨剝離胸大肌起點直達胸鎖關節處,在鎖骨中點處注意保護胸前外側神經及血管。並將鎖骨下肌在中點處切斷,以擴大鎖骨下間隙,以顯露臂叢神經的支束部,上肢神經的近端,以及鎖骨下的腋部血管。
C.鎖骨部臂叢神經探查術:可採用鎖、胸皮膚切口。切開皮膚及皮下組織沿鎖骨方向向兩側分離。將鎖骨周圍軟組織分離後,沿鎖骨切開骨膜,做骨衣下分離。用線鋸將鎖骨鋸斷或截除一段。切斷骨膜和鎖骨下肌,此時可遇到一小靜脈和小動脈,需先將其切斷和結紮。在鎖骨內側斷段的下方有鎖骨下動脈和靜脈,將動脈向內牽開,可見臂叢神經的下乾。這些組織必須嚴防損傷。鎖骨鋸斷或截除後,臂叢神經的支部即能充分顯露,此時可沿臂叢神經乾向下解剖,或沿臂叢神經束部向上解剖。鋸斷的鎖骨需用鋼絲固定,截除的鎖骨是否復回無重要意義,一般不予復回。
②術中處理:根據術中的發現,其處理原則如下:
A.臂叢神經連續性存在:如神經被周圍組織粘連壓迫者,應去除粘連壓迫因素,如瘢痕化的斜角肌、血腫機化組織;增生的骨膜、骨痂及滑膜肌肉組織應予切除或松解。由於長期壓迫致使神經組織內水腫及組織液滲出而形成神經內瘢痕,因此不僅做神經外減壓,尚應在手術放大鏡或手術顯微鏡下進行神經鞘切開神經內松解,使神經束充分顯露後減壓,神經內松解一定要嚴格止血,雙極電凝器是必備的止血器械,否則將造成神經組織更大的創傷。松解徹底程度的判斷,有時可通過神經減壓前後神經損傷部位,近遠端電刺激反應及電活動波進行判斷。手術結束時應在神經周圍放置HCA(潑尼松龍)5ml,或在增厚的鞘膜內注射確炎舒松2~3ml。
B.臂叢神經斷裂或神經瘤巨大:應將近遠2斷端充分顯露,並將斷端瘢痕組織及神經瘤切除,使神經斷面有神經束乳頭清楚可見,兩斷端在無張力情況下可行鞘膜縫合,臂叢處神經束大部為混合束,因此無束膜縫合的必要,對於不能直接縫合的神經缺損,應採用多股神經移植術,移植材料可選用頸叢感覺支、臂或前臂內側皮神經、腓腸神經。
C.椎孔部神經根斷裂:由於神經根近端變性嚴重,神經斷面無明顯束乳突,加上神經損傷部位接近神經元,常造成神經元不可逆損害,因此對這類病變需進行神經移位術,其療效較原位縫接或移植為佳,常用於神經移位的神經有膈神經、副神經、頸叢運動支、肋間神經,詳細方法見下述。
(4)術後處理:臂叢松解減壓術後上肢固定3天,神經移植固定3周,神經修補固定6周,套用神經營養藥物。拆除石膏後,患肢應進行功能鍛鍊,防治關節囊攣縮,神經縫合處進行理療,防治神經縫合處瘢痕粘連壓迫,並套用電刺激療法刺激神經再生。每3個月進行肌電圖檢查,以了解神經再生情況。
臂叢神經根性撕脫損傷的顯微外科治療
臂叢根性撕脫傷的診斷在術前主要依據臨床表現:頸5、6神經根性撕脫,臨床表現為斜方肌萎縮明顯,聳肩功能嚴重受限。頸8胸1神經根性撕脫,臨床表現為Horner征;以及肌電測定(SEP消失而SNAP存在)。但臨床及肌電診斷中均存在著假陽性及假陰性,占10%~15%病例,故術中仍然需做仔細探查,以明確診斷。
術中根性撕脫傷的表現有如下類型:
①斜角肌間隙內直到椎孔無神經組織,可見由瘢痕組織代替。
②鎖骨上窩處有巨大神經呈團縮狀。
③神經根雖有連續性,但椎孔處神經根呈單辮型、雙辮型或倒鉤型。
④神經根形態完全正常,無論質地、粗細、表面情況均無異常發現,對這類病例無肌電診斷的幫助有時很容易誤診為神經震盪、失功能或軸束中斷,通常僅做神經松解而結束手術,術後無任何功能恢復。
這類根性撕脫的解剖學基礎是神經根在椎孔內絲狀結構處斷裂,而神經根、脊神經節仍殘留在椎孔內造成手術時判斷錯誤。對這類損傷術中進行SEP及SEAP檢查最有價值。
①臂叢神經頸5、6根性撕脫傷移位方式:膈神經移位於肌皮神經或上乾前股,副神經移位於肩胛上神經,頸叢運動支移位於上乾後股或腋神經(常需做神經移植)。
②臂叢神經脛5~7根性撕脫移位方式:膈神經移位於上乾前股或肌皮神經,副神經移位於肩胛上神經,頸叢運動支移位於上乾後股或腋神經,肋間神經移位於胸背神經或橈神經。
③臂叢神經頸8胸1根性撕脫傷移位方式:膈神經移位於正中神經內側根,第3~6肋間神經感覺支移位於正中神經外側根,運動支移位於尺神經,頸叢運動支、副神經移位於前臂內側皮神經。
④臂叢神經頸7、8胸1根性撕脫傷移位方式:膈神經移位於正中神經內側頭,頸叢運動支、副神經移位於前臂內側皮神經,第3~6肋間神經感覺支移位於正中神經外側頭,運動支移位於尺神經,第7、第8肋間神經移位於胸背神經。
⑤全臂叢神經根性撕脫傷移位方式:膈神經移位於肌皮神經,副神經移位於肩胛上神經,頸叢運動支移位於腋神經,第3~6肋間神經移位於正中神經(感覺支→外側頭、運動支→內側頭),第7、第8肋間神經移位於胸背神經或橈神經,健側頸7神經根移位於患側尺神經(遠端Ⅰ期),Ⅱ期將尺神經(近端)移位於所需要重建的神經。如膈神經、副神經、頸叢運動支若有損傷,均可用肋間神經或健側頸7神經根替代。
A.套用解剖:膈神經為頸叢神經中最粗大的運動支,由頸2~4神經根組成,頸5神經根常有神經纖維參加。膈神經行走在前斜角肌表面,由外上斜向內下於第1肋平面,在鎖骨下靜脈內側進入縱隔,有25%~50%的正常人有副膈神經存在,副膈神經仍由頸2~4組成,但走在前斜角肌內或後側,常在縱隔內與膈神經主幹合併。
B.手術指征:臂叢神經根性撕脫損傷或近椎孔節後損傷,病程在2年以內無法進行神經移植或修補者;肌肉萎縮不十分嚴重,臨床檢查時尚可捫及萎縮肌腹者;膈神經功能健全者。
C.手術方法:
a.臂叢損傷性質的確定:通過鎖骨上探查切口,證實臂叢損傷為節前損傷或近椎孔處的節後損傷無法進行一般神經手術者。
b.膈神經的游離:在鎖骨上切口內於前斜角肌表面即可分離出膈神經,觀察膈神經有無癍痕粘連及神經變性,以血管鉗撥膈神經可見膈肌活動,並可用神經刺激器觀察膈肌活動情況。證實膈神經功能良好後,向頸根部充分游離膈神經直達斜角肌肋骨止點處,用2%普魯卡因封閉後直視下切斷膈神經。
c.肌皮神經的尋找及殘端的處理尋找方法:在鎖骨上切口內,自臂叢神經團縮在鎖骨上的神經瘤中,細緻解剖尋找上乾的前支,一般由頸6神經根參加到上乾前支的神經束為肌皮神經的主要神經束;若鎖骨上切口神經瘤巨大或位置較深解剖有困難時,可做鎖骨下切口,自臂叢外側束肌皮神經發出處逆行向近端從外側束內進行束間分離,游離出肌皮神經束,直達神經瘤處。殘端的處理,分離出肌皮神經殘端以便與膈神經吻合。
A.套用解剖:副神經纖維由腦與脊髓兩部組成,腦神經纖維來自髓副神經核,其纖維於延髓下橄欖體後外側溝出腦。頸脊髓1~6前角細胞發出副神經脊髓神經纖維,在脊髓前後根之間上行入枕骨大孔後,與腦部神經纖維合併組成副神經,經頸靜脈孔出顱,在頸內動靜脈之間及在胸鎖乳突肌深面下行,在該肌中點穿出向後外方潛入斜方肌深面,支配該肌。副神經移位後斜方肌尚可由頸叢運動支(由頸1~4神經根前支所組成)支配,而不產生肌肉萎縮及功能障礙。副神經其周徑與腓腸神經相仿含有髓纖維1500根,以運動為主,游離長度可達10~12cm。
B.手術指征:主要用於臂叢神經根性撕脫傷,病程在2年以內;所支配的肌肉萎縮不嚴重者及副神經無損傷徵象,即斜方肌無明顯萎縮者。
C.手術方法:
a.麻醉:高位頸脊髓硬膜外連續阻滯麻醉。
b.體位:肩下墊枕,頸後伸,頭轉向健側。
c.切口:乳突下2cm處起,沒胸鎖乳突肌後緣至鎖骨,沿鎖骨上一橫指做平行切口到鎖骨中點。由該點沿胸大肌三角肌間隙至腋部,必要時“Z”形通過腋部延伸到上臂內側縱形切口。
d.臂叢神經的顯露、損傷性質的判斷:通過鎖骨上切口顯露臂叢,證實為臂叢根性撕脫傷後採用神經移位手術。
e.副神經的顯露:
順行顯露法:在胸鎖乳突肌中點上l~2cm,深層1cm即可發現副神經,並可用電刺激該支出現聳肩活動。沿該支向遠端游離,直達斜方肌肌腹。
逆行顯露法:在鎖骨外側端斜方肌附著處上2cm,深層2cm處可見副神經進入肌肉點,同樣可用電刺激有聳肩活動,再沿該支向近端游離直達胸鎖乳突肌中點。
f.受區神經的選擇:在頸5、6節前損傷病例中一般將副神經移位於肩胛上神經、腋神經或橈神經。
g.神經縫接方法:副神經與肩胛上神經可直接束膜縫合,副神經與正中神經、腋神經、橈神經或前臂內側皮神經一般均需做神經移植(可選用腓腸神經、頸叢運動支、臂內側皮神經等)。
h.術後處理:與膈神經相同。
以移位於肌皮神經療效較好,其優點如下:提供運動、感覺纖維近7500根,且兩種纖維相互獨立;運動神經是隨意神經;與肋間神經相比,纖維多,質量好。手術時間短,出血少。但Narakas(1988)認為頸叢運動支移位療效不夠理想。
A.套用解剖:頸叢由頸1~4神經的前支所組成,在胸鎖乳突肌的深面,頸部深層肌的淺面,頸叢在胸鎖乳突肌中點附近發出4支皮神經,其中枕小神經與耳大神經2支經該肌中點的前緣折向耳部及枕部,頸皮神經及鎖骨上神經2支行走在頸外側三角及鎖骨上窩脂肪間,支配相應的皮膚。頸叢在發出皮支的同時向深面發出運動支。其中最粗大的運動支即為膈神經,行走在前斜角肌表層。在中、後斜角肌間有斜方肌支,較細。在後斜角肌與肩胛提肌間有肩胛提支,較粗大,在該支後方為菱形肌支,較細,常缺如。胸鎖乳突肌支及頸前肌群支很細,常缺如,有時隨皮支行走後再進入肌腹。頸叢發出的皮支既粗又長,平均每支有感覺纖維600根,長度可達5~10cm。頸叢發出的運動支既細又短(除膈神經外),平均每支有運動纖維750根,長度僅2~3cm。故用頸叢運動支治療臂叢神經根性撕脫傷常需移植神經與受區神經橋接。
B.手術指征:主要用於病程在2年以內的臂叢神經根性撕脫傷,受區神經支配的肌肉萎縮不嚴重及頸叢運動支無損傷徵象。
C.手術方法:
a.頸叢神經運動支識別:在胸鎖乳突肌中點後緣先找到頸淺叢,識別感覺支牽開後在其深層,在斜角肌表面,及前、中、後斜角肌間隙內即可找到運動支。用電刺激或血管鉗鉗夾作鑑定可見頸部有肌肉收縮,一般可找到2~3cm長的運動支。
b.頸叢運動支:較短,一般長2~3cm;常需做神經移植與相應受區神經縫接。
c.受區神經的選擇:頸5、6節前損傷時移位於腋神經或肩胛上神經(當副神經損傷時)或肌皮神經(當膈神經損傷時)。頸8胸1節前損傷時移位於正中神經(常與副神經、膈神經同時移位)或前臂內側皮神經。全臂叢根性撕脫時移位於腋神經或橈神經。
d.術後處理:與膈神經相同。
Seddon(1963)首先採用肋間神經移位,恢復了一名全臂叢根性撕脫傷患者的部分屈肘功能。Nagano(1989)總結159例患者190次肋間神經移位的手術結果,該組患者均經1.5年以上的隨訪,平均隨訪期為4.5年。手術方式均採用2根肋間神經與1根受區神經直接縫接,為保證肋間神經有足夠長度,其切斷平面均在鎖骨中線。其中移位於肌皮神經156例,肱二頭肌肌力恢復Ⅲ級以上者111例,有效率達71%,但移位於橈神經的30例,僅1例橈側腕伸肌肌力恢復為Ⅲ級。在移位於正中神經的4例中,2例橈側腕屈肌及指深屈肌的肌力恢復為Ⅱ~Ⅲ級。餘2例未恢復。
A.套用解剖:第2、第11胸神經前支離開後支後,沿各肋下緣向前外方向行走稱為肋間神經,最初肋間神經位於肋骨神經血管溝中逐漸下移,接近前方時,則幾乎位於上下兩肋之間。所有肋間神經全在肋間內外肌之間。上方6條肋間神經均到達胸骨緣,但下方6條肋間神經在肋骨前方進入腹前壁行於腹橫肌與腹內斜肌之間進入腹直肌鞘內,穿腹直肌經腹直肌鞘前壁走出而到皮膚。每根肋間神經於腋中線附近發出外側皮支,於胸前發出前支。
B.手術指征:臂叢神經根性撕脫損傷或近椎孔的節後損傷,病程在2年以內無法進行神經修補或移植者;被移位的神經所支配肌肉萎縮程度不十分嚴重,臨床檢查尚可捫及肌腹者;肋骨無骨折,肋間神經無損傷徵象者。
C.手術方法:
a.於頸肩胸臂切口內暴露出受區神經的遠斷端:一般選用肌皮神經、正中神經及胸背神經。
b.於腋下腋中線處做10~15cm長的縱形切口:切開皮膚、皮下組織及深筋膜及前鋸肌,顯露肋骨及肋間隙。
c.肋間神經的尋找與游離:在腋中線肋間肌的表面可識別肋間神經外側皮支;沿外側皮支向後游離 到肋緣下,並繼續劈開肋間肌游離皮支,直到皮支與肋間神經主幹匯合處,再沿肋間神經主幹向胸骨方向游離,游離長度根據腋窩部被移接的神經進行無張力縫合而定,一般需將肋間神經游離到腋前線,但不宜過前,因運動纖維越前越少。當肋間神經外側皮支不易被找到時,可在肋緣下尋找腱性部分的肋間外肌,沿肋外肌腱性附著部分分離肌肉,即為肋間內肌,再劈分肋間內肌則位於肋緣下的肋間神經即可找到。根據需要可游離2~6根肋間神經。
d.受區神經的選擇:頸5、6根性撕脫傷時一般不選用肋間神經,以頸部3組神經(膈神經、副神經、頸叢運動支)移位即可,當頸部移位神經也遭受損傷時,則肋間神經移位於肌皮神經是理想的手術方法。當頸5、6合併頸7同時撕脫傷時,胸背神經也無功能,則可將2根肋間神經移位於胸背神經。當頸8胸1撕脫傷後,通常利用第3~6肋間神經4根外側皮支修復正中神經外側根,4根肋間神經主幹修復正中神經內側根。當頸8胸1合併頸7同時撕脫傷時,可同時再增加2根肋間神經移位於胸背神經或前臂內側皮神經。當全臂叢根性撕脫傷時,可用4根肋間神經移位於正中神經(感覺支移位於外側根、運動支移位於內側根),再用2根肋間神經移位於胸背神經。
e.神經縫合方法:為了滿足肋間神經與受區神經的直接縫合,可適當增加肋間神經游離的長度,但也不宜過前,因運動纖維越前越少。同時,可適當延長受區神經的長度(儘量在近心處切斷),最終肋間神經與受區神經在腋部無張力條件下,於手術顯微鏡下用9-0或10-0尼龍單絲進行束膜縫合,每根2針。若受區神經無法延長,或長段病變需切除,無法與肋間神經進行直接縫合者,可切取腓腸神經移植或犧牲肋間神經感覺支為移植神經。
f.術後處理:同膈神經移位術。
A.套用解剖:臂叢頸神經根的長度及含神經纖維數量,許多學者進行了研究,結果見(表1,2)。
由於頸7神經根在臂叢中位置居中,並獨立形成中乾,上肢5根主要神經中(即腋、肌皮、橈、正中、尺)任何一根都不是由頸7單一形成,故切斷頸7神經根或中干將不影響上肢功能。
B.手術指征:
a.臂叢根性撕脫傷患者,患側頸部、胸部外傷嚴重,膈神經、副神經、頸叢運動支及肋間神經無法利用者。
b.臂叢根性撕脫傷患者,已進行多組神經移位(膈神經、副神經、肋間神經、頸叢運動支),術後經2年以上隨訪無任何功能恢復者。
c.臂叢根性撕脫傷患者,在進行患側的多組神經移位同時,加做患側尺神經帶蒂與健側頸7的神經根縫接,一旦上述多組神經移位,任何一組失敗,則利用已有神經再生的尺神經進行重新移位,重建患肢功能。
C.手術方法:
a.健側頸神經根的切取:切取方法為做健側頸部鎖骨上橫形臂叢探查切口,在切口中保留頸外靜脈1.5~2.5mm的小分支,充分游離頸橫動靜脈以備用,充分暴露臂叢神經根。頸7神經根的確認:
方法1:識別頸5~胸1神經根其中間無合根者為頸7神經根。
方法2:以電刺激儀或肌電儀刺激頭、刺激神經根出現肩內收(背闊肌)肘伸直(肱三頭肌)腕背伸(伸腕肌)為頸7神經根的主要功能表現。其切取部位:頸7神經根合成總幹部切斷;於中乾發出後股部切斷;於中乾發出前股部切斷。
b.健側神經根移位的橋接:將健側神經根橋接到患側臂叢處的方法有4種。在神經切斷前,應先在切斷部位的近端用2%利多卡因1~2ml注射於神經乾鞘膜內做神經阻滯,以阻斷損傷性刺激對神經元的損害作用。
方法1:在健側神經根與患側受區神經間做游離腓腸神經移植:
健側頸7 腓腸神經10cm患側受區神經
此法適用於短距離神經移植。
方法2:健側神經根與患側受區神經間做帶小隱靜脈動脈化游離腓腸神經移植:
健側頸7腓腸神經20cm/頸橫動脈→小隱動脈→頸橫動脈(受區)患側受區神經
此法適用於尺神經不能做橋接,而神經移植又需較長時。
方法3:將患側尺神經自腕部平面切斷(包括主幹及手背支),連同尺動脈及伴行靜脈一起游離,在肘部切斷尺動靜脈近端並結紮,繼續向腋部游離尺神經,直達尺側上副動脈進入尺神經主幹的遠端處,一般在腋下5~7cm。帶尺動靜脈的尺神經遠端,通過胸前皮下隧道到達健側頸部切口,尺神經與頸7神經斷端吻合,尺動脈與頸橫動脈吻合,尺靜脈與頸橫靜脈或頸外靜脈分支吻合。
方法4:本法與方法Ⅲ相似,只是不帶尺動靜脈。尺神經長段移位後的血供主要依靠尺側上副動脈。
c.尺神經第2期移位方法:健側頸神經與患側尺神經吻合後,健側再生神經沿患側尺神經向患側方向生長,待臨床與肌電證實神經再生達到患側腋部則應考慮第2期移位。神經再生的判斷方法:
方法1:沿尺神經移位行徑進行Tinel叩擊。
方法2:在尺神經行徑中做SEP測定。一般第2期手術在第1期術後8~12個月進行,與神經生長速度每天1mm一致。第2期尺神經移位的部位:
第2期時再生的尺神經移位部位應根據原手術方案決定,也可根據患側神經功能恢復情況而變更受區神經。
A.手術指征:單純上乾或下乾節前損傷,當患側膈神經有損傷不能套用,而頸7神經根未損傷時,可以進行同側頸7神經根移位。
B.手術方法:根據上或下乾節前損傷程度可選用3種方式:
a.同側頸7神經根全移位至上乾或下乾全乾。
b.同側頸7神經根前股大部移位至上乾肌皮神經束組。
c.同側頸7神經根後股大部移位至上乾腋神經束組。
1994年,Oberlin首先報導利用同側部分尺神經束移位至肌皮神經肌支獲得較好的效果。
A.手術指征:單純上乾或上中乾節前損傷而下幹完整時。
B.手術方法:
a.切口:於患側上臂內側上中部2/3處,沿肱二頭肌溝做縱形切開。
b.暴露尺神經及正中神經主幹:在肱二頭肌溝內找到尺神經或正中神經主幹在合適部位剖開神經鞘膜,分離出外側1/6~1/4神經束,分離段需1~2cm。
c.顯露肌皮神經主幹:在肱二頭肌二個肌腹間分離出肌皮神經主幹,沿肌皮神經主幹找到肌皮神經發至肱二頭肌的肌支,通常有2個肌支,有時合乾為1股,游離足夠長度以便能與尺神經或正中神經的束進行端端直接縫合。
d.神經吻合:在適當部位將尺神經或正中神經分離出的神經束與肌皮神經的肌支束進行切斷(尺神經或正中神經束切斷前先做2%利多卡因封閉)後將二斷端做束膜縫合4~6針,縫合後神經斷端間無張力。
e.閉合傷口,肢體固定:術畢縫合切口,患肢呈屈肘位固定6周。
預後
完全的或不完全的臂叢損傷,經治療後,效果都不盡滿意。
預防
新生兒臂叢損傷預防:
1、正確估計胎兒體重:當胎兒頭徑較大時需測肩徑及胸圍,應警惕肩難產發生。孕婦糖尿病、孕婦身材高大、過期產、曾分娩過巨大兒者要警惕。估計非糖尿病孕婦胎兒體重≥4500g,糖尿病孕婦胎兒體重≥4000g應行剖宮產術。因此產前儘可能準確估計胎兒體重,考慮巨大兒時慎重選擇分娩方式。
2、嚴密觀察產程:妊娠期糖尿病胎兒頭小肩寬,易造成肩難產;非巨大兒頭盆不稱、骨盆入口扁平者,第一產程及第二產程延長,特別是第二產程延長或先露部下降受阻時,肩難產發生率增高。對於第二產程延長、先露部下降受阻或緩慢,尤其是產前估計胎兒體重>4000g,應警惕肩難產發生,應放寬剖宮產指征。
3、正確處理肩難產:一旦發生肩難產應立即處理,防止造成新生兒重度窒息及死亡。常規側切,增大胎兒娩出空間。
(1)屈大腿:產婦雙腿極度屈曲貼近腹部,雙手抱膝,減小骨盆傾斜度,使腰骶部前凹變直,充分利用後三角;
(2)壓前肩:與恥骨聯合上方向後下加壓,同時助產者牽引胎頭;
(3)旋肩:食、中指伸入陰道緊貼胎兒後肩背部將後肩向側上旋轉,胎頭同方向旋轉,後肩旋至前肩位置時娩出;
(4)牽後臂娩後肩:娩前肩困難時,選擇先娩後肩,效果很好;
(5)掌握臀位助產技巧:胎兒軀幹娩出後,立即協助雙肩內收,雙臂娩出後再牽拉胎頭,用力適度,不能強行牽拉,適當放寬剖宮產指征,提高臀位產新生兒質量。
相關藥品
磷脂、地巴唑、潑尼松、潑尼松龍、普魯卡因、利多卡因