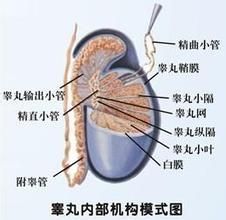
概述
睪丸下降不全是指睪丸下降障礙,停留在下降過程的途中,未能進入陰囊。臨床上也習慣稱為隱睪症。隱睪是先天性疾病。隱睪的發生與激素水平,睪丸補帶和精索過短有關。隱睪多發生於單側,雙側隱睪發生率約10-25%。隱睪經常伴發有腹股溝斜疝。停留在腹腔或腹股溝區的隱睪,由於溫度比陰囊高,睪丸長期處在此環境下,發育不良,曲精小管退化,引起生精功能障礙。天長地久,到了青壯年期隱睪還會惡變成睪丸腫瘤,故隱睪宜早期治療,回納到陰囊內,才能避免併發症。本病根據睪丸所在位置分為腹內型、腹股溝管型及外環型3種。
病因
內分泌因素
有學者通過內分泌功能測定,認為隱睪可能是青春期前下丘腦-垂體-性腺軸功能失衡,黃體生成素(LH)-間質細胞(leydies cell)軸分泌不足,導致血漿睪酮降低,因為睪丸下降與睪酮水平密切相關,也有學者測定隱睪患者睪酮水平正常,提出主要是5α-還原酶缺乏,使雙氫睪酮產生障礙,或是靶器官雄激素受體不足或受體基因突變等因素,妨礙睪酮與靶細胞受體蛋白結合。某些垂體促性腺激素和雄激素紊亂疾病如Kallmann綜合徵(LH-RH不足),無腦畸形垂體發育不全等多伴有隱睪症,也表明垂體促性腺激素及雄激素之間與睪丸下降有一定關係,近來有人在隱睪患者血中發現抗促性腺激素細胞抗體,提出隱睪可能是患者垂體自身免疫性疾病。
解剖因素
主要有:①睪丸引帶缺如:睪丸下降過程中,睪丸引帶有牽拉作用,引帶末端主要分支附著於陰囊底,睪丸隨行引帶的牽引而降入陰囊。②鞘狀突未閉。③腹股溝部發育異常:內環過小或陰囊入口有機械性梗阻。④精索血管或輸精管過短。
睪丸本身發育缺陷
有些病例存在睪丸本身的缺陷,如睪丸在宮內扭轉後萎縮,僅存有精索血管和輸精管殘端,睪丸與附睪分離,附睪缺如等先天性缺陷影響睪丸下降。
發病機制
隱睪常有不同程度的睪丸發育不全,體積較健側明顯縮小,質地鬆軟,大部分病人伴有附睪,輸精管發育異常,發生率約為19%~90%,約1%~3%的隱睪患者手術探查時睪丸已經缺如,僅見睪丸,附睪殘跡和(或)精索血管,輸精管殘端。
隱睪的病理組織學特點為生殖細胞發育障礙,間質細胞數量減少,其改變隨年齡增大而更加明顯,成人隱睪曲細精管退行性變顯著,幾乎看不到正常精子,這些改變也和隱睪的位置有關,位置越低,越接近陰囊部位,病理損害就越輕微,反之病理損害越嚴重。
隱睪的病理組織學標誌:
①患兒1歲後仍持續出現生殖母細胞。
②Ad型精原細胞數減少,正常睪丸曲細精管內生殖細胞的發育過程是:生殖母細胞→Ad型精原細胞→Ap型精原細胞→B型精原細胞→初級精母細胞→次級精原細胞→精子細胞→精子,正常男孩出生後60~90天血液中LH和FSH有一潮湧樣分泌,刺激間質細胞增生,並分泌大量睪酮,形成睪酮峰波促使生殖母細胞發育成Ad型精原細胞,這一過程大約在出生後3~4個月時完成,由於隱睪患者生後60~90天的LH和FSH潮湧受挫,間質細胞數目減少,睪酮分泌量下降,不能形成睪酮峰波,從而使生殖母細胞轉變成Ad型精原細胞發生障礙。
按睪丸所處位置,臨床上將隱睪分為:
①高位隱睪:指睪丸位於腹腔內或靠近腹股溝內環處,約占隱睪的14%~15%。
②低位隱睪:指睪丸位於腹股溝管或外環處。
也有將隱睪分為4類:
①腹腔內睪丸:睪丸位於內環上方。
②腹股溝管內睪丸:睪丸位於內環和外環之間。
③異位睪丸:睪丸偏離從腹腔至陰囊的正常下降路徑。
④回縮睪丸:睪丸可推擠或拉入陰囊內,鬆開後又縮上至腹股溝處。
表現
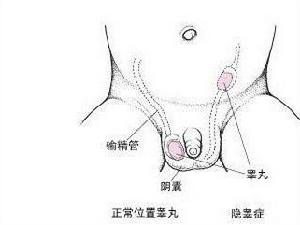 睪丸下降不全
睪丸下降不全如果隱睪位於腹股溝管內及腹內高位或者睪丸缺如,臨床檢查常常摸不到睪丸,Levitt統計臨床體檢摸不到的隱睪約占全部隱睪的20%,對於這些病人常常先作HCG刺激試驗,即注射HCG1500IU,隔日1次,共3次,注射前後檢查血清中睪丸酮水平,如果注射後血清睪丸酮水平升高,表示有功能性睪丸組織存在,如果注射後血清睪丸酮水平不變,常表示沒有功能性睪丸組織存在。
對於臨床摸不到的隱睪,常常需要採用特殊的診斷方法來做隱睪的定位檢查,B型超音波檢查是目前最常用的方法,這種檢查無損傷且可以同時檢查病人有無腎積水,畸形,結石等泌尿系統病變,對於腹股溝管內的隱睪有相當高的診斷率,但對於腹內隱睪的診斷率還不夠高,選擇性精索內靜脈造影是一個曾經廣泛採用的方法,可從造影劑注入後的精索內靜脈末端形態來診斷隱睪的位置或者睪丸缺如,但常常由於靜脈瓣影響了精索內靜脈顯影,而且對2歲以下的兒童操作很困難,電子計算機斷層掃描(CTScan)和核磁共振(MRI)近年來也用於腹內隱睪的定位診斷,均有相當高的準確性,Wolverson報告20例病人作CT檢查,準確率達96%;Fritzche報告12例病人共15個隱睪經MRI證實14個隱睪,1例高位誤診,這二種檢查的缺點是在年幼的兒童檢查比較困難而且費用很高。
腹腔鏡近年來已廣泛的用於腹內隱睪的診斷和治療,腹腔鏡套用範圍廣泛,可用於各種年齡的病人及1歲以下兒童,操作方法簡單而且時間短,診斷率可達88%至100%,可以確定隱睪的位置或者睪丸缺如,在腹腔鏡檢查中常可先在腹膜後沿睪丸血管解剖位置找睪丸血管,沿精索血管可找到位於腹內或者腹股溝內環處睪丸,如果沿血管見到血管盲端可以確定是睪丸缺如,如果盲端有結節應切除並送病理檢查,Diamond總結在腹腔鏡檢查臨床摸不到的隱睪有三種結果:
①在腹股溝內環以上看到精索血管和輸精管盲端,缺乏睪丸;
②正常精索進入腹股溝管內環;
③腹內睪丸,後者均需作手術探查,如果檢查中只看到輸精管進入腹股溝管而沒有看到精索血管也應作剖腹探查,檢查中如果觀察到高位腹內隱睪及很長的輸精管,可作分期睪丸固定術第一期手術,即分離,鉗夾並切斷精索血管,留待以後作第二期睪丸固定術,如果術中發現睪丸發育不正常宜於作分期睪丸固定術,應經腹腔鏡作睪丸切除術。
診斷
1.患側陰囊內無睪丸,陰囊較小。
2.腹股溝管及外環型患者在相應部門可捫到睪丸,一般較小。腹內型者捫不到睪丸。
3.睪丸下降不全可並發鞘膜積液或腹股溝斜疝。
4.B型超聲、CT掃描及精索靜脈造影對腹內型患者的診斷有幫助。
輔助檢查
位於腹股溝區的隱睪,體檢可觸及睪丸,不需做特殊定位檢查。必要時只做一般的“B”超或彩超。了解其性質。但如高位的腹腔型隱睪,用手不能觸及,為了解其位置或性質,有條件者可做腹腔鏡檢查或精索靜脈造影,了解其位置,為手術中提供方便和定位。但這些檢查均為損傷性檢查,不能常規套用。
治療
隱睪的治療是使處於不正常位置的睪丸至正常位置,隱睪的治療主要是基於以下幾個主要理由:
①由於隱睪處於不正常的位置損害了睪丸的正常生精能力,睪丸下降後可以增加生精;
②由於隱睪的惡性變發生率較高,應將睪丸置入陰囊以便早期發現病變;
③解除兒童及家長的心理壓力因素,隱睪的治療時間是2歲以內,治療的主要方法有激素治療和睪丸固定術。
激素治療是指使用促性激素或者促性激素釋放激素來調整下丘腦——垂體——睪丸內分泌軸而促使隱睪下降,HCG(促性腺激素,Human Chorionic Gonadotropin)治療,HCG的治療方法是指使用3000IU至40000IU注射量,在數天至數周時間內注射,目前常用的是:1至6歲使用HCG250IU,每周2次共5周;1至6歲使用500IU,每周2次共5周;6歲以後使用100IU,每周2次共5周的治療方案,隱睪的下降率對雙側隱睪在30%~50%左右,而對單側隱睪在15%~30%左右,下丘腦促性腺激素釋放激素(GnRH,Gonadotropin Releasing Hormone)或者LHRH,(Luteinizing Hormone Releasing Hormone)是近年來套用較多的治療激素,常採用鼻腔噴霧吸入法,每次每側鼻腔為200μg,每日3次共四周,成功率在10%~60%的範圍內,Rajfer認為成功率差別很大是由於有些作者將可回縮的隱睪計算在內,這種隱睪激素治療的成功率很高。
睪丸固定術是隱睪的主要治療療法,在手術治療的同時還可以治療合併的腹股溝疝,手術治療的原則是採用適當的下腹部切口,手術中充分游離精索,修補疝囊及固定睪丸於陰囊中,標準的睪丸固定是作腹股溝斜切口,修補疝囊並游離睪丸及精索,再將睪丸置入陰囊中並固定,術中注意固定睪丸後精索無張力,保證睪丸血運,部分腹內高位隱睪病人輸精管較長且彎曲在腹股溝管中,可作切斷精索血管,下移睪丸的手術(Fowler-Stephen手術),亦可作分期手術,即第一期切斷精索血管,第二期移下睪丸。少數病人則因高位腹內隱睪需作睪丸自體移植手術,即切斷精索血管,將精索內動脈和靜脈與腹壁下深動脈和靜脈吻合及置睪丸於陰囊中,這種手術方法需要顯微外科技術單側和雙側隱睪經手術治療後,特別是早期手術治療後均有助於改進精原細胞的發育,增加精原細胞的數量及青春期後的生精,Lipshulty在一組單側隱睪病人手術治療隨訪中報告,青春期前手術者在青春期後62%有生育能力,未手術者僅有46%的生育能力。
手術治療時間與青春期後生育也有密切關係,Ludwing報導一組病人,1~2歲之間手術者成年以後87.7%,有正常生育能力,3~4歲之間手術者57.1%有正常生育能力。
用藥原則
1.隱睪患兒,不管單側、雙側,10月全時就可套用LARH噴畢,每次400μg,每日3—4次,共用4周;如不成功,可繼用H.C.G,肌注每周用量1500u,共用3周,則睪丸下降成功率可達73%。
2.如內分泌治療無效,則應手術治療。
3.手術後為增加生殖細胞數目,可立即套用Buserelin,對今後提高生育能力有幫助。
治癒標準
1、治癒
(1)治療後睪丸位於陰囊內,睪丸血供良好;
(2)腹股溝疝同時治癒。
(2)好轉:睪丸位置較前下移,但未達到陰囊內。