原因
(一)發病原因
多因各種脊柱骨折,脫位而致傷。
(二)發病機制
1.脊柱損傷的好發部位脊柱骨折脫位在任何椎節均可發生,但有60%~70%的病例好發於胸10至腰2段。其中,胸12至腰1段更為高發,約占其中的80%;頸4~6椎節及頸1~2為次多發區,約占20%~25%;其餘病例散見於其他椎節。
2.脊髓損傷的伴發率脊髓損傷(spinalcordinjury,SCI)在脊柱骨折脫位中的發生率約占17%左右,其中以頸段發生率最高,胸段及腰段次之。頸1~2及枕頸傷易引起死亡,且多發生在致傷現場的當時。從暴力的作用方式觀察,直接暴力所致比例最高,尤其是火器貫穿傷,幾乎是百分之百,其次為過伸性損傷。如從骨折的類型判定,則以椎體爆裂性骨折多見。當然,伴有脫位的骨折合併脊髓損傷的發生率更高。臨床上也可遇到椎骨損傷嚴重,卻無明顯脊髓受損症狀的所謂幸運型脊柱骨折的病例,這主要是由於椎管較寬大的緣故。
檢查
1.脊柱脊髓傷的臨床特點視脊柱損傷的部位、程度、範圍、時間及個體特異性不同,臨床症狀與體徵差別較大。現就其共性症狀進行闡述。
(1)一般特點:
①疼痛:具有骨折患者所特有的劇烈疼痛,除昏迷或重度休克病例者外,幾乎每個病例均出現,尤以在搬動軀幹時為甚,常感無法忍受。因此,患者多採取被動體位而不願做任何活動。在檢查與搬動時應設法減輕這一症狀。
②壓痛、叩痛及傳導痛:骨折局部均有明顯的壓痛及叩痛(後者一般不做檢查,以免增加患者痛苦),並與骨折的部位相一致。單純椎體骨折者,壓痛較深在,主要通過棘突傳導。椎板及棘突骨折的壓痛較淺表。除單純棘突、橫突骨折外,一般均有間接叩痛,疼痛部位與損傷部位相一致。
③活動受限:無論何型骨折,脊柱均出現明顯的活動受限。在檢查時,切忌讓患者坐起或使身體扭曲,以防使椎管變形而引起或加重脊髓及脊神經根受損;也不應讓患者做各個方向的活動(包括主動與被動),以免加劇骨折移位及引起副損傷,甚至造成截癱。
(2)神經症狀:這裡的神經症狀指脊髓、馬尾或神經根受累的症狀。
①高位頸髓傷:高位頸髓傷指頸1~2或枕頸段骨折脫位所引起的頸髓損傷,如該處的生命中樞直接受到壓迫並超過其代償限度時,患者多立即死亡。所幸該處椎管矢狀徑較大,仍有一定數量的存活者。但也可引起四肢癱瘓及因併發症而發生意外。
②下位頸髓傷:下位頸髓傷指頸3以下部位的頸髓傷。嚴重者,不僅四肢癱瘓,且胸部呼吸肌多受累,僅保留腹式呼吸。完全性癱瘓者,損傷平面以下呈痙攣性癱瘓。
③胸段或腰段脊髓傷:胸段或腰段脊髓傷以完全性損傷多見,尤其是在胸段。損傷平面以下感覺、運動及膀胱和直腸的功能均出現障礙。
④馬尾傷:視受損的範圍不同,馬尾傷的症狀差異較大,除下肢運動及感覺有程度不同的障礙外,直腸、膀胱功能也可受波及。
⑤根性損害:根性損害多與脊髓症狀同時出現,常因神經根受壓而引起劇烈疼痛,尤以完全性脊髓傷者多見,且常常成為該類患者要求手術的主要原因之一。
(3)脊髓損傷平面的臨床判定:脊髓損傷平面一般與骨折平面相一致,但其順序數卻因成人脊髓末端止於第1腰椎下端的解剖特點而與脊髓損傷平面順序數不同。脊髓損傷時其椎節平面應該是:頸椎+1,上胸椎+2,下胸椎+3,圓錐位於胸12與腰1之間處。此外,臨床上尚可根據受累肌肉的部位來推斷脊髓神經根的受損平面,見表1。
(4)其他症狀:根據骨折脫位的部位、損傷程度、脊髓受累情況及其他多種因素不同,脊髓損傷患者尚可出現某些其他症狀與體徵,其中包括:
①肌肉痙攣:指受損椎節椎旁肌肉的防禦性攣縮。實質上,它對骨折的椎節起固定與制動作用。
②腹肌痙攣或假性急腹症:常見於胸、腰段骨折。主要原因是由於椎體骨折所致的腹膜後血腫刺激局部神經叢,造成反射性腹肌緊張或痙攣。個別病例甚至可出現酷似急腹症樣的症狀與體徵,以致因被誤診而行手術探查,最後在術中才發現系腹膜後血腫所致。
③發熱反應:多見於高位脊髓傷者。主要因全身的散熱反應失調所致,也與中樞反射、代謝產物的刺激及炎性反應等有關。
④急性尿瀦留:除脊髓傷外,單純胸、腰段骨折患者也可發生急性尿瀦留。後者主要是由於腹膜後出血所致的反射性反應。
⑤全身反應:除全身創傷性反應外,其他如休克、創傷性炎症反應及其他各種併發症等均有可能發生,應全面觀察。
2.脊髓損傷程度的判定
(1)一般判定的標準:關於脊髓損傷程度的一般判定標準各家意見不一。國內曾按傷者的運動、感覺及大小便功能,依據是屬於部分障礙還是完全障礙,將脊髓損傷程度分為6級。這種分法雖簡單易行,但難以確切反映出患者的致傷程度,有待進一步改進與完善。國外多採用Frank分類標準,共分五級,即:
A級:受損平面以下無感覺及運動功能。
B級:受損平面以下有感覺,但無運動功能。
C級:有肌肉運動,但無功能。
D級:存在有用的運動功能,但不能對抗阻力。
E級:運動與感覺基本正常。
也有人主張將其分為:脊髓完全性損傷,Brown-Seacute;guard症候群,急性脊髓前部損傷及急性頸髓中央症候群等四大類。
(2)完全性與不完全性脊髓損傷的鑑別:完全性與不完全性脊髓損傷的鑑別一般多無困難,見表2:
(3)對嚴重的不完全性脊髓損傷與脊髓橫斷性損傷的鑑別:這種鑑別在臨床上為一大難題,用MRI、脊髓造影等特殊檢查也難以區分。作者認為,在臨床檢查時,以下幾點可能有助於兩者的鑑別。
①足趾有自主性微動者表明屬不完全性脊髓損傷(圖10)。
②馬鞍區有感覺者屬不完全性脊髓損傷(圖11)。
③縮肛反射存在者在急性期時多為不完全性脊髓損傷(圖12)。
④有尿道球海綿體反射者多屬不完全性脊髓損傷(圖13)。
⑤足趾殘留位置感覺者系不完全性脊髓損傷。
⑥刺激足底、足趾有緩慢屈伸者多系脊髓完全性損傷(圖14)。
3.不同損傷平面時的癱瘓特點從大腦至馬尾,不同平面受損時的受累範圍及特徵各異,尤其是運動神經系統的症狀與體徵更有利於對受累部位的判定,現歸納如下(表3)。
4.上運動神經元與下運動神經元所致癱瘓的鑑別每位臨床醫師都應對上神經元及下神經元受損所表現出的不同癱瘓特徵有一個明確認識,以便於鑑別(表4)。
1.脊柱脊髓傷的診斷在當前的設備條件下,對任何類型的脊柱骨折的診斷都應無太大困難。由於MRI的出現,使脊髓損傷與脊休克的鑑別診斷問題已有可能獲得解決。但無論如何,臨床診斷仍應放在首位。因此,對每位受傷者均要求按正規的臨床檢查順序進行檢查,在獲取初步印象後再去做更進一步的特殊檢查,這樣更有利於診斷的準確性和及時性。
(1)臨床檢查:對傷後早期來診者,應按順序快速作出以下判定:
①外傷史:應扼要、簡單詢問患者或陪送者有關患者致傷機轉、著地部位及傷後情況等,對全身情況不清者應邊檢查邊收取病史。
②意識情況:意識不清者表示顱腦多合併損傷,且危及生命,應優先處理,同時迅速檢查雙眼瞳孔及對光反應,並注意雙耳及鼻孔有無腦脊液樣物及鮮血流出。
③心肺功能:檢查有無胸部合併傷。膈肌麻痹者,有可能系頸4以上損傷所致;血壓升高者多伴有顱腦傷;血壓過低者,則多合併有內臟、骨盆及嚴重的四肢傷,應迅速找出原因。
④脊柱局部:包括局部壓痛、雙側骶棘肌緊張度、棘突向後方突出的部位及程度以及傳導叩痛等均易於發現及確定診斷。檢查時切忌將患者任意翻動,以防加重損傷的程度。
⑤感覺與運動:應對上肢、軀幹及下肢的感覺、主動運動做全面檢查,以推斷有無脊髓受損、受損平面及受損的程度等,對每例患者均不應遺漏。
⑥會陰部和足趾的感覺、運動及反射:對脊髓受累者,尤其是嚴重型病例,均應對肛門周圍的感覺及縮肛反射、足趾的感覺與運動等作出判定。即使有少許功能殘留,而肢體的感覺運動基本消失者,也仍屬不全性脊髓損傷。因此,對脊髓受損程度的判定及與完全性損傷的鑑別至關重要,切勿忽視。
(2)影像學檢查:原則上以X線平片為主,再酌情輔以CT或MRI(見其他輔助檢查)。
(3)其他檢查:在臨床上常用還有脊髓造影(包括腦脊液檢查)、椎間盤造影、血管造影、硬膜外及脊神經根造影、脊髓內鏡數字減影等影像學檢查,以及肌電圖、腦血流圖等,均可用於診斷及鑑別診斷。
2.脊柱損傷的定位診斷對每例脊柱損傷均應進行受損椎節的定位,尤應注意脊髓受累節段的判定。
(1)椎骨的一般定位:當對患者完成臨床檢查後,依據椎骨的特點及其體表標誌,一般不難作出對受累椎節的定位。個別困難者可依據常規X線片或其他影像學檢查進行定位。
(2)脊髓受累節段的定位:椎骨有外傷存在時,其受損節段與脊髓受累節段多相一致。但如波及脊髓的大根動脈時,則脊髓受累的實際節段明顯高於受傷平面。因此,臨床判定脊髓受累平面時,切忌僅憑X線平片來決定,以防片面。現對脊髓受累不同平面的主要症狀特點分別闡述。
①上頸髓損傷:上頸段主要指頸椎第1、2節段。為便於表達,現將頸髓分為頸1~4及頸5~8兩段。頸髓1~4之間受損時,病情多較危篤,且病死率高,約半數死於現場或搬運途中。其主要表現為(圖21):
A.呼吸障礙:多較明顯,尤其是損傷在最高位時,患者常死於現場。患者因膈神經受損程度不同而表現為呃逆、嘔吐、呼吸困難或呼吸肌完全麻痹等。
B.運動障礙:指頭、頸及提肩胛等運動受限,患者因脊髓受損程度不同而出現輕重不一的四肢癱瘓,肌張力多明顯增高。
C.感覺障礙:受損平面可出現根性痛,多表現在枕部、頸後部或肩部。在受損平面以下出現部分或完全性感覺異常,甚至消失。
D.反射:深反射亢進;淺反射,如腹壁反射、提睪反射或肛門反射多受波及,並可有病理反射出現,如霍夫曼征、巴賓斯基征及掌頦反射等均有臨床意義。
②下頸髓損傷:指頸5~8段頸髓受累,在臨床上較為多見,且病情較嚴重。其主要表現如下(圖22):
A.呼吸障礙:較輕,因為雖胸部肋間肌受累但膈神經正常。
B.運動障礙:主要範圍為肩部以下的軀幹及四肢。受累局部呈下神經元性癱瘓,而其下方則為上神經元性癱瘓。前臂及手部肌肉多呈萎縮狀。
C.感覺障礙:根性痛多見於上臂以下部位,其遠端視脊髓受累程度不同而表現為感覺異常或完全消失。
D.反射:肱二頭肌和肱三頭肌腱反射以及橈反射多受波及而出現異常。
③胸髓損傷:胸髓損傷並不少見,患者因受損節段不同而表現出受累範圍不同的運動及感覺障礙(圖23)。在通常情況下,受累範圍介於下頸段及胸腰段之間。
④胸腰段或腰髓膨大部損傷:主要表現為腰髓膨大部或稍上方處的脊髓受累,臨床表現如下(圖24,25):
A.運動障礙:髖部以下多呈周圍性癱瘓征,視脊髓損傷程度而表現為完全性或不全性癱瘓,輕者僅肌力減弱影響步態,重者則雙下肢呈軟癱狀。
B.感覺障礙:指臀、髖部以下溫覺、痛覺等淺感覺障礙。脊髓完全性損傷者,則雙下肢感覺喪失。
C.排尿障礙:因該節段位於排尿中樞以上,因此表現為中樞性排尿障礙,即呈間歇性尿失禁(圖26)。膀胱在尿瀦留情況下出現不隨意反射性排尿,與周圍性排尿障礙有所差異。
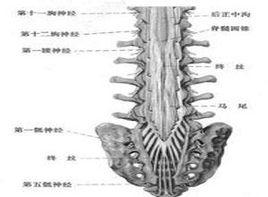
⑤圓錐部脊髓損傷:脊髓圓錐部位於脊髓的末端,因呈錐狀,故而得名。由於胸12至腰1處易引起骨折,因此此處的脊髓損傷在臨床上十分多見,其損傷時的主要表現如下(圖27):
A.運動:多無影響。
B.感覺障礙:表現為馬鞍區的麻木、過敏及感覺遲鈍或消失。
C.排尿障礙:因脊髓圓錐部為排尿中樞所在,所以脊髓完全損傷時會因尿液無法在膀胱內滯留而出現小便失禁。如為不完全性損傷,則括約肌尚保留部分作用,當膀胱充盈時出現尿液滴出現象,但在膀胱空虛時則無尿液滴出。
⑥馬尾受損:馬尾受損見於上腰椎骨折,臨床上多見,其主要表現如下(圖28):
A.運動障礙:指下肢周圍性軟癱征,其程度視神經受累狀況差異較大,從肌力減弱到該支配肌肉的完全癱瘓。
B.感覺障礙:其範圍及程度與運動障礙一致,除感覺異常外,還常伴有難以忍受的根性痛。
C.排尿障礙:也屬周圍性排尿障礙。
鑑別診斷
1.完全性與不完全性脊髓損傷的鑑別完全性與不完全性脊髓損傷的鑑別一般多無困難。
2.對嚴重的不完全性脊髓損傷與脊髓橫斷性損傷的鑑別這種鑑別在臨床上為一大難題,用MRI、脊髓造影等特殊檢查也難以區分。作者認為,在臨床檢查時,以下幾點可能有助於兩者的鑑別。
(1)足趾有自主性微動者表明屬不完全性脊髓損傷。
(2)馬鞍區有感覺者屬不完全性脊髓損傷。
(3)縮肛反射存在者在急性期時多為不完全性脊髓損傷。
(4)有尿道球海綿體反射者多屬不完全性脊髓損傷。
(5)足趾殘留位置感覺者系不完全性脊髓損傷。
(6)刺激足底、足趾有緩慢屈伸者多系脊髓完全性損傷。
3.上運動神經元與下運動神經元所致癱瘓的鑑別每位臨床醫師都應對上神經元及下神經元受損所表現出的不同癱瘓特徵有一個明確認識,以便於鑑別。
緩解方法
應注意不要過度操勞,防止脊椎再度損傷。