病因
有關PD的病因迄今尚不明了,既往的研究表明可能與諸多因素有關。有人提出幾種假說均有一定證據,但又有許多不同之處。有學者指出可能是“多因一果”,如個體易感性與環境因素相互作用,在年齡老化的基礎上,加之環境毒素的影響等。近年來,隨著科學技術的高速發展,基礎理論的研究水平不斷提高,對進一步闡明PD的發病機制有很大裨益,最流行的有:年齡老化、遺傳因素、環境毒物、感染、氧化應激及自由基形成等等。
①年齡老化最常見原因之一,PD的患病率隨年齡增長而變化,老化過程和PD中谷胱甘肽過氧化酶及過氧化氫酶減低;隨年齡增加單胺氧化酶增加、鐵、銅、鈣聚集,黑色素聚集。隨年齡增長發病率增高,高發年齡為61~70歲,其後則下降,且其黑質、紋狀體多巴胺神經元發生退行性改變,色素顆粒及神經細胞脫失,PD組明顯重於同齡正常組。臨床上才會出現PD的運動症狀。本病症狀的發生通常在51~60歲之間,按年齡推斷,如果老化是惟一病因的話,此時多巴胺水平尚未達到足夠低的程度。因此,年齡老化只是PD病的促發因素。
②遺傳因素通過對PD患者家系的詳細調查,就病因學而言已廣泛認識到本病至少一部分來自遺傳因素。
③環境毒物人們早已注意到錳中毒、一氧化碳中毒、酚噻嗪、丁醯苯類藥物能產生PD症狀。
④感染甲型腦炎是後常發生PD、有些作者認為PD與病毒感染有關。還未明確證實。
⑤氧化應激及自由基形成生命物質代謝離不開氧、細胞代謝產生能量需分子氧的逐步還原,整個過程均發生線上粒體內,另外許多其他的酶、例如酪氨酸羥化酶、單胺氧化酶,NADPH-細胞色素P450降解酶和黃嘌呤氧化酶也是產生或利用活性氧的中介物。還原氧在許多正常狀態的生物學過程中具有肯定作用,但形成過多也會損害神經細胞。
總之,PD並非單一因素所致,可能有多種因素參與。遺傳因素可使患病易感性增加,但只有在環境因素及年齡老化的共同作用下,通過氧化應激。線粒體功能衰竭及其他因素等機制才導致黑質多巴胺能神經元大量變性並導致發病。
臨床表現
本病發病年齡在40~70歲之間,起病高峰在50~60歲之前男性多於女性,青年家族病例亦有報導,外傷、情緒低落、過度勞累、寒冷可誘發本病。起病隱匿、緩慢進展,常以少動、遲鈍或姿勢改變為首發症狀。逐漸加劇主要有靜止性震顫肌張力增高、運動遲緩或運動緩慢、自主神經障礙。
1.症狀
 症狀
症狀(2)典型症狀
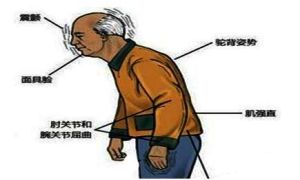
①震顫常為首發症狀,占PD80%。特點為靜止性震顫主動運動時不明顯。多由一側上肢的遠端其他手指其他開始,然後逐漸擴展到同側下肢及對側上、下肢。下頜、口唇、舌頭及頭部一般均最後受累震顫較為粗大,頻率為4-8次/s4-8Hz,能為意識暫時控制但不持久,激動及疲勞時加重,睡眠時消失。
②肌強直PD患者的肌強直是由於錐體外系性肌張力增高,促動肌與拮抗肌的肌張力都有增高被動運動關節時始終保持增高阻力類似彎曲軟鉛管的感覺、故稱“鉛管樣強直”;如部分患者合併有震顫,則在伸屈肢體時可感到在均勻的阻力上出現斷續的停頓,如齒輪在轉動一樣,稱為“齒輪樣強直”。由於肌張力增高及不平衡常表現姿勢的異常:呈頭部前傾,軀於前彎上肢前臂內收,肘關節屈曲,腕關節直,掌指關節屈曲的特殊姿勢。老年患者肌強直可引起關節疼痛,是由於肌張力增高使關節的血供受阻所致。
 症狀
症狀④自主神經功能障礙常見唾液分泌過多致流涎皮脂腺過度分泌及出汗增多,使皮膚尤其是面部皮膚油膩血壓偏低易出現體位性低血壓,但很少出現暈厥,以老年患者多見,生化檢查發現酪氨酸含量減少血漿腎素和醛固酮水平低下有關。但血鈉正常,提示為周圍的交感神經缺陷。患者可頑固性便秘排尿不盡,滴尿,尿失禁等其病理基礎為迷走神經背核損害及交感神經機能障礙。
⑤精神障礙常見為抑鬱症,通常輕中度罕見自殺。約40%的PD患者在其病程中有抑鬱其特徵性表現為厭食睡眠障礙和性慾缺乏。其次為痴呆,其在PD中發生率為12%~20%且其一級親屬中患有痴呆危險性極高其他症狀有情感淡漠,思維遲鈍緩慢性格改變可見孤獨自閉等。
2.體徵
(1)早期特徵性為眨眼率減少,通常健康人眨眼頻率在15~20次/分,而PD患者可減少至5~10次/分。
(2)典型體徵。
①“紋狀體手”呈掌指關節屈曲,近端指間關節伸直遠端指間關節屈曲;同時亦可發生足畸形。
②myerson症叩出鼻樑或眉間不能抑制瞬目反應。
③動眼危象兩眼球間向凝視的強直性痙攣,通常兩眼球上視者常見,側視及。
下視少見,反覆發作,常常合併有頸、口和肌痙攣。
④開瞼及閉瞼失用不自主的提瞼肌抑制及眼輪匝肌抑制。
(3)不典型體徵膝反射變異大,可以正常,亦難於引出,亦可活躍,僅限於單測的PD患者,雙側膝反射對稱的,呈屈曲性的反射,下額反射和額反射很少增高。
檢查
1.實驗室檢查
(1)常規檢查一般均在正常範圍,個別可有高脂血症、糖尿病異常心電圖等改變。
(2)血腦脊液檢查可檢出多巴胺水平降低,其代謝產物高香草酸濃度降低。5-羥色胺的代謝產物與-羥吲哚醋酸含量減低;多巴胺β羥化酶降低;腦脊液中生長抑素明顯降低及-氨基丁酸水平減低等。
(3)分子生物學檢查生化檢測採用高效液相色譜其他HPLC其他,可檢測到腦脊液及尿中HVA含量降低。基因檢測採用DNA印跡技術其他southern-blot其他,PCR、DNA序列分析等在少數家族性PD患者可能會發現基因突變。
2.輔助檢查
(1)腦CTMRI檢查一般無特徵性所見,老年患者可有不同程度腦萎縮、腦室擴大,部分患者伴腦腔隙性梗死灶,個別出現基底節鈣化。近來有學者證明MRI中PD患者於T1加權象可見白質高信號,且出現於半卵圓中心的前部及側腦室前角周圍白質。
(2)功能顯像檢測採用PET或SPECT與特定的放射性核素檢測。如6-18氟-左鏇多巴其他6-FD其他研究多巴胺的代謝可獲得有關多巴胺受體的密度及親和力的信息,並發現PD患者腦內多巴胺代謝功能顯著降低,在臨床症狀出現之前即可發現紋狀體的吸收指數小於正常。疾病早期可發現D2型多巴胺受體活性早期超敏其他代償期其他後期低敏其他失代償期其他,以及多巴胺遞質合成減少,對早期診斷鑑別診斷及病情進展監測均有價值。但造價昂貴,尚未廣泛用於臨床實踐中。
(3)相關檢查5-羥色胺、心電圖、總磷脂、維生素A、腦脊液、脫氧核糖核酸染色。
診斷
典型的震顫麻痹診斷並不困難。根據典型的震顫、強直、運動減少等症狀,結合搓丸樣動作、鉛管或齒輪樣肌強直、面具臉、小寫症、慌張步態等體徵一般均可做出診斷。
鑑別診斷
需與下列原因所致的症狀相鑑別
1.感染
腦炎後可以出現震顫麻痹綜合徵,但其發病可發生於任何年齡,若有明確的腦炎史則更可幫助鑑別。
2.中毒
多見於錳或一氧化碳中毒患者往往有一氧化碳中毒史或長期錳接觸史,以後逐漸出現震顫強直等症狀。
3.藥物
某些藥物如吩噻嗪類可阻斷多巴胺的突觸傳遞而引起震顫、強直等症狀。另外如利舍平可阻礙多巴胺在軸突末端的儲存,甲基多巴的代謝產物可競爭多巴胺受體,這些藥物可產生震顫麻痹綜合徵的症狀。其服藥史及停藥後症狀恢復可資鑑別。
4.外傷
腦震盪、腦挫裂傷等腦外傷後可引起震顫麻痹綜合徵的症狀,其外傷史可資鑑別。
5.動脈硬化
多半由於腦動脈硬化或多發性腦梗死後引起其臨床表現除有帕金森綜合徵的症狀外,尚合併有痴呆等原發病症狀。
併發症
可並發僵直、運動障礙、感染和意外骨折等。
治療
PD的治療可以從3個不同方面來進行,首先治療目的是使患者儘快地恢復功能,延緩病程進展,減輕症狀,即對症治療,目采前採用藥物治療。其次是保護性、預防性治療,以二、三級預防為主,重點用康復治療,第3是修復性治療,通過神經細胞移植,提供新的神經細胞,產生較多的多巴胺。
1.常規治療
(1)藥物治療歷經多年的臨床實踐,逐漸積累,不斷總結經驗,初步制定了一些用藥原則,但部分內容仍有很大爭議,隨科研水平進展將不斷完善。藥物治療原理是恢復紋狀體DA和ACH兩大遞質系統的平衡,但藥物不能阻止病情發展,需終身服用。原則為:小劑量開始,緩慢遞增,以最小劑量維持,根據年齡、症狀類型、嚴重程度、禁忌證、價格及經濟承擔能力等選擇治療方案,合理選擇聯合用藥時機。
2.細胞移植及基因治療
近年來先後出現自體腎上腺髓質及異體胚胎中腦黑質細胞移植到紋狀體的成功例子,可以糾正DA遞質缺乏,改善運動症狀。但有50%患者症狀改善,死亡及病殘率為15%,且存在供體來源有限,遠期療效不肯定及免疫排斥等。移植基因過程的細胞或直接用載體介導的基因轉染方法,以及特異性的促多巴胺能神經生長因子是治療PD最有效的方法。已克隆出酪氨酸羥化酶基因(THCDNA),其中已通過反轉錄病毒已將1、2兩型的THCDNA轉染至成纖維細胞或AtT-20細胞,並獲得有酪氨酸羥化酶活性的表達。但此方法處於動物實驗階段,技術不成熟,不能套用臨床。
3.擇優方案
由於PD治療是終身性的,外科治療早期不易被患者及家屬接受,故藥物的選擇尤為重要,同時康復治療伴隨著藥物治療的始終,綜合近年來藥物治療進展。
(1)早期輕型患者以預防病情進展的干擾治療。MAO-B抑制藥+維生素E(DATATOP方案):司來吉蘭(Selegiline)口服+維生素E口服。
(2)早期發病年輕者無運動遲緩者首選方案。抗膽鹼能藥或加金剛烷胺類:
①苯海索小劑量開始逐漸增至用藥量,但不超過4mg/天口服。
②苯海索+金剛烷胺口服。
(3)病情進展上述方案無效可選用低劑量複合L-Dopa+DA受體激動劑:左鏇多巴/卡比多巴(Sinemet)(卡比多巴10mg、左鏇多巴100mg)+溴隱亭(Bromocriptine)口服,套用3~4年,根據病情可向L-Dopa控釋劑+DA受體激動劑過度以防止運動障礙副作用。
4.康復治療
康復治療作為輔助手段對改善症狀也可起到一定作用,其方法包括以下10個方面內容。
(1)運動方法ROM訓練,肌力增強訓練,耐力訓練、平衡訓練、步態訓練、易化技術、關節鬆動術,運動處方等。
(2)作業療法
①生物機械法;
②神經生理學方法。
(3)理療包括高、中、低頻電刺激治療疼痛,生物反饋等。
(4)傳統療法針灸、按摩、拳術、氣功等。
(5)語言療法。
(6)康復工程療法。
(7)文體療法。
(8)心理療法。
(9)康復護理。
(10)社會康復。
中樞神經損傷的康複目標是通過物理療法、作業療法為主的綜合措施,最大限度地促進功能障礙恢復,防止廢用和誤用綜合徵,減輕後遺症,充分強化和發揮殘餘功能。通過代償和使用輔助工具,以及生活環境的改造等,以爭取達到生活自理,回歸社會。PD患者的康復治療始終隨著疾病的發生、發展。由於每個患者的病情程度及預後影響因素不同,其預後存在很大的差異。
預後
帕金森病是進行性變性疾病,所有藥物治療均只能改進患者生活和工作質量,但不能阻止疾病發展,患者最終將喪失生活能力。從症狀看,以震顫為主者,預後較好,而老年人以少動為主,故其預後較差。引起帕金森病死亡的主要原因為疾病晚期由於少動引起的併發症,如褥瘡及敗血症、心衰、肺部感染和泌尿系感染等,它們分別占帕金森病死因的50%、28%、14%和8%。因清晨副交感神經興奮和左鏇多巴作用減弱,帕金森病患者多死於清晨。

