介紹
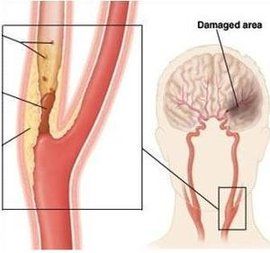
缺血性卒中的將近1/4累及後循環或椎基底循環。椎動脈狹窄可在顱外或顱內任何部位發生,占後循環缺血性卒中的20%。狹窄性病變,特別是椎動脈起始部狹窄性病變並不少見。一組4748例缺血性卒中病人的血管造影研究發現,右側18%,左側22.3%存在顱外椎動脈近端不同程度的狹窄;僅次於頸動脈分叉處頸內動脈(ICA)狹窄而成為第二個常見部位。採用血管內膜技術,目前已能夠對上述狹窄進行治療。
與頸動脈狹窄顯著不同的是,很少有人關注椎動脈狹窄的針對性治療,經驗明顯不足。這在某種程度上反映了獲得椎動脈影象學資料上的困難,進而制約了針對性治療的開展。然而,晚近影象學技術的進步和椎動脈血管成型技術的出現,為這種疾病的治療提供了新的機遇。
原理 椎動脈發自鎖骨下動脈第一段的後上方。左側椎動脈直接發自主動脈弓者占6%。椎動脈的分支不象頸內動脈那樣總是頸總動脈母體血管的直接延續,而是幾乎總與供體血管成直角發出。椎動脈直徑為3~5mm,相對於鎖骨下動脈是非常小的血管,故鎖骨下動脈內的正常血流僅少量進入椎動脈。這種解剖學上的差異,能夠很好地解釋頸動脈腦循環與椎基底動脈腦循環在血流動力學方面的差異,以及形成動脈粥樣硬化斑類型不同的傾向。位於椎動脈的粥樣硬化斑病變通常是“平滑的”,很少因繼發血栓形成而發生潰瘍。頸動脈與椎動脈粥樣硬化斑這種形態學上的差異主要來自血管造影所見,僅得到極少數已發表的病理學資料的支持。
原理
椎動脈在解剖學上可分為顱外三段和顱內一段。從椎動脈起點至進入第5與第6頸椎橫突孔前為第一段。第二段在到達位於寰椎下方的第三段前,始終走行在椎間孔內;第三段出椎間孔後頭端朝向頭狀孔。最後一段亦即顱內段在顱骨基底處穿入硬腦膜和蛛網膜,終末端在延髓橋腦交界處與對側椎動脈會合形成位於中線的基底動脈。椎動脈顱外段發出小的脊髓支到骨膜和椎體,肌支到位於深部的周圍肌肉區。行程短的顱內段發出重要的脊髓前、後動脈到延髓和脊髓,細小的穿支血管到延髓;其最大的分支—小腦後下動脈(PICA),負責咀側延髓一小部和小腦的血液供應。當PICA分支偶爾缺如時,由側枝血管負責延髓外側供血。椎動脈入顱後,管壁發生顯著的變化,外膜和內膜變薄,內膜和外膜彈力層的彈力纖維減少。
健康人群中,一側椎動脈不通暢(直徑<2mm)者達15%,其對基底動脈血流的貢獻相當小。較小程度的不對稱也較常見,其中以左側椎動脈占優勢者為50%;右側25%,僅餘下的1/4雙側椎動脈血流對稱。除非合併有椎動脈起始部或鎖骨下動脈近端狹窄,否則這些變異的臨床意義有限或者根本無意義。